Зеленая рвота при панкреатите


Неправильное питание, злоупотребление алкоголем и малоподвижный образ жизни могут спровоцировать приступ панкреатита у любого человека. Чтобы избежать развития смертельной патологии, важно знать причины, ее вызывающие, и уметь вовремя распознавать симптомы.
Содержание:
Что такое панкреатит и чем он опасен
Основные формы заболевания
Причины и симптомы панкреатита
Лечение воспаления поджелудочной железы
Что такое панкреатит и чем он опасен
Панкреатитом называется группа болезней с определенными симптомами, для которых характерно воспаление поджелудочной железы. При таком состоянии ферменты, вырабатываемые данным органом, не поступают в двенадцатиперстную кишку. Как следствие, их активное действие начинается в самой железе, провоцируя ее самопереваривание. Этот процесс негативно сказывается и на работе других органов, так как выделяемые при медленном разрушении железы токсины попадают в кровоток.
По этой причине острый панкреатит лечат безотлагательно и в стационаре. Среди мужчин заболевание встречается чаще, чем среди женщин. Наиболее высокий риск развития заболевания у пожилых людей и у лиц с избыточной массой тела.
Опасность патологии в том, что при затягивании с лечением панкреатит быстро переходит в тяжелую форму. От закупорки протоков и повышения давления в них начинается отмирание участков ткани органа. Далее в процесс вовлекаются жировая клетчатка, окружающая железу, и органы, расположенные в брюшной полости. При отсутствии адекватной терапии у больного начинается панкреатогенный асептический перитонит, исход которого может быть летальным.
Основные формы заболевания
По характеру протекания панкреатит может быть:
Острый.
Острый рецидивирующий.
Хронический. В некоторых случаях хронический панкреатит может обостриться.
Острый панкреатит может сопровождаться внезапным отеком поджелудочной железы (интерстициальный панкреатит), кровоизлиянием в ткани (геморрагический панкреатит) или уплотнением с очагами распада (острый панкреонекроз).
Холецистопанкреатит развивается при наличии у больного острого холецистита.
При выявлении в железе очагов гнойного содержимого ставится диагноз гнойный панкреатит. Перечисленные формы заболевания со временем могут трансформироваться из одной в другую.
Для острого панкреатита характерны воспалительные изменения в тканях с очагами некроза, далее начинается фиброз и атрофия. При более тяжелом течении появляется абсцесс и риск гибели больного даже при адекватном лечении.
При хроническом панкреатите заболевание прогрессирует медленно, функция железы нарушается постепенно. Воспалительный процесс может затрагивать как орган в целом, так и его часть. При этом функция переваривания пищи ослабевает, а ремиссии и обострения болезни сменяют друг друга.
Хронический панкреатит может протекать:
бессимптомно с сохранением нормального самочувствия;
с болью в верхней части живота;
с болью только при рецидиве.
Если острый панкреатит сопровождается обострением патологий желудка, желчного пузыря или печени, то ставится диагноз реактивный панкреатит.
Причины и симптомы панкреатита
Основные причины панкреатита:
Употребление в пищу очень острых, жареных и жирных блюд.
Переедание.
Присутствие в меню фастфуда, однообразных продуктов.
Отравление алкоголем – хроническое или острое.
Сильное нервное возбуждение.
Желчекаменная болезнь.
Травмы и хирургические операции.
Вирусные заболевания.
Эндоскопические вмешательства.
В группе риска по развитию заболевания находятся лица, злоупотребляющие спиртными напитками, беременные женщины и молодые мамы в период после родов.
Хроническая форма часто развивается после остро перенесенного заболевания или как последствие холецистита, патологий печени, кишечника или язвенной болезни.
Симптомы панкреатита проявляются по-разному в зависимости от формы заболевания. Основной признак острой формы – это сильная боль в области правого/левого подреберья или под ложечкой, может быть постоянной, тупой или режущей. При поражении всего органа болевые ощущения носят опоясывающий характер. Прогрессирование патологии влечет усиление боли, может стать нестерпимой и вызвать шок.
Дополнительные признаки включают: икоту, тошноту, рвоту желчью, отрыжку, сухость в ротовой полости, кашицеобразный стул с неприятным запахом.
При отсутствии медицинской помощи состояние больного быстро ухудшается. На фоне учащения пульса снижается артериальное давление, повышается температура тела, появляется одышка и липкий пот, кожа бледнеет и становится серой. Характерный признак при осмотре – вздутый живот и отсутствие сокращений кишечника и желудка.
Для хронической формы панкреатита характерны:
Болевые ощущения в левом подреберье с отдачей в грудную клетку либо в лопатку, под ложечкой – в период обострения.
Опоясывающая боль – как тупая, так и резкая.
Сильная рвота после употребления жирной пищи.
Беспричинная потеря массы тела.
Сухость во рту и тошнота.
Поносы.
В период ремиссии больного может тошнить, беспокоить тупая боль и запоры.
Лечение воспаления поджелудочной железы
Приступ острого панкреатита – показание для госпитализации в отделение хирургии для тщательного обследования, назначения лекарств и нахождения под медицинским наблюдением. Чем раньше начато лечение, тем меньше риск осложнений.
Терапия острого состояния включает:
Полный отказ от пищи в первые 3-5 суток.
Со второго дня рекомендуется пить минеральную щелочную воду в объеме не менее двух литров в сутки.
Постепенный ввод в рацион жидких каш.
Питание маленькими, но питательными порциями (творог, нежирная отварная рыба, паровые котлеты, йогурт, 1 банан, сыр).
Под запретом: свежие овощи, молоко, колбаса, яйца, жирные бульоны, кофе, жареные, острые блюда.
Важно! Придерживаться диеты нужно минимум 3 месяца, а при тяжелой форме заболевания – 1 год.
В зависимости от состояния больного в стационаре проводят детоксикацию, очистку почек, кишечника и брюшины. При инфекционном осложнении проводится операция.
Из лекарственных средств назначают Атропин или Платифиллин для снижения выработки гормонов поджелудочной железой, Фторурацил или Рибонуклеазу для торможения функции органа, антиферменты Гордокс или Контрикал, а также антибиотики.
После выписки пациента ставят на учет к гастроэнтерологу, назначающему лечение с целью профилактики рецидива.
При обострении хронического панкреатита также показано голодание с введением питательных веществ внутривенно. Для снижения секреции ферментов поджелудочной можно положить пузырь со льдом на область живота. Из лекарств назначают Октреотид или Соматостатин для снижения выработки ферментов, обезболивающие и спазмолитические препараты, Омепразол или Ранитидин для уменьшения секреции желудка. После выхода с голодной диеты принимают ферменты – Панкреатин, Мезим-форте. Для облегчения тошноты – Церукал или Мотилиум. При осложнении инфекцией назначают антибиотики.
В период ремиссии нужно:
Полностью исключить алкоголь.
Питаться 5-6 раз в день небольшими порциями.
Исключить кофе, чай, газировку, жареную и острую пищу, наваристые бульоны, маринады.
Употреблять нежирное мясо и рыбу, нежирный творог и неострый сыр.
Если хронический панкреатит сопровождается некупируемой болью, кровотечением или подозрением на рак, то показано оперативное лечение.
Источник

Болезненные ощущения в области поджелудочной железы могут быть признаками очень грозных заболеваний. Эти ощущения зачастую можно перепутать с болью в соседних органах. Очень важно знать, как болит поджелудочная железа и что делать при этих симптомах.
Содержание:
Где расположена поджелудочная железа
Где ощущается боль
Если болят соседние органы
Боль при гастрите
Боль при желчекаменной болезни
Боль из-за разрыва органа брюшной полости
Боль при инфаркте
Почему болит поджелудочная железа
Острый панкреатит
Хронический панкреатит
Рак
Что делать
Диагностика и лечение
Где расположен орган
Необходимо знать точное расположение поджелудочной железы. Она находится за желудком в области эпигастриума и левого подрёберья. Железа занимает верх и среднюю части брюшной полости слева. Этот орган пересекает плоскость Аддисона и находится на одной высоте с первым и вторым поясничными позвонками.
Где ощущается боль
Строение поджелудочной железы поможет понять, почему боль может отдавать в другие части тела. Этот орган весит около 70–80 г. В нём выделяются головка, тело и хвост. У взрослого человека этот орган вырастает в длину до 14–22 см. Ширина железы в головке составляет 3–9 см. Её строение чрезвычайно сложное: в ней расположено множество протоков, альвеол, ганглиев, нервов и сосудов. Основная функция этого органа — выработка жизненно важных ферментов, секретов и гормонов.
Боль может ощущаться вверху живота и исходить как будто бы из глубины. Она часто отдаёт в левое плечо и спину, бывает опоясывающей. По характеру боль может быть грызущей, ноющей или рвущей.
Если болят соседние органы
Со всех сторон поджелудочная тесно закрыта другими органами, поэтому их болезни и патологии можно перепутать. Это случается при заболеваниях многих органов:
печень;
желчный пузырь;
желудок;
двенадцатиперстная кишка;
толстый кишечник;
селезёнка;
почки;
сердце.
Отличать местоположение и характер боли чрезвычайно важно, чтобы вовремя начать грамотное лечение, которое спасёт жизнь.
Боль при гастрите
При остром или хроническом воспалении желудка часто появляются боли в левой верхней доле живота. Жгучая или грызущая боль может становиться острее во время приёма еды или из-за голода. Подобные ощущения возникают при язве желудка и двенадцатиперстной кишки.
Боль при желчекаменной болезни
Если в желчном пузыре образовались камни, то периодически могут возникать мучительные колики. Интенсивная острая боль продолжается около 2 часов. Если приступ длится дольше, это свидетельствует о холецистите (воспалении желчного пузыря) или холангите (болезнях желчных протоков). Желчекаменная болезнь зачастую может сопровождаться холециститом. Желчные (печёночные) колики проявляются резкой болью в верхней части живота и возникают изредка. В зависимости от тяжести состояния они могут появляться часто или редко. Жирная пища провоцирует болевые приступы при заболеваниях желчного пузыря и поджелудочной железы.
Брюшная стенка
Когда болит брюшная стенка, мучительные ощущения возникают ближе к поверхности живота, а не из глубины. Тем не менее такое состояние может наблюдаться в начале приступа боли в поджелудочной.
Боль из-за разрыва органа брюшной полости
Сквозное повреждение, прободение или разрыв любого органа, расположенного в брюшной полости, вызывает мучительную боль. У пациента начинается перитонит, напрягается мускулатура, возникают тошнота и рвота, повышается температура. В брюшную полость попадает содержимое пострадавшего органа.
Боль при инфаркте
Боль при таком угрожающем жизни состоянии, как инфаркт миокарда, может перемещаться в эпигастриум и маскироваться под боль в поджелудочной железе. Пациенту всегда делают ЭКГ, чтобы поставить верный диагноз.
Почему болит поджелудочная железа
Человек может чувствовать небольшие неприятные симптомы или, наоборот, мучительную боль. Болезненные ощущения возникают при самых разных болезнях поджелудочной железы. Она может болеть постоянно или периодически, но почти всегда становится более сильной после приёма пищи. Симптомы заболеваний одинаковы у мужчин и женщин. Наиболее распространёнными заболеваниями являются рак и панкреатит. Они требуют серьёзного и сложного лечения.
Острый панкреатит
Чаще всего поджелудочная болит при остром воспалении — панкреатите. Сильная, непрекращающаяся боль начинается резко и внезапно и длится дольше суток. Она локализована в эпигастриуме и слева под рёбрами, но часто отдаёт в спину и левое плечо. Если немного наклониться вперёд или свернуться калачиком, станет немного легче. Наоборот, не стоит стоять или лежать, вытянувшись, это обостряет боль.
Другие симптомы острого панкреатита:
частое сердцебиение;
рвота;
тошнота;
головокружение;
пожелтение кожи и слизистых оболочек;
потливость;
обмороки.
Из-за тахикардии и обморока панкреатит часто путают с сердечным приступом. В любом случае нужно немедленно вызывать «скорую помощь». Острый панкреатит протекает стремительно и может привести к некрозу. Тогда больной погибает в течение 1–2 суток. По статистике умирает около 30% пациентов. Если у больного возникли серьёзные осложнения, то смерть практически неизбежна.
Хронический панкреатит
Боль часто повторяется при хроническом панкреатите. В запущенных случаях она сопровождает человека постоянно. Но у некоторых больных не возникает никакой боли. Дополнительные симптомы заболевания — диарея, стеаторея (жирный стул), жёлтый цвет кожи и слизистых, резкое снижения массы тела. Прогрессируя, болезнь вызывает необратимые нарушения в работе поджелудочной. При этом заболевании нужно соблюдать строгую диету и принимать назначенные лекарства.
Рак
Онкологические заболевания поджелудочной железы проявляют себя теми же симптомами, что и панкреатит, поэтому трудно сразу поставить верный диагноз.
Общие признаки:
потеря веса;
мучительная грызущая или рвущая боль;
тяжесть в животе;
тошнота, рвота, отсутствие аппетита;
сильная желтуха — желтеет всё тело;
кахексия.
Чаще всего опухоль возникает в головке железы и стремительно разрастается. Быстро прорастают метастазы в другие органы.
Рак поджелудочной железы — очень коварное и трудноизлечимое заболевание. Его сложно диагностировать вовремя. Часто бывает, что правильный диагноз ставят уже тогда, когда драгоценное время упущено, и лечение не поможет. На начальных стадиях его могут обнаружить случайно в ходе планового УЗИ или МРТ.
После постановки диагноза больные не живут дольше 1,5 лет. Если диагноз был поставлен на поздней стадии, пациенты живут около 7 месяцев или меньше.
Что делать
Необходимо как можно скорее обращаться к врачу — сначала к терапевту, а затем к гастроэнтерологу или онкологу. Если боль невозможно терпеть, надо вызывать «скорую помощь». Нельзя есть, пить и принимать никакие обезболивающие таблетки. Запрещено класть на живот грелку, потому что это может ускорить попадание инфекции в кровь и усугубить воспалительный процесс.
Диагностика и лечение
Гастроэнтеролог направит пациента на несколько исследований, которые нужно пройти как можно скорее:
лабораторные анализы крови, мочи, кала;
УЗИ;
ЭКГ;
МРТ;
рентген.
По результатам осмотра и исследований больному назначают лекарства и строгую диету. Если болезнь опасна, пациента срочно направляют на операцию.
Источник
Заболевания поджелудочной железы. Тошнота и рвота
Поджелудочная железа является и эндокринным, и экзокринным органом, секретирующим инсулин и глюкагон в кровь и пищеварительные ферменты в двенадцатиперстную кишку.
Воспаление поджелудочной железы может быть острым и хроническим:
• острый панкреатит требует неотложной медицинской помощи и вспомогательного лечения — парентерального введения жидкости и устранения боли и тошноты;
• хронический панкреатит связан с употреблением этанола, и поэтому прием этанола необходимо прекратить. Может возникнуть недостаточность панкреатических пищеварительных ферментов.
Сахарный диабет характеризуется относительной недостаточностью секреции инсулина и/или резистентностью к инсулину.
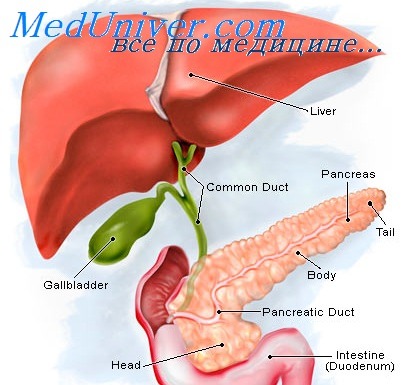
Муковисцидоз — полисистемное расстройство с поражением секреторных механизмов, при котором в наибольшей степени страдает дыхательная система. Заболевание связано с недостаточностью панкреатических пищеварительных ферментов, как при хроническом панкреатите, поэтому недостающие ферменты (липазу, амилазу и протеиназу) следует принимать перорально с целью улучшения переваривания жиров, крахмала и белков.
Используют кислотоустойчивые препараты, чтобы ферменты поступили в двенадцатиперстную кишку в неповрежденном виде.
Тошнота часто предшествует акту рвоты, однако может быть самостоятельным явлением. Тошнота является субъективным и чрезвычайно неприятным чувством, обычно ощущаемым в глотке, желудке или эпигастрии («желудок поднимается к горлу»). Остро наступающая тошнота — это временное неприятное чувство, которое предшествует другим психическим и физическим проявлениям и обычно разрешается эпизодом рвоты. Хроническая тошнота резко ухудшает качество жизни.
Тошнота обычно сопровождается вазомоторными расстройствами (участие вегетативной нервной системы), проявляющимися бледностью, потоотделением и расслаблением нижней части пищевода и мышц брюшной стенки. Повышение напряжения мышц желудка и пищевода стимулирует афферентные нервные окончания, способные индуцировать ощущение тошноты. Затем сокращается верхний отдел тонкой кишки, и тут же следует сокращение пилорического сфинктера и пилорической части желудка.
В результате этих процессов содержимое верхней части тощей кишки, двенадцатиперстной кишки и пилорической части желудка поступает в область дна и тела желудка, которые находятся в расслабленном состоянии. Расслаблены также кардиальный сфинктер, пищевод и эзофагальный сфинктер. Таким образом, ЖКТ подготовлен к акту рвоты, рефлекторной по своей природе и предназначаемой для удаления содержимого верхнего отдела ЖКТ из организма. Это обеспечивает удаление из кишечника токсического материала. В большинстве случаев причины рвоты объяснить невозможно.
– Также рекомендуем “Рвотный рефлекс. Причины тошноты и рвоты”
Оглавление темы “Терапия тошноты и рвоты”:
1. Заболевания поджелудочной железы. Тошнота и рвота
2. Рвотный рефлекс. Причины тошноты и рвоты
3. Рвота вызванная лекарственными препаратами. Лекарства вызывающие рвоту
4. Послеоперационные тошнота и рвота. Тошнота и рвота как медицинская проблема
5. Центры регуляции рвоты и тошноты. Рвотный центр
6. Лечение тошноты и рвоты. Противорвотная терапия
7. Метоклопрамид. Антагонисты мускариновых и гистаминовых рецепторов при рвоте
8. Антагонисты рецепторов 5-НТ3. Ондансетрон, гранисетрон и трописетрон при рвоте
9. Фенотиазины при рвоте. Седативные и снотворные средства при рвоте
10. Лечебная рвота. Нормальное мочеиспускание
Источник