Воспаление в гортани симптомы

Причины воспаления горла
Воспалительное поражение гортани может развиваться как на фоне целого ряда инфекций, так и под воздействием множества неинфекционных факторов. Самыми распространенными инфекционными причинами ларингита считаются респираторные вирусы (метапневмовирусы, аденовирус, грипп, респираторно-синтициальный вирус, парагрипп и другие). Реже развитие воспалительного процесса в гортани может быть спровоцировано размножением бактериальной флоры – гемофильной палочки, пневмококка и бордетеллы.
К числу неинфекционных причин ларингита относят:
- курение;
- вдыхание паров отдельных химикатов;
- переохлаждение;
- гастроэзофагеальную рефлюксную болезнь (патологический заброс в пищевод недопереваренного содержимого желудка);
- перенапряжение связок при продолжительном пении, разговоре, крике или чтении лекций;
- предшествующие травмы голосовых связок и гортани;
- затруднение носового дыхания, возникшее на фоне заболеваний респираторного тракта.
В современной медицинской практике выделяют острый ларингит и воспаление горла, приобретшее хроническое течение. При этом хронический ларингит возникает обычно в результате длительного или повторяющегося воздействия одного из указанных выше факторов.
Симптомы воспаления горла
Первым признаком воспалительного поражения гортани становится изменение голоса, спровоцированное отеканием голосовых связок. Первоначально голос больного человека становится хриплым, грубым, теряет привычный тембр, а впоследствии и вовсе исчезает.
В дальнейшем клиническая картина ларингита дополняется ощущением першения, сухости, саднения, присутствия инородного тела в глубине горла и неприятным сухим кашлем, постепенно становящимся влажным. Достаточно распространенными жалобами больных, страдающих воспалением горла, являются затруднение глотания и свистящее дыхание.
При инфекционном ларингите у пациентов наблюдается заметное повышение температуры, проявляются признаки интоксикации организма (боли в мышцах, слабость, головные боли). При отсутствии лечения инфекция быстро распространяется по респираторному тракту, провоцируя развитие пневмонии, эпиглоттита, трахеита и бронхита.
Повышенное внимание стоит уделить воспалительному поражению горла у маленьких детей. В силу того, что диаметр дыхательных путей ребенка гораздо меньше, чем у взрослого, выраженное воспаление слизистого эпителия его гортани может привести к полной закупорке респираторного тракта и развитию ложного крупа. Другими словами, ларингит у малышей может проявляться нарушениями в работе дыхательной системы. При появлении шумного и частого дыхания, лающего кашля, обильного потоотделения, посинения кожных покровов вследствие дефицита кислорода ребенку требуется квалифицированная и неотложная медицинская помощь.
Лечение воспаления горла
Программу терапии ларингита составляет врач-терапевт или оториноларинголог. В основе лечения лежит незамедлительное устранение всех факторов, которые могли повлечь за собой развитие данной патологии.
В первую очередь больному рекомендуют избегать продолжительных разговоров (в том числе и шепотом), исключить употребление алкогольных напитков, острой и раздражающей пищи, отказаться от курения и дополнить свой рацион обильным теплым питьем (соками, морсами, чаем и отварами трав).
При выявлении бактериального ларингита пациенту назначается курс антибактериальной терапии азитромицином, амоксициклином и другими препаратами. При появлении сухого непродуктивного кашля допускается применение противокашлевых средств. В случае необходимости, больному могут быть назначены медикаменты, уменьшающие вязкость труднооткашливаемой мокроты. Воспаление горла, сопровождающееся лихорадкой, лечат с применением жаропонижающих препаратов. Великолепный эффект при лечении воспалительного поражения гортани оказывают ингаляции растительных и слабощелочных растворов, тепловые и физиотерапевтические процедуры. Важно понимать, что выбор тактики лечения и назначение любых медикаментозных препаратов при ларингите находятся в исключительной компетенции лечащего врача.
Профилактика воспалительного поражения гортани
Профилактика воспаления горла основывается на предупреждении острых заболеваний дыхательного тракта. Лицам, склонным к ларингиту, рекомендуется избегать контактов с заболевшими людьми и переохлаждений. Кроме этого, мужчинам и женщинам, подверженным данному недугу, следует наладить ведение здорового образа жизни, начать закаливаться, уделять время прогулкам на свежем воздухе. Для предупреждения воспаления горла при работе с вредными химическими веществами необходимо использовать средства личной защиты (специальные респираторы).
Источник
С болью в горле рано или поздно сталкивается каждый человек. Но этот, казалось бы, безобидный симптом может стать причиной серьёзных проблем.
Острый тонзиллит (ангина) — это инфекционное заболевание, вызывающее воспаление миндалин. Статистика показывает, что острой формой болезни страдают около 15% детей. У взрослого населения эта цифра ниже — 5-10%. А вот хроническим тонзиллитом в крупных мегаполисах болеет чуть ли не каждый первый. Почему? Давайте разбираться!
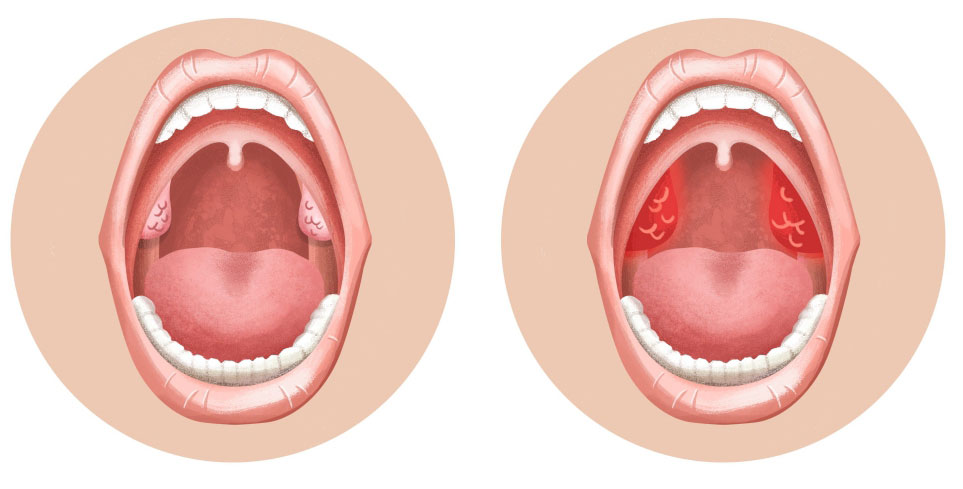
Заболевание тонзиллитом в острой форме, проходящее с повышением температуры тела и сильнейшей болью в горле, более знакомо нам как ангина. При хронической форме больной может долгое время даже не догадываться о наличии у себя этого недуга. Человеку может казаться, что периодически возникающие боли в горле и частые простуды — просто результат ослабленного иммунитета. Такое беспечное отношение к своему здоровью может стать причиной серьезных осложнений и патологий. Чтобы их избежать, необходимо вовремя диагностировать проблему: знать первые признаки, симптомы и лечение.
Зачем нужны миндалины?
Нёбные миндалины — это составная часть нашей иммунной системы. И главное их предназначение — ограждать организм от проникновения в него болезнетворных бактерий и вирусов. Всего у человека их шесть: нёбные и трубные (парные), глоточная и язычная. По их названиям можно примерно понять, в какой части глотки они расположены. Их общее расположение напоминает кольцо. Это кольцо и выступает как своеобразный барьер для бактерий. Говоря о воспалении миндалин, мы имеем ввиду только нёбные миндалины (они же гланды). На них и остановимся подробнее.
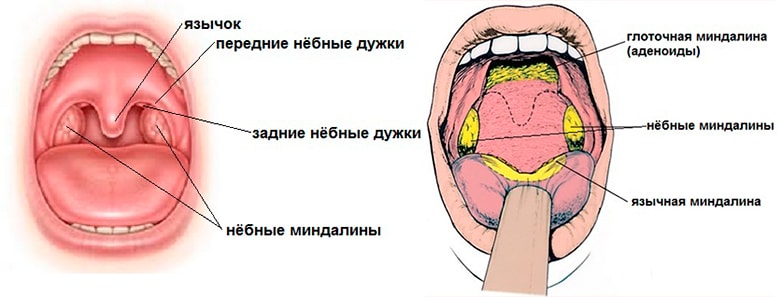
Если широко открыть рот, то в зеркале легко увидеть два образования, похожие на орешки миндаля — миндалины, это и есть гланды. Каждая миндалина состоит из небольших отверстий (лакун) и извилистых каналов (криптов).
Попавшие с воздухом бактерии, контактируя с миндалинами, получают отпор и тут же утилизируются, не успев вызвать вспышку того или иного заболевания. В норме здоровый человек даже не подозревает, что внутри него ведутся настоящие боевые действия. Теперь вы понимаете всю важность миссии нёбных миндалин. Поэтому хороший оториноларинголог никогда не будет спешить с рекомендациями по их удалению. Хотя услышать от врача, говоря о миндалинах: «Нужно удалять!» – явления в наше время нередкое. К сожалению, на сегодняшний день далеко не все клиники могут предложить качественное лечение тонзиллита, да и обращаемость порой зашкаливает. Именно поэтому врачу, порой, проще отмахнуться и направить больного на операцию.
Разновидности тонзиллита.
Заболевание проходит в двух формах – острой и хронической. Острый тонзиллит — это недуг, имеющий инфекционную природу и проявляющийся в остром воспалении миндалины. Причина обострения – стафилококки и стрептококки. Острая ангина у ребёнка и взрослых также подразделяется на катаральную, фолликулярную, лакунарную, язвенно-пленчатую и некротическую.
Хронический тонзиллит — это длительный, непроходящий воспалительный процесс в гландах. Проявляется как следствие перенесённых воспалений, ОРВИ, заболеваний зубов, сниженного иммунитета. Хроническое обострение заболевания у взрослых и детей проходит в трёх формах: компенсированной, субкомпенсированной и декомпенсированной. При компенсированной форме болезнь «дремлет», обострение симптомов тонзиллита случается нечасто. В случае субкомпенсированной формы заболевания обострения случаются часто, болезнь проходит тяжело, нередки осложнения. Декомпенсированная форма характеризуется длительным вялым течением.
Симптомы тонзиллита.
Признак, объединяющий оба типа – это болевые ощущения в горле. Боль бывает как сильно выраженной, так и терпимой. Больной испытывает сильный дискомфорт во время еды при глотании.

Ангина протекает гораздо тяжелее, нежели хроническое заболевание, и сопровождается следующими симптомами:
- повышение температуры тела (до 40°С);
- очень сильная боль в горле;
- увеличенные лимфоузлы;
- скопления гноя на гландах (налёт, гнойнички);
- увеличенные гланды;
- головные боли;
- слабость.
Симптомы и лечение хронического тонзиллита несколько отличаются от проявлений ангины. При хроническом заболевании температура держится на уровне 37°С. Добавляются першение в горле, кашель, неприятный запах изо рта. На гландах присутствует белый налёт. Симптомы менее выражены, так как само течение болезни характеризуется ремиссиями и обострениями. Больной, страдающий хронической формой недуга, теряет работоспособность, быстро устаёт, теряет аппетит. Часто человека мучают бессонницы.
Возможные осложнения.
Обе формы заболевания: и хроническая, и острая, – могут спровоцировать серьёзные осложнения. Одним из наиболее тяжелых последствий заболевания является ревматизм. Практика показывает, что половине пациентов, страдающих ревматизмом, пришлось месяцем раньше лечить тонзиллиты в хронической форме или проводить лечение острых состояний. Сам недуг начинается с невыносимой боли в суставах и повышения температуры тела.
Нередки случаи развития болезней сердца, вызванные тонзиллитом. У пациентов наблюдается одышка, перебои в работе сердечной мышцы, тахикардия. Может развиться миокардит.
Если воспаление переходит на близлежащие от миндалины ткани, проявляется паратонзиллит. Больного при этом мучает боль в горле, поднимается температура. Если инфекция из миндалин распространяется на лимфатические узлы, появляется лимфаденит.
Не долеченный тонзиллит приводит также к заболеваниям почек.
Беременность и хронический тонзиллит.
Здоровье будущей мамы и малыша требует пристального внимания. Осложнения, вызванные заболеванием, могут привести к опасным последствиям вплоть до выкидыша или спровоцировать преждевременные роды. Самолечение в данном случае опасно: необходимо пройти лечение у ЛОРа в клинике. Врач назначит промывания миндалин, обработку их ультразвуком и полоскания горла антисептиками, безопасными для будущей мамы. Физиопроцедуры беременным противопоказаны.

Если вы только планируете беременность, стоит для профилактики провести плановую терапию, чтобы снизить негативное влияние патогенов на гланды. На стадии планирования беременности рекомендуется пройти осмотр обоим родителям, чтобы снизить риск появления этого недуга у ребёнка.
Острый тонзиллит. Лечение.
Самолечение при этом заболевании недопустимо! Чтобы выбрать эффективный метод лечения при обострении, лечить тонзиллит у детей и взрослых необходимо под контролем ЛОР-врача. Следует помнить, что острая форма недуга крайне заразна. При появлении первых признаков заболевания нужно выполнить ряд мероприятий, способствующих скорейшему выздоровлению больного:
Друзья! Своевременное и правильное лечение обеспечит вам скорейшее выздоровление!
- заболевшего необходимо изолировать, поместив в другую комнату. У него должно быть собственное полотенце, бельё и посуда, поскольку болезнь очень заразна;
- в течение периода терапии больному показан строгий постельный режим;
- позаботьтесь о питании больного: пища должна быть не твёрдой, чтобы не причинять излишнее беспокойство больному горлу;
- не забываем про обильное питьё;
- назначается курс антибактериальной терапии («Амоксиклав», «Азитромицин» и др.). Необходимо полностью пропить весь курс антибиотиков, даже если больной почувствовал заметное улучшение;
- для местного лечения применяют препараты с антибактериальным эффектом;
- при лечении горла при тонзиллите показаны препараты «Тантум-верде», «Ингалипт»,
- полоскания антисептиками («Хлоргекидин», «Фурацилин»);
- смазывание миндалин раствором Люголя;
- чтобы снять отёчность с гланд надо принимать препараты от аллергии;
- при температуре тела выше 38°С принимайте жаропонижающие средства на основе ибупрофена или парацетамола.
Лечение хронического тонзиллита.
При терапии этого недуга действует правило: лечить обострение хронического тонзиллита нужно в комплексе с лечением сопутствующих болезней носа и носоглотки. Можно пролечить воспаление гланд, но, например, постоянно стекающая по стенке глотки слизь из-за постоянного воспаления нижних носовых раковин, будет провоцировать новое воспаление.
Клиники лечения тонзиллита предлагают два способа лечения: консервативный и хирургический. При компенсированной и субкомпенсированной формах назначают консервативную терапию. При декомпенсированной форме, когда попробованы все консервативные способы терапии и они не принесли результата, прибегают к удалению гланд. Но лишаясь их, человек теряет естественный защитный барьер, поэтому про хирургический метод нужно говорить в самом крайнем случае.
Медикаментозная терапия хронической формы болезни включает:
- лечение антибиотиками, которые назначает оториноларинголог;
- применение антисептических средств («Мирамистин», «Октенисепт»);
- антигистаминные препараты для снятия отёка гланд;
- иммуномодуляторы для стимуляции ослабленного иммунитета (например, «Имудон»);
- гомеопатические средства («Тонзилгон», «Тонзиллотрен»)
- отвары трав: ромашки, шалфея, череды;
- при необходимости назначают обезболивающие препараты;
- соблюдение диеты (никакой твёрдой пищи, сильно холодной или горячей, исключается алкоголь, кофе и газированные напитки).
Промывание гланд.
Большой положительный эффект оказывает процедура промывания гланд, в результате которой из лакун высвобождается гной и вводится лекарство. Есть несколько способов проведения процедуры.
Самый старый, так сказать, дедовский способ — санация с помощью шприца. Его используют довольно редко ввиду его низкой эффективности и травматичности, по сравнению с появлением более современных методов. Шприц используют когда у пациента имеется сильный рвотный рефлекс или очень рыхлые миндалины.

В остальных случаях применяют более действенный метод — вакуумное промывание специальной насадкой аппарата «Тонзиллор».

Но и он не лишен недостатков:
- ёмкость, куда «откачивается» гнойное содержимое гланд непрозрачна, и врачу не видно, до конца ли выполнено промывание;
- особенность строения насадки такова, что при достижении необходимого для полноценного промывания давления, насадка может травмировать гланды.
Наша клиника по лечению тонзиллита предлагает своим пациентам альтернативный безболезненный вариант промывания гланд с использованием улучшенной насадки «Тонзиллор» – это «ноу-хау» нашей клиники. Аналогов нашей насадки нет в других медучреждениях Москвы. В ней устранены недостатки обычной насадки: ёмкость для промывания, которая присасывается к миндалине, имеет прозрачные стенки, и оториноларинголог может видеть, что «выходит» из гланд. Это избавляет от проведения лишних манипуляций. Сама насадка нетравматична, и её можно использовать даже детям со школьного возраста.
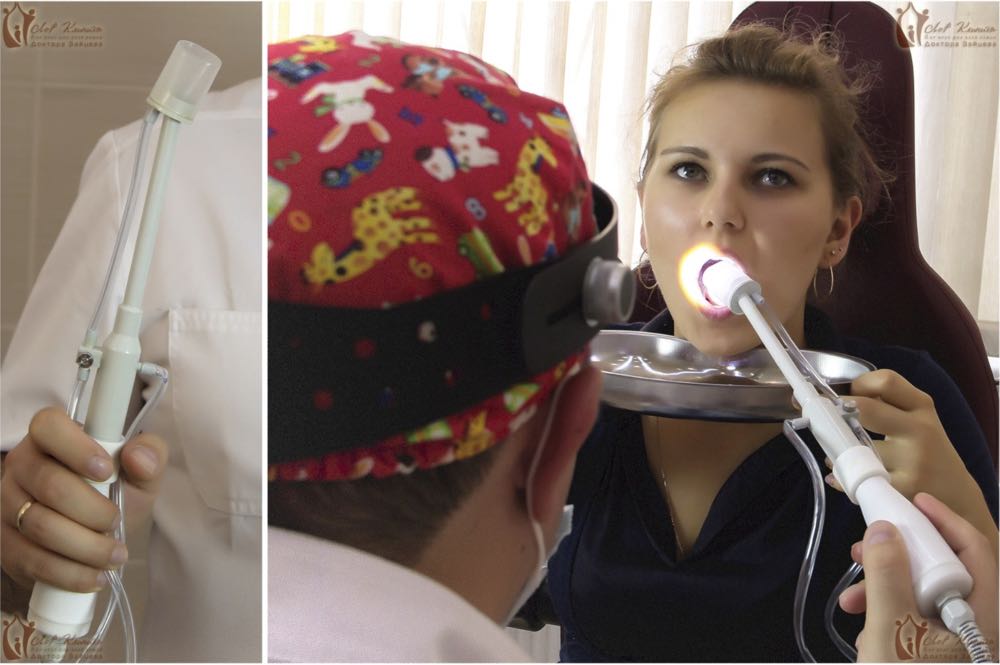
Комплексная терапия хронического тонзиллита в «Лор Клинике Доктора Зайцева».
Методика комплексного лечения недуга появилась не сразу. Нашими специалистами на практике были испробованы различные методы лечения тонзиллита. В результате многолетнего опыта по изучению и лечению хронического тонзиллита данная методика прижилась и является наиболее эффективной. Она включает несколько этапов.
Первый этап — анестезия гланд. Миндалина смазывается лидокаином. Второй этап — вакуумное промывание гланд от казеозных масс. Третий этап — лекарственная обработка гланд с помощью ультразвука. Четвёртый этап — орошение гланд антисептиком.
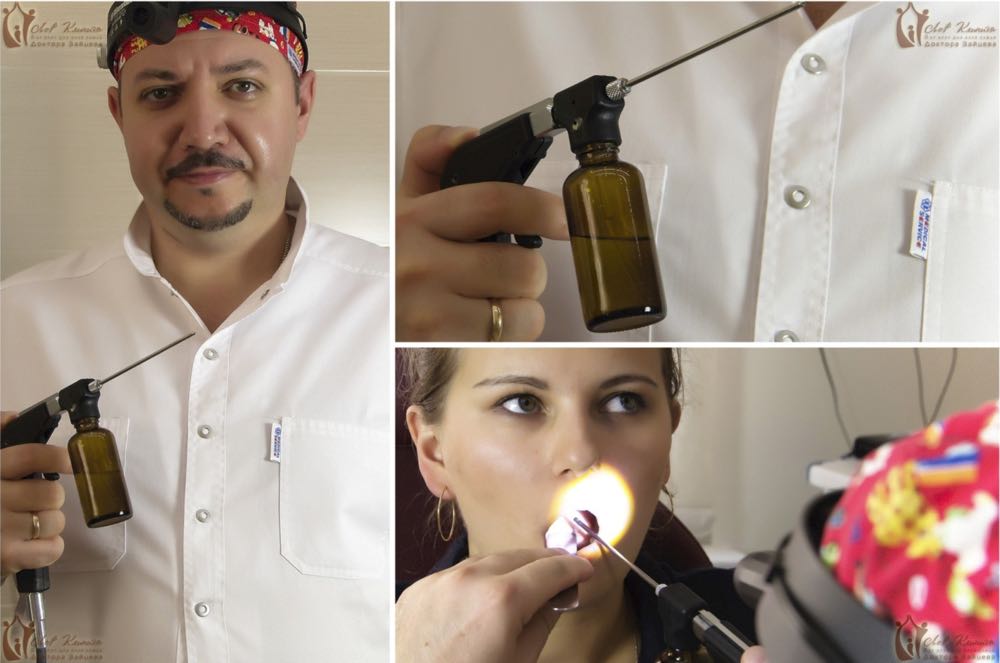
Этап пятый — смазывание поверхности миндалин антисептическим раствором Люголя. Шестой этап — физиотерапия с помощью лазера — эта процедура снимает отёк и воспаление гланд. Следующий этап — виброакустическое воздействие на гланды, благодаря чему кровоток устремляется непосредственно к миндалинам, и с ним выводятся патогенные вещества. Заключительный этап комплексного лечения — сеанс УФО, оздоравливающий гланды и борющийся с патогенами.
Весь сеанс занимает в районе двадцати минут. Для достижения положительного результата пациенту обычно хватает пяти комплексных процедур.
Лечение тонзиллита в Москве
Лечить хронический тонзиллит в Москве, собственно, как и острую форму заболевания нужно только у оториноларинголога. Главное выбрать правильное медицинское учреждение, где вам будет оказана квалифицированная помощь. Лечить тонзиллит в клинике «Доктора Зайцева» значит доверить своё здоровье профессионалам. Современное оборудование и запатентованные методики лечения позволяют оказать максимально эффективную помощь пациентам. Наши цены остаются одними из лучших в Москве, поскольку наш прайс остался на уровне 2013 года. Записаться в клинику можно по телефонам регистратуры ежедневно с 9 до 21 часа либо через онлайн-форму записи на сайте. Приходите, будем рады вам помочь!
Источник

Часто причиной внезапного или затяжного кашля является поражение трахеи и бронхов. Чтобы понять, как избавиться от трахеита, важно знать механизм возникновения заболевания и уметь различать острую и хроническую форму.
Содержание:
Что такое трахеит и в чем его опасность
Виды трахеита
Симптомы патологии
Причины заболевания
Чем лечат трахеит
Что такое трахеит и в чем его опасность
Трахеит – это одна из самых распространенных болезней верхних дыхательных путей в холодное время года. Воспалительный процесс локализуется в слизистой оболочке хрящевой трубки (трахеи), через которую воздух проходит в бронхи из гортани.
Может проявляться как самостоятельное заболевание, а также в комплексе с ларингитом, фарингитом и ринитом.
Опасность заболевания кроется в распространении инфекции на нижние дыхательные пути – бронхи и легкие. В таком случае может развиться трахеобронхит или трахеопневмония.
Хроническая форма заболевания способствует появлению новообразований – доброкачественных или раковых.
Аллергических трахеит может перейти в аллергический бронхит и бронхиальную астму.
Виды трахеита
По характеру течения заболевания различают:
острый трахеит, отличается внезапностью появления симптомов и напоминает обычное ОРВИ, выздоровление наступает в среднем за 14 дней;
хронический, протекает без ярко выраженной симптоматики, возникает из-за недолеченности острой формы, характерны обострения и периоды ремиссии.
Хронический трахеит может быть атрофическим, когда слизистая оболочка трахеи истончается, а больного мучает сухой кашель, либо гипертрофическим, при котором кашель влажный, а слизистая наоборот утолщается.
В зависимости от причины трахеид может быть:
инфекционным, вызванным бактериями, вирусами, грибками или смешанной патогенной микрофлорой;
аллергическим, вызванным воздействием аллергена.
Вирусный трахеит возникает из-за попадания в дыхательные пути вируса гриппа и прочих вирусов, провоцирующих ОРЗ. Прогрессирование бактериального трахеита связано с активностью стрептококков, золотистого стафилококка, гемофильной палочки.
Грибковое поражение трахеи встречается редко, запускают болезнь грибки рода кандида, аспергиллы или актиномицеты на фоне сниженного иммунитета.
Часто встречается смешанный трахеит, когда с течением времени к вирусной инфекции присоединяется бактериальная.
Аллергический трахеит развивается на фоне повышенной чувствительности к определенным аллергенам – пуху, шерсти животных, пыли. Предположить заболевание можно при затяжном кашле на фоне поллиноза или атопического дерматита. Главное отличие – появляется без предшествующего ОРВИ или гриппа, но в результате контакта с потенциальным аллергеном.
Симптомы патологии
Основной признак трахеита у взрослых и детей – кашель, который:
возникает приступами;
обостряется при крике, плаче, запахе дыма, разговоре, вдыхании холодного/горячего воздуха;
мучает больного ночами и в утренние часы;
в первые дни сухой, через 3-4 дня начинает выделяться мокрота.
Также симптоматика заболевания включает:
повышенную температуру тела (может достигать 37-38 градусов);
общую слабость, утомляемость;
болевые ощущения в груди во время кашля;
боль и першение в горле;
осиплость голоса.
Количество и густота мокроты изменяются по ходу усиления воспаления. Если лечение не проводится должным образом или присоединился инфекционный агент, отделяемое при кашле становится гнойным.
В зависимости от возраста, заболевание по-разному переносится пациентами. В пожилом возрасте интоксикация проявляется сильнее, а дети и подростки переносят болезнь легче.
Причины заболевания
Наиболее часто встречаемая причина трахеита – вирусная инфекция. Реже первичным возбудителем становятся бактерии.
Кроме попадания вируса в организм, факторами запуска воспалительного процесса в трахее выступают:
вредные привычки, особенно курение;
ослабленный иммунитет;
работа на вредном производстве, сопряженная с вдыханием раздражающих веществ;
болезни сердца и сосудов;
патологии органов дыхания в хронической форме;
воспаление в ротоглотке или пазухах носа;
дыхание через рот;
поступление в дыхательные пути холодного, горячего или слишком сухого воздуха;
сильное переохлаждение организма;
аллергические заболевания;
травмирование слизистой трахеи.
Лица, работающие на фермах, в химической или нефтеперерабатывающей отрасли входят в группу повышенного риска развития аллергического трахеита.
Чем лечат трахеит
Как лечить трахеит в конкретном случае подскажет терапевт. Иногда может потребоваться консультация пульмонолога или аллерголога.
Лечение можно проводить в домашних условиях. При возникновении осложнений показана госпитализация в стационар.
Терапия включает несколько видов препаратов в зависимости от возбудителя:
противовирусные и иммуностимуляторы при вирусном трахеите (Арбидол, Ингавирин, Гриппферон, Осельтамивир, Интерферон);
антибиотики при бактериальном трахеите (например, Азитромицин, Амоксициллин, Сумамед, Цефтриаксон, Зиннат);
противоаллергические при патологии аллергического происхождения (Зодак, Зиртек, Супрастин, Лоратадин).
При повышении температуры и выраженном болевом синдроме принимают жаропонижающие и противовоспалительные средства на основе ибупрофена или парацетамола.
Особое внимание уделяется устранению симптомов – дискомфорта в горле, а также сухого или влажного кашля.
Першение и боль в горле хорошо устраняют:
аэрозоли и спреи, при их распрыскивании лекарственное вещество равномернее распределяется по слизистой (Тантум Верде, Ингалипт, Гексаспрей);
таблетки для рассасывания (Стрепсилс, Гексализ, Доктор Мом).
Выбор препарата для лечения кашля зависит от его вида:
при сухом изнуряющем кашле врач может назначить противокашлевый препарат центрального действия – Синекод, Либексин или Омнитус в формк таблеток или сиропа;
при кашле с трудно отделяемой мокротой показаны таблетки или сиропы, способствующие ее разжижению и облегчению эвакуации – Аскорил, Лазолван или Амбробене на основе амброксола;
когда мокрота начинает отходить, то можно переходить на АЦЦ или Флюдитек.
Лучшим методом лечения трахеита у детей и взрослых считаются ингаляции с помощью небулайзера. Прибор позволяет распылить лекарство и доставить его непосредственно в очаг воспаления. Для процедур используют:
обычный физиологический раствор – для увлажнения носоглотки и облегчения сухого кашля;
минеральную щелочную воду – увлажняет слизистую и способствует выведению мокроты;
Беродуал, разбавленный физраствором согласно инструкции – способствует расширению бронхов и откашливанию;
Лазолван – помогает отхождению мокроты.
Терапию обязательно дополняют обильным теплым питьем (отваром ромашки, настоем шиповника, липовый чаем), регулярными проветриваниями и увлажнением помещения, исключением физических нагрузок.
Источник