Тошнота рвота после операции лечение
Пациентов тошнит после наркоза вследствие побочного действия анестетиков на все системы организма. Больше всего медикаменты влияют на головной мозг.
Выясним, почему после наркоза рвет, от чего зависит частота приступов, как предупредить тошноту и рвоту после операции.
Виды обезболивания
Анестезия — обезболивание, уменьшение болевой чувствительности тела с помощью лекарственных средств. В зависимости от способа введения и продолжительности действия медикаментов различается несколько видов анестезии:
- Общий наркоз – обратимая искусственная потеря сознания с целью обезболивания при хирургической операции. Состояние ограничено по времени, достигается применением анестетиков. Лекарства вводятся внутривенно, ингаляционным способом или используются оба вида введения. Наркоз влияет на организм в зависимости от применяемого препарата, продолжительности операции.
- Местное обезболивание используется для небольших хирургических манипуляций, например, когда требуется забрать образец тканей для биопсии с помощью иглы.
- регионарная, или спинальная, анестезия — разновидность местной; применяется для обезболивания нижней части тела. Лекарство вводится иглой под твердую мозговую оболочку через прокол в области поясницы. При этом достигается обезболивание соответствующего сегмента. С помощью эпидуральной анестезии обезболивают роды;
- стоматологи применяют еще несколько видов местной анестезии – аппликационную с помощью спрея, инфильтрационную в виде инъекций, проводниковую, когда анестетик вводится рядом с нервом. Еще один вид обезболивания – стволовая анестезия — делается в основании мозга.
Почему после операции появляется тошнота?
Последствия действия наркоза на организм проявляются неодинаково у разных людей. Многие отмечают нарушение сна, речи и слуха, головные боли. Влияние на мозг проявляется ухудшением памяти, снижением способности обучения преимущественно у людей после операции на сердце. Эти признаки исчезают спустя несколько часов.
Рвота после наркоза встречается у трети оперированных пациентов. Состояние возникает в течение суток, сохраняется несколько часов или дней. Большему риску тошноты после наркоза подвержены:
- дети, подростки;
- женщины;
- пациенты с избыточным весом;
- люди, испытывающие страх перед операцией;
- больные, которые рано начали рано двигаться или принимать пищу.
Рвота после общего наркоза
Такой симптом после обезболивания носит централизованный характер. Он возникает вследствие прямого действия наркотических препаратов на головной мозг. Возбуждающее влияние на рвотный центр связано с различными факторами:
- длительность наркоза увеличивает суммарную дозу анестетиков, которые наносят вред нервной системе своими токсическими свойствами. Существует прямая связь между продолжительностью операции и частотой возникновения рвоты;
- некоторые виды анестетиков чаще вызывают тошноту – Этомидат, Кетамин, барбитураты;
- рвота возникает при использовании масочного наркоза с применением закиси азота.
Выраженность признаков у взрослых зависит от медикаментов, а также от индивидуальных особенностей организма. Кроме того, по-разному переносятся различные виды операций. Чаще других вызывают приступы тошноты и рвоты после наркоза:
- эндоскопическая манипуляция на яичниках;
- вмешательство на среднем ухе;
- операции мочевого пузыря и уретры;
- удаление аденоидов;
- операции на мышцах глаза;
- резекция желудка;
- холецистэктомия.
Причина рвотных позывов в этих случаях – импульсы, восходящие из операционной зоны прямо в центр головного мозга.
Иногда после общего наркоза болит спина. При сложном оперативном вмешательстве человек длительное время находится в вынужденном положении на жестком столе. Это приводит к «уставанию» спины и поясницы.
Если после общего наркоза болит горло, причина – раздражение оболочки задней стенки глотки интубационной трубкой. Это ощущение проходит само по себе, а теплое питье помогает справиться с неприятными ощущениями.
В стоматологии общий наркоз для детей показан при зубных проблемах – пульпите, периодонтите. Операция проводится под наркозом ребенку, чтобы не было больно. Дети более чувствительны к лекарствам. Позывы на тошноту и рвоту иногда появляются в первый день после наркоза.
После спинальной анестезии
Эта результативная техника обезболивает без общего наркоза на длительное время. Она применяется при беременности для обезболивания родовых схваток. Анестезия используется во время кесарева сечения, причем женщина находится в сознании.
Появление тошноты после наркоза – следствие воздействия анестетиков на рвотный центр. Препарат вводится иглой в пространство между оболочками спинного мозга. Это, конечно, напрямую раздражает их. Вдобавок жидкость в составе лекарства изменяет внутричерепное давление. От его перепадов пациент чувствует тошноту. Обычно эти явления уменьшаются к концу первых суток, но иногда сохраняются несколько дней.
Рвота от боли
Причиной послеоперационной рвоты часто бывает интенсивная головная боль. Устранение цефалгии избавляет от приступов тошноты. Для этого применяются препараты:
- Темпалгин;
- Кетанов;
- Вольтарен;
- Нимесулид;
- Индометацин и др.
Появление головной боли после общего наркоза связано с обезвоживанием, снижением кровяного давления, влиянием лекарственных препаратов, стрессом перед ожидаемой операцией. Обычно цефалгия возникает через 12-24 часа. Частота осложнения увеличивается с возрастом.
После наркоза болят мышцы, потому что перед операцией вводятся лекарства, расслабляющие мускулатуру. Это нужно для осуществления вентиляции легких. В послеоперационном периоде медикаменты напоминают о себе болью.
Причиной того, что болит все тело после наркоза, служит нахождение на твердом операционном столе в течение нескольких часов. Такое же ощущение вызывает применение в экстренной хирургии миорелаксанта Дитилина. Его вводят, когда желудок человека не очищен от пищи. Боли ощущаются в симметричных областях плечевого пояса, шеи, верхней части живота.
Рвет через несколько дней после анестезии
Препараты-анестетики оказывают негативное влияние на организм. После продолжительной операции накопившиеся вещества выводятся не сразу, а на протяжении нескольких дней. Все это время человек медленно “отходит” после обезболивания. Остатки циркулирующего в крови анестетика продолжают воздействовать на рвотный центр. Периодически накатываются приступы тошноты.
Лечение рвоты и тошноты после наркоза
Тошнота после анестезии встречается в 30% случаев. Наблюдается она чаще после общей, чем регионарной анестезии. Снять симптомы помогут рекомендации общего характера. Что делать после наркоза, если тошнит:
- На протяжении первых часов после хирургического вмешательства не садитесь и не вставайте на ноги с постели.
- Избегайте употребления пищи и воды сразу после операции.
- Обезболивающее средство Спазмалгон уменьшит тошноту.
- Церукал снимает рвоту.
- Помогает снять чувство тошноты правильное дыхание. Дышите медленно и глубоко.
Если человек находится в больнице, лечение проводит палатный врач.
Назначаются средства, обладающие побочными эффектами. Выбор препарата зависит от причины рвоты.
Восстановление после операции
Для восстановления после наркоза хирурги рекомендуют пациенту покой и отдых. В первые сутки не следует вставать с кровати, даже если ничего не болит. Нельзя быстро двигаться, делать силовые резкие движения, поднимать тяжелые вещи. Противопоказанием являются физические нагрузки.
После наркоза организм лишается необходимого количества жидкости. Необходимо пить любые напитки. Подойдет бутилированная или минеральная вода после освобождения её от газа. Восстановить организм после операции помогут легкие упражнения, короткие прогулки.
Назначение препаратов для устранения рвоты и тошноты предоставляется оперировавшим хирургам. Для пациента после выписки домой главное — вовремя обратиться к врачу в случае возникновения осложнений.
Источник
Осложнения, связанные с послеоперационной тошнотой и рвотой, хотя и редко представляют опасность для жизни, однако могут оказаться самыми неприятными воспоминаниями, оставшимися у пациента от пребывания в стационаре. Тяжелые случаи ПОТР приводят к увеличению длительности пребывания в стационаре, повышению риска кровотечения, послеоперационным грыжам и аспирационной пневмонии.
Частота
Судя по опубликованным данным, частота ПОТР составляет от 5 до 75%. В отсутствие профилактики, частота развития ПОТР за 6 ч и за 24 ч составляет, соответственно, 20% и 30%. Лучший антиэметик или схема противорвотной терапии характеризуются показателем ЧБНЛ (число больных, которых необходимо лечить, или NNT), равным примерно 5. Все виды лечения сопряжены с незначительным риском.
Физиология
Рвотный рефлекс может быть вызван стимуляцией следующих проводящих путей:
- афферентных абдоминальных окончаний блуждающего нерва;
- area postrema, включая ядро одиночного тракта;
- вестибулярной системы;
- к другим проводящим путям относятся те, которые идут из полушарий мозга, органов зрения, обоняния, вкуса.
К хеморецепторам, отвечающим за проведение сигнала к рвотному центру и area postrema, относятся допаминергические, холинергические, гистаминергические, серотонинергические и опиоидные рецепторы. Учитывая множество путей проведения и большое количество различных рецепторов, в настоящее время идеального антиэметика не существует. Нейрокинин-1 может представлять собой общий конечный путь проведения для ПОТР, и испытания лекарств, влияющих на этот механизм, находятся в процессе реализации.
Факторы риска
Все факторы, описанные ниже, могут способствовать развитию ПОТР:
Операция
- Гинекологические операции, особенно на яичниках.
- Операции на кишечнике или желчном пузыре.
- Операции на голове и шее, включая тонзиллэктомию и аденоидэктомию.
- Офтальмохирургия, особенно коррекция косоглазия.
- Длительные операции.
Анестезия
- Индукция метогекситоном, этомидатом или кетамином (по сравнению с пропофолом или тиопенталом).
- Поддержание анестезии закисью азота. Отказ от нее снижает риск с ЧБНЛ равным 5, но индекс потенциального риска (NNH) достигает 50, необходимо об этом помнить.
- Интраоперационное применение опиоидов повышает частоту развития ПОТР. Однако нелеченная боль также может усиливать ПОТР.
- Спинальная анестезия — высокий уровень (выше Т5), гипотензия и использование адреналина при местной анестезии.
- Интраоперационная дегидратация — внутривенная инфузия снижает частоту развития ПОТР.
- Дилатация желудка вследствие неумелой вентиляции мешком и маской.
- Тошнота, связанная с движением, вследствие слишком быстрых или неосторожных движений пациента во время выхода из анестезии.
Факторы пациента
- Наличие ПОТР в анамнезе.
- Дети страдают чаще, чем взрослые.
- Женщины страдают чаще, чем мужчины, вплоть до 70-летнего возраста.
- Ожирение — фактор риска. Это может быть связано с высокой частотой желудочного рефлюкса у этой группы пациентов.
- Наличие в анамнезе тошноты, связанной с движением.
Организационные
- Невыполнение проверки и планирования адекватной схемы терапии.
- Неудовлетворительная подготовка врачей и медсестер, что приводит к недостаточной эффективности терапии.
Лекарства и дозы
Антидопаминергические препараты
Фенотиазины, например, прохлорперазин (12,5 мг в/м):
- Эффективен против рвотного действия опиоидов.
- Седативное и короткое действие. Экстрапирамидные побочные эффекты. Нельзя вводить внутривенно.
Бутирофеноны, например, дроперидол (0,5- 2,5 мг в/в — оптимальная доза 1-1,25 мг):
- Дроперидол эффективен при добавлении к морфину в шприцах для АКП (2,5- 5 мг/50 мл).
- Может вызывать неприятные дисфорические, седативные и экстрапирамидные побочные эффекты. Возникают реже при назначении малых доз.
Замещенные бензамиды, например, метоклопрамид (10 мг в/в, в/м или перорально):
- Эффективен против рвотного действия опиоидов, но имеет высокую частоту экстрапирамидных побочных эффектов, особенно у молодых женщин.
- Широко применяется, хотя доказана его малая эффективность в послеоперационном периоде.
Следует избегать назначения препаратов с экстрапирамидными побочными эффектами, строго противопоказано назначение их пациентам с болезнью Паркинсона.
Антигистаминные препараты
Циклизин (25-50 мг в/м или в/в медленно):
- Обычно применяется при ПОТР после операций на среднем ухе.
- Проблемой может оказаться его седативное действие. Внутривенное введение может привести к тахикардии и гипотензии с последующей ишемией миокарда.
- Также имеет антимускариновое действие.
Антихолинергические препараты
Гидробромид гиосцина («скополамин» 0,3- 0,6 мг в/м):
- Используется при лечении тошноты, вызванной движением, приемом опиоидов и ПОТР.
- Седативный эффект, изменение сознания и сухость во рту могут ограничить его применение.
Антисеротонинергические препараты (антагонисты 5НТ3-рецепторов)
Ондансетрон (1-8 мг per os, в/в или в/м), гранисетрон (1 мг перорально, в/в), трописетрон (5 мг перорально, в/в):
- Антиэметики с минимальными побочными эффектами. Особенно эффективны при постхимиотерапевтической рвоте.
- Доказано, что при профилактике или лечении ПОТР они лишь немногим эффективнее других антиэметиков.
- В педиатрической практике, где экстрапирамидное действие антидопаминергических препаратов может привести к серьезным последствиям, ондансетрон (50— 100мкг/кг внутривенно медленно) является препаратом первого выбора.
- Побочные эффекты: головная боль, запор и повышение активности трансаминаз печени.
Другие
- Было показано, что бензодиазепины могут снижать рвоту ожидания перед проведением химиотерапии.
- Считается, что конопля эффективна при тошноте и рвоте. Набилон — это экстракт конопли, изначально использовали при рвоте, связанной с химиотерапией. В настоящий момент его вытеснили антагонисты 5НТЗ-рецепторов.
- Дексаметазон (150 мкг/кг для детей или 8 мг для взрослых) применяют для уменьшения тошноты, связанной с химиотерапией, также доказана его эффективность при ПОТР. Проводились исследования, доказавшие целесообразность его сочетания с ондансетроном.
- Доказано, что имбирный корень у пациентов, которым выполняется ларингоскопия в дневном стационаре, так же эффективен, как и метоклопрамид.
- Анти-NKI препараты — предмет исследований, проводимых в настоящее время, могут являться конечным общим путем в стимуляции рвотного рефлекса.
Комбинированная терапия
Возрастает интерес к использованию комбинаций противорвотных средств с целью повышения их эффективности. Представляется разумным сочетание двух препаратов с различным механизмом действия (и, возможно, побочными эффектами).
Изучение применения комбинаций дексаметазона и ондансетрона или ондансетрона и дроперидола продемонстрировало их преимущества перед монотерапией.
Нелекарственная терапия
- Инфузионная терапия во время операции приводит как к снижению ПОТР, так и к более раннему возобновлению орального приема жидкости.
- Слишком ранний оральный прием жидкости, особенно у детей, может привести к усилению ПОТР.
- Гипноз за 4-6 дней до операции снизит частоту ПОТР.
- Периоперационное внушение может снизить частоту ПОТР.
- Акупунктура также может снизить частоту ПОТР — стимуляция точки Р6 срединного нерва на запястье, но только у проснувшегося пациента.
Пациент с тошнотой
- Даны ли противорвотные препараты?
- Вводились ли разумные дозы при соответствующем пути введения?
- Использовался ли другой противорвотный препарат?
- Следует искать устранимую причину. Слишком большие или слишком малые дозы опиоидного анальгетика?
- Гипотензия, например, вследствие спинальной или эпидуральной анестезии, кровотечения.
- Слишком ранний оральный прием или неадекватная внутривенная инфузия?
- Хирургические осложнения, например, кишечная непроходимость.
- Лекарства, например, опиоиды, антибиотики, химиотерапия.
- Психологическая причина — страх, тревога, предшествующий неприятный опыт.
Как уменьшить последствия ПОТР
- Необходимо постараться выявить пациентов «группы риска» и обдумать возможность назначения им профилактической противорвотной терапии.
- Если выявлен пациент с высоким риском, следует подумать о назначении комбинации антиэметиков из разных групп.
- Необходимо как можно быстрее лечить ПОТР при ее развитии.
- Следует по мере возможности избегать назначения сильных анальгетиков, обеспечивая оптимальное облегчение боли с помощью местной анестезии и простых анальгетиков.
Источник

Послеоперационная тошнота и рвота (ПОТиР) — частое осложнение, сопровождающееся дискомфортом у пациента и увеличением длительности и стоимости лечения. Частота развития послеоперационной тошноты и рвоты составляет 50 и 30 % соответственно. При наличии у пациента нескольких факторов риска частота ПОТиР достигает 80 %.
Идентификация пациентов с рисками развития ПОТиР
Выделяют ряд факторов, имеющих доказанную связь с развитием ПОТиР:
- Женский пол;
- ПОТиР либо кинетозы (болезнь движения) в анамнезе;
- Некурящие пациенты;
- Молодой возраст < 50 лет;
- Общая анестезия;
- Использование ингаляционных анестетиков и закиси азота;
- Применение в послеоперационном периоде опиоидов;
- Длительность анестезии;
- Тип хирургического вмешательства (холецистэктомия, лапароскопия, гинекологические операции).
Некоторые факторы имеют противоречивые данные о связи с ПОТиР: менструальный цикл, уровень опытности анестезиолога, класс по ASA, использование антагонистов миорелаксантов.
Доказано, что постановка назогастрального зонда, ожирение и дополнительная кислородотерапия не оказывают влияния на развитие ПОТиР.
На основании данных факторов риска составлены шкалы риска ПОТиР:
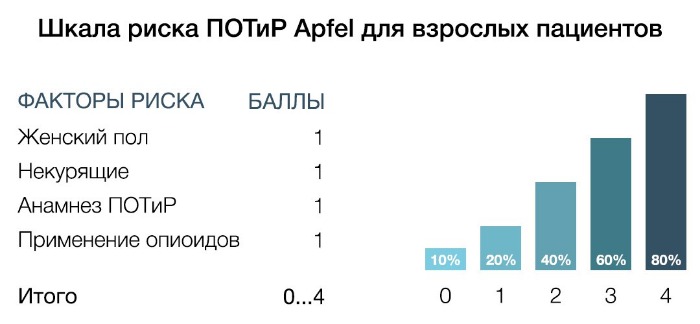
В данной шкале риска учитываются следующие факторы: женский пол, статус курения, анамнез ПОТиР, послеоперационное использование опиоидов. При наличии 0, 1, 2, 3 и 4 факторов частота развития ПОТиР составляет 10, 20, 40, 60 и 80% соответственно.
В данной шкале риска учитываются следующие факторы: женский пол, анамнез ПОТиР, возраст < 50 лет, использование опиоидов в послеоперационном периоде, развитие тошноты в послеоперационном отделении. При наличии 0, 1, 2, 3, 4 и 5 факторов частота развития ПОТиР составляет 10, 20, 30, 50, 60 и 80 % соответственно.
Ввиду трудности выявления тошноты у детей определяется риск развития рвоты. В данной шкале риска учитываются следующие факторы: длительность операции (≥ 30 мин), возраст ≥ 3 лет, операции по поводу косоглазия, ПОР или ПОТиР в анамнезе. При наличии 0, 1, 2, 3 и 4 факторов частота развития ПОТиР составляет 10, 10, 30, 50 и 70 % соответственно.
Используя вышепредставленные шкалы, пациенты разделяются на группы риска:
- Низкий риск (0‒1 фактор);
- Умеренный риск (2 фактора);
- Высокий риск (3 и более факторов).
От категории риска зависит дальнейшая тактика анестезиолога в предупреждении и лечении ПОТиР.
Уменьшение базового уровня риска развития ПОТиР
Для уменьшения базового риска ПОТиР необходим комплексный подход к ведению пациента во время периоперационного периода. Необходимо оценить преимущества и недостатки методов анестезии. Известно, что при проведении регионарной анестезии частота развития ПОТиР значительно меньше, чем при использовании ингаляционных анестетиков и закиси азота. Также использование пропофола для индукции и поддержания анестезии достоверно уменьшает частоту ПОТиР.
Поддержание адекватной гидратации пациента (объем инфузии 30 мл/кг) во время операции уменьшает частоту ПОТиР. Снижение использования опиоидов возможно с помощью применения других препаратов для достижения анальгезии: нестероидных противовоспалительных средств (НПВС) и ингибиторов ЦОГ-2, кетамина в интраоперационном периоде. Однако, данные препараты имеют собственные ограничения и противопоказания к применению.
Профилактика развития ПОТиР
Профилактика проводится всем пациентам вне зависимости от риска развития ПОТиР. Профилактика включает комбинацию препаратов из разных групп антиэметиков и мероприятия по снижению базального уровня риска:
- низкий риск — снижение базального уровня риска + тактика «ждать и наблюдать»;
- средний риск — 1—2 препарата либо 1 препарат + тотальная внутривенная анестезия (ТВА);
- высокий риск — 2 препарата различных групп + ТВА.
Классы противорвотных препаратов (антиэметиков):
1. Антагонисты рецепторов 5-HT3 (5-гидрокситриптамина)
Данная группа включает такие препараты, как ондансетрон, доласетрон, гранисетрон, трописетрон, рамосетрон и палоносетрон. Ондансетрон является «золотым стандартом» в сравнении с другими антиэметиками. Максимальная эффективность наблюдается при введении данных препаратов во время окончания оперативного вмешательства, кроме палоносентрона, который чаще вводится во время индукции анестезии.
Данная группа имеет благоприятный профиль побочных эффектов. При использовании антагонистов рецепторов 5-HT3 есть риск удлинения интервала QT, ввиду этого FDA ограничила дозу ондансетрона для лечения тошноты и рвоты до 16 мг однократно.
2. Антагонисты рецепторов NK-1 (нейрокинин-1)
Новый класс антиэметиков, к которому относятся апрепитант, касопитант, релопитант. Клинические испытания показали, что антиэметический эффект данных препаратов сопоставим с эффектом ондансетрона в дозировке 4 мг. Доказано усиление эффекта при использовании комбинации касопитанта с ондансетроном.
3. Кортикостероиды
Дексаметазон эффективно предупреждает развитие тошноты и рвоты в послеоперационном периоде. Профилактические дозы 4–5 мг в/в применяются у пациентов повышенного риска в начале операции. Использование доз > 0,1 мг/кг дексаметазона уменьшает послеоперационную боль, снижает потребность в опиоидах, частоту развития тошноты и рвоты. Метилпреднизолон более эффективен в предупреждении поздней ПОТиР.
Возможно повышение уровня глюкозы крови через 6–12 часов после применения дексаметазона в дозе 8 мг. Требуется осторожное использование препарата у пациентов с нарушениями толерантности к глюкозе, сахарным диабетом второго типа, ожирением. Применение дексаметазона однократно в профилактических дозах (4–8 мг) не вызывает повышения риска развития инфекционных осложнений со стороны операционной раны.
4. Бутирофеноны
Из данного класса препаратов для профилактики ПОТиР используются дроперидол и галоперидол. В 2001 году FDA внесла дроперидол в «black box» в связи с частым развитием побочных эффектов (удлинение интервала QT, развитие жизнеугрожающих аритмий).
Дроперидол в низких дозах < 1 мг или 0,15 мкг/кг в/в показал хорошую антиэметическую активность (сопоставимую с ондансетроном и дексаметазоном) и низкую частоту побочных эффектов. Комбинация дроперидола и ондансетрона показала большую эффективность, чем оба препарата по отдельности.
Галоперидол в низких дозах может использоваться как альтернатива дроперидолу. Дозы, значительно меньшие используемых в психиатрии (0,5–2 мг), обладают хорошим антиэметическим эффектом. При использовании данных доз не развивается значительной седации, а риск развития аритмий остается невысоким.
5. Антигистаминные препараты
Дименгидринат — антигистаминное средство с антиэметическим эффектом. Рекомендованные дозы 1 мг/кг в/в вызывают сравнимый эффект с ондансетроном, дроперидолом и дексаметазоном. На данный момент нет достаточных данных об оптимальном режиме введения и дозирования препарата, а также о профиле побочных реакций.
6. Антихолинергические препараты
В дополнение к антиэметической терапии может использоваться трансдермальный пластырь, содержащий скополамин (ТДПС). Его использование эффективно предупреждает развитие ПОТиР в течение 24 часов после операции. Пластырь прикрепляется за 2–4 часа до операции. Побочные эффекты применения скополамина включают: нарушения зрения, сухость губ, головокружение.
7. Фенотиазины
В данную группу входят препараты перфеназин и метоклопрамид. Метоклопрамид имеет слабый антиэметический эффект и в дозе около 10 мг не оказывает значительного влияния на частоту развития ПОТиР. Для снижения частоты ПОТиР необходимо использовать дозы более 20 мг, что приводит к увеличению частоты развития дискинезии и экстрапирамидных расстройств вплоть до 0,6 %.
8. Другие антиэметики
- Пропофол;
- Альфа-2-агонисты: клонидин и дексмедетомидин;
- Миртазапин;
- Габапентин;
- Мидазолам.
Профилактические дозы препаратов и время введения для взрослых
1. Во время индукции анестезии:
- Aprepitant 40 мг per os;
- Casopitant 150 мг per os;
- Dexamethasone 4–5 мг в/в;
- Palonosetron 0,075 мг в/в;
- Rolapitant 70–200 мг per os.
2. В конце операционного вмешательства:
- Ramosetron 0,3 мг в/в;
- Dolasetron 12,5 мг в/в;
- Tropisetron 2 мг в/в;
- Ondansetron 4 мг в/в, 8 мг под язык;
- Granisetron 0,35–3 мг в/в;
- Droperidol 0,625–1,25 мг в/в.
3. До операционного вмешательства, в составе премедикации:
- Haloperidol 0,5–2 мг в/м в/в;
- Methylprednisolone 40 мг в/в;
- Perphenazine 5 мг в/в;
- Promethazine 6,25–12,5 мг в/в;
- Ephedrine 0,5 мг/кг в/м;
- Dimenhydrinate 1 мг/кг в/в;
- Scopolamine трансдермальный пластырь, за 2 часа до оперативного вмешательства.
Профилактические дозы препаратов для детей
- Dexamethasone 150 мкг/кг максимально 5 мг;
- Dimenhydrinate 0,5 мг/кг максимально 25 мг;
- Dolasetron 350 мкг/кг максимально 12,5 мг;
- Droperidol 10–15 мкг/кг максимально 1,25 мг;
- Granisetron 40 мкг/кг максимально 0,6 мг;
- Ondansetron 50–100 мкг/кг максимально 4 мг;
- Tropisetron 0,1 мг/кг максимально 2 мг.
Частые комбинации препаратов для профилактики ПОТиР
1. Взрослые:
- Droperidol + Dexamethasone;
- антагонист рецепторов 5-HT3 + Dexamethasone;
- антагонист рецепторов 5-HT3 + Droperidol;
- антагонист рецепторов 5-HT3 + Dexamethasone + Droperidol;
- Ondansetron + Casopitant.
2. Дети:
- Ondansetron 0,05 мг/кг +Dexamethasone 0,015 мг/кг;
- Ondansetron 0,1 мг/кг + Droperidol 0,015 мг/кг;
- Tropisetron 0,1 мг/кг + Dexamethasone 0,5 мг/кг.
Немедикаментозные методы профилактики
Имеются данные о том, что стимуляция различными методиками точки P6 (дистальная треть предплечья), и срединного нерва с помощью титанической стимуляции снижают частоту развития ПОТиР в раннем послеоперационном периоде. Данные методы рекомендуется применять до либо после индукции анестезии. Эффект стимуляции сопоставим с применением распространенных антиэметиков и не зависит от возраста и инвазивности методики.
Лечение развившихся ПОТиР
При развитии ПОТиР терапия должна проводиться антиэметиками из фармакологического класса, не использовавшегося при периоперационной профилактике.
Профилактика ПОТиР не проводилась:
- Низкие дозы антагонистов рецепторов 5-HT3 (ондансетрон 1,0 мг; гранисетрон 0,1 мг; трописетрон 0,5 мг);
- Альтернативой является применение дексаметазона 2–4 мг в/в, дроперидола 0,625 мг в/в или прометазина 6,25–12,5 мг в/в.
Профилактика ПОТиР проводилась:
- При развитии ПОТиР спустя > 6 часов после оперативного вмешательства возможно повторное введение короткодействующих препаратов: ондансетрон 4 мг для взрослых и 0,1 мг/кг для детей или дроперидол 1 мг для взрослых 10–15 мкг/кг для детей;
- Не рекомендуется повторное введение длительнодействующих препаратов: дексаметазона, ТДПС, апрепитанта, палоносетрона.
При неэффективности предыдущего этапа:
- Дименгидринат 1 мг/кг для взрослых и 0,5–1,0 мг/кг для детей;
- При отсутствии эффекта используются препараты других групп, не применявшиеся ранее.
При развитии ПОТиР необходимо исключить механические и лекарственные причины тошноты и/или рвоты: высокие дозы опиоидов, затекание крови и/или других жидкостей в гортань (часто после тонзилэктомии), кишечную непроходимость.
Источник:
Gan, Tong J.; Diemunsch, Pierre; Habib, Ashraf S.; Kovac, Anthony “Consensus Guidelines for the Management of Postoperative Nausea and Vomiting” Anesthesia & Analgesia: January 2014 – Volume 118 – Issue 1 – p 85–113
Нашли опечатку? Выделите фрагмент и нажмите Ctrl+Enter.
Источник