Стенозу гортани в раннем возрасте способствует
Медицинский эксперт статьи
х
Весь контент iLive проверяется медицинскими экспертами, чтобы обеспечить максимально возможную точность и соответствие фактам.
У нас есть строгие правила по выбору источников информации и мы ссылаемся только на авторитетные сайты, академические исследовательские институты и, по возможности, доказанные медицинские исследования. Обратите внимание, что цифры в скобках ([1], [2] и т. д.) являются интерактивными ссылками на такие исследования.
Если вы считаете, что какой-либо из наших материалов является неточным, устаревшим или иным образом сомнительным, выберите его и нажмите Ctrl + Enter.
Острый воспалительный стеноз гортани – частое и тяжелое заболевание детского возраста, требующее экстренной интенсивной терапии.
Главная причина – респираторные инфекции, особенно грипп и парагрипп, которые в 5-10% случаев сопровождаются стенозирующим ларингитом или ларинготрахеитом.
Клиническая картина острого ларингита и ларинготрахеобронхита со стенозом гортани зависит от степени стеноза, его локализации, протяженности, быстроты развития, характера воспаления и его распространенности. На течение ларингита и ларинготрахеита оказывает существенное влияние преморбидный фон, тяжесть основного заболевания, наличие и характер осложнений.
[1], [2], [3], [4], [5], [6], [7], [8], [9]
Симптомы и степени стеноза гортани
Стеноз гортани I степени (компенсированный стеноз)
Клинически проявляется шумным дыханием при вдохе, небольшим удлинением вдоха с укорочением паузы между вдохом и выдохом. При беспокойстве ребенка появляется умеренное втяжение податливых мест грудной клетки, незначительный цианоз носогубного треугольника, раздувание крыльев носа. Голос ребенка осипший, реже чистый. Ларингит обычно протекает по типу катарального, реже гнойного воспаления. Просвет подголосовой гортани сужен на 1/4-1/3.
Стеноз гортани II степени (субкомпенсированный стеноз)
Характеризуется признаками неполной компенсации функции дыхания Больные возбуждены, иногда вялы и капризны. Отмечается шумное дыхание с втяжением податливых мест грудной клетки, раздувание крыльев носа, напряжение шейных мышц Заметны движения гортани синхронно с вдохом и выдохом. Голос осиплый Кашель грубый Кожные покровы влажные, розоватые или бледные, носогубный треугольник цианотичен Характерна тахикардия, иногда выпадение пульсовой волны в фазе вдоха. Эти признаки становятся более выраженными при продолжительности стеноза более 7-8 ч Просвет подголосовой полости гортани сужен на 1/2.
Стеноз гортани III степени (декомпенсированный стеноз)
Состояние больного тяжёлое. Отмечается беспокойство, чувство страха или апатия. Выражена инспираторная одышка с удлинённым вдохом, сопровождаемым стенотическим (гортанным) шумом, резкое втяжение надключичной и надгрудинной ямок, эпигастральной области, межреберных пространств. Отмечаются максимальные экскурсии гортани вниз (при вдохе) и вверх (при выдохе), выпадение паузы между вдохом и выдохом Кожные покровы бледные, покрыты холодным липким потом, выражен цианоз носогубного треугольника, губ, ногтевых фаланг. Пульс частый, слабого наполнения, отмечается выпадение пульсовой волны в фазе вдоха, гипотония, глухость тонов сердца. При продолжающемся стенозе в течение короткого времени эти симптомы становятся более выраженными, дыхание – поверхностным, частым, появляется сероватый оттенок кожи лица, похолодание губ, кончика носа, пальцев. Расширяются зрачки. Ларингоскопически выявляют сужение просвета подголосовой полости гортани почти на 2/3.
Стеноз гортани IV степени (асфиксия)
Состояние ребенка крайне тяжёлое, выражен цианоз, кожа бледно-серая. Сознание утрачено, температура снижена, зрачки расширены, могут появиться судороги, непроизвольное отхождение мочи, кала. Дыхание частое, очень поверхностное или прерывистое, с короткими остановками с последующим глубоким вдохом или редкими попытками вдоха с втяжением грудины, эпигастральной области. Дыхательные шумы в легких едва прослушиваются. Отмечается падение сердечно-сосудистой деятельности гипотония, глухость тонов сердца, тахикардия или брадикардия (наиболее грозный признак), нитевидный пульс. Нередко пульс на периферических сосудах не определяется. Эти явления предшествуют остановке сердца и дыхания. Просвет подголосовой полости гортани сужен более чем на 2/3.
При остром воспалении гортани в большинстве случаев стеноз обусловлен одновременно тремя факторами органическим сужением (воспалительный отек), функциональными факторами (спазм гортанных мышц) и скоплением воспалительного экссудата. Иногда значительно выраженный стеноз может быть связан с обтурацией просвета гортани, трахеи гнойным отделяемым, фибринозными пленками и корками на фоне отечного, инфильтративного сужения I-II степени. В таких случаях после ларингоскопической или ларинготрахеобронхоскопической санации дыхание восстанавливается или значительно улучшается.
Классификация острого стеноза гортани
По локализации воспалительного процесса различают:
- эпиглоттит,
- надскладочный ларингит,
- подскладочный ларингит,
- ларинготрахеит,
- ларинготрахеобронхит
Формы по характеру воспаления:
- катаральная,
- фибринозная,
- гнойная,
- язвенно-некротическая,
- геморрагическая,
- герпетическая,
- смешанная.
Течение заболевания:
- острое,
- подострое,
- затяжное,
- осложненное.
Степень стеноза гортани
- I – компенсированный стеноз,
- II – субкомпенсированный стеноз,
- III – декомпенсированный стеноз,
- IV – асфиксия.
[10], [11], [12], [13], [14], [15], [16],
Диагностика стеноза гортани у детей
Диагностика острого стеноза гортани основана на данных анамнеза, клинической картине болезни и осмотре гортани. Необходимо в деталях уточнить начальные симптомы, время и обстоятельства, при которых они появились, динамику развития и характер (волнообразный, приступообразный, постоянный, прогрессирующий). При осмотре обращают внимание на внешние клинические проявления стеноза – затрудненное дыхание, втяжение податливых мест грудной клетки, изменение голоса, кашель, наличие цианоза.
[17], [18], [19], [20], [21], [22], [23]
Лечение стеноза гортани у ребенка
I степень (компенсированный стеноз)
- Ингаляции через небулайзер (ипратропия бромид 8-20 капель 4 раза в сутки).
- Пребывание в парокислородной палатке по 2 ч 2-3 раза в сутки.
- Дробные щелочные ингаляции.
- Теплое щелочное питье.
- Фенспирид 4 мгДкгхсут) перорально.
- Муколитики (амброксол, ацетилцистеин).
- Антигистаминные препараты в возрастных дозах.
- Бронхолитики (аминофиллин в таблетках).
- Стимуляция кашля.
II степень (субкомпенсированный стеноз)
- Инфузионная терапия с учетом энтеральных нагрузок (100-130 мл/кг) глюкозо-солевые растворы (10% раствор глюкозы, 0,9% раствор натрия хлорида), глюкозо-новокаиновая смесь (10% раствор глюкозы + 0,25% раствор новокаина в соотношении 1 1 из расчёта 4-5 мл/кг).
- Тёплое щелочное питье.
- Антигистаминные препараты хлоропирамин в суточной дозе 2 мг/кг в 2-3 приёма внутримышечно или внутривенно, клемастин в суточной дозе 25 мкг/кг в 2 приема внутримышечно или внутривенно.
- Гормонотерапия преднизолон в дозе 2-5 мг/кг внутримышечно или внутривенно каждые 6-8 ч, гидрокортизон 10 мг/кг внутримышечно каждые 6-8 ч, ингакорт (беклометазон, ипратропия бромид) через небулайзер Следует отметить, что эффективность гормонотерапии не доказана.
- Антибактериальная терапия аминопенициллины, цефалоспорины II-III поколения внутримышечно.
- Пребывание в парокислородной палатке по 6-8 ч с интервалом 1,5-2 ч.
- Муколитики внутрь и в ингаляциях
- Амброксол (внутрь)
- детям до двух лет по 2,5 мл 2 раза в день,
- 2-6 лет – по 2,5 мл 3 раза в сутки,
- 6-12 лет – по 5 мл 2-3 раза в сутки,
- 12 лет и старше – по 10 мл 3 раза в сутки
- Ацетилцистеин (внутрь)
- до 2 лет – по 50 мг 2-3 раза в сутки,
- 2-6 лет – по 100 мг 4 раза в сутки,
- 6-14 лет – по 200 мг 2 раза в сутки,
- старше 14 лет – по 200 мг 3 раза в сутки.
- Амброксол (внутрь)
- Стимуляция кашля и удаление секрета из гортани электроотсосом.
III степень (декомпенсированный стеноз)
- Госпитализация или перевод в реанимационное отделение.
- Прямая ларингоскопия с последующей назотрахеальной интубацией.
- Пребывание в парокислородной палатке до купирования дыхательной недостаточности.
- Продолжение терапии соответствует лечению стеноза гортани II степени.
IV степень (асфиксия)
- Реанимационные мероприятия.
Источник
Причины, частота, диагностика подскладочного стеноза гортани у ребенкаа) Причины. Подскладочный стеноз характеризуется сужением подскладочного отдела гортани, который расположен сразу под голосовыми складками и продолжается до трахеи. Стеноз может быть врожденным (аномалии формы или размеров просвета перстеневидного хряща, отсутствие в анамнезе интубации или других манипуляций на дыхательных путях) или приобретенным (чаще всего вследствие интубации). У маленьких детей подскладочный стеноз является третей по частоте причиной стридора, хотя встречаться он может во всех возрастных группах. Также у пациентов с интубацией в анамнезе приводить к развитию подскладочного стеноза способны различные воспалительные заболевания. Патогенез. В детском возрасте травмы подскладочного пространства, в том числе интубационные, часто приводят к развитию воспалительного процесса. Подскладочный отдел гортани является самым узким местом дыхательных путей у детей (в отличие от взрослых, у которых таковым является голосовая щель), поэтому он часто травмируется при интубации. Изначально маленький диаметр дыхательных путей, рубцевание или воспаление в этой области, способны быстро приводить к сужению просвета подкладочного пространства. Доказано, что интубационная трубка может оказывать давление на слизистую оболочку перстневидного хряща, которое в течение нескольких часов приводит к нарушению капиллярного кровообращения с последующей ишемией тканей. Ишемия вызывает отек, который, в свою очередь, при сохранении давления на слизистую оболочку, приводит к эрозии и изъязвлению слизистой. В наиболее тяжелых случаях может поражаться вся толща слизистой оболочки, и даже сам перстневидный хрящ. В таких случаях возможно нарушение целостности дыхательных путей. При осмотре гортани в месте повреждения слизистой подскладочного пространства и голосового отдела обнаруживается грануляционная ткань, распространение которой соответствует форме интубационной трубки. Восстановление обычно занимает около трех недель с момента экстубации, которое сопровождается формированием новой слизистой ткани. Процесс выздоровления всегда сопровождается формированием рубцовой ткани с последующим сужением подголосового пространства.
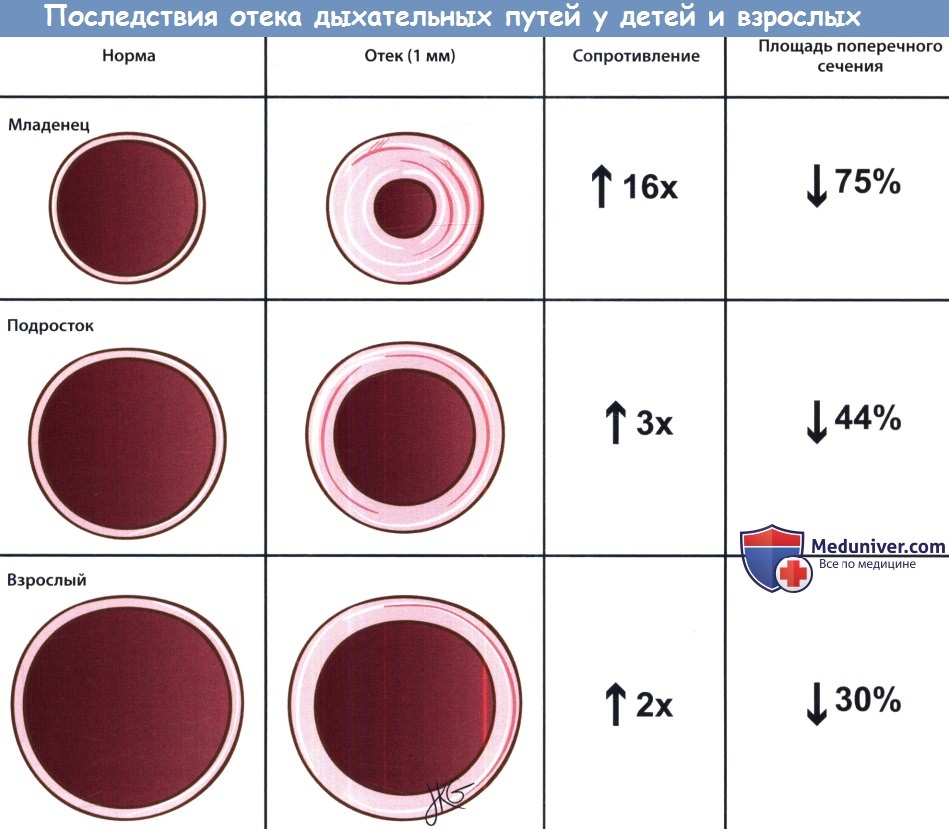
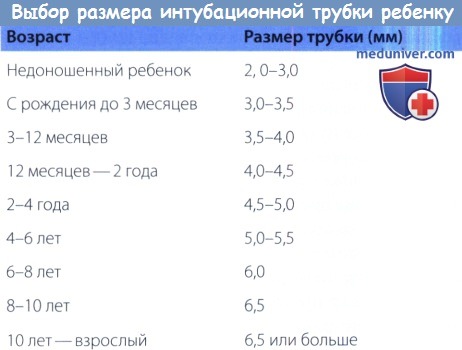
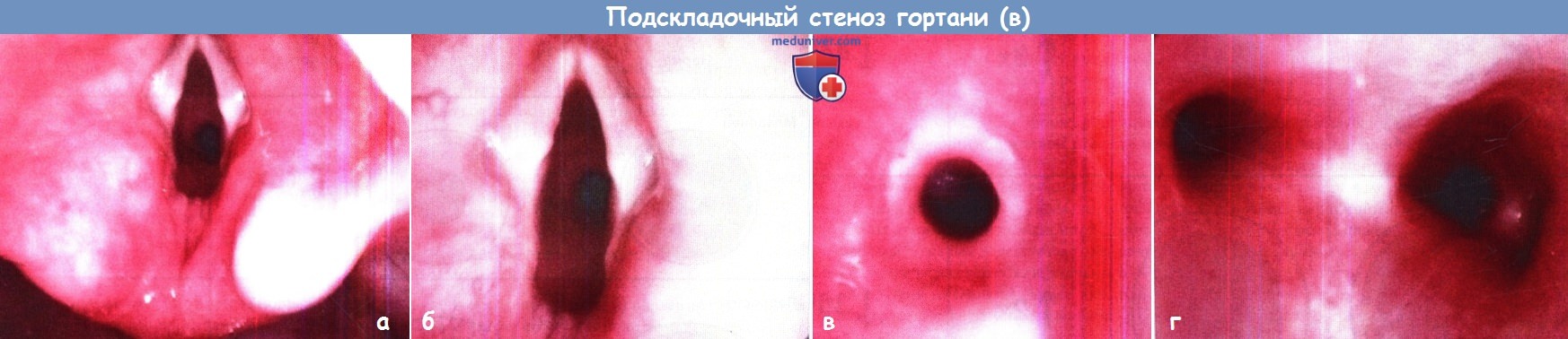
Другими факторами, играющими роль в развитии приобретенного подскладочного стеноза, являются травма слизистой от движений интубационной трубки (осаднение слизистой), травма вследствие повторных интубаций, воспаление вследствие бактериального обсеменения трубки, очень маленький размер дыхательных путей (когда трубка даже самого маленького размера оказывается слишком большой). Площадь поперечного сечения просвета подскладочного пространства зависит от его радиуса. А = ωr2, где А — площадь поперечного сечения, r — радиус просвета подскладочного отдела. Поэтому даже небольшое уменьшение радиуса, например, с 4 мм до 3 мм, вызывает уменьшение просвета на 75% и шестнадцати кратное увеличение сопротивления дыхательных путей. Поэтому, даже небольшие воспалительные заболевания у детей могут сопровождаться значительным затруднением дыхания. После повреждения слизистой оболочки в ней наблюдается повышение активности медиаторов воспаления и провоспалительных клеточных элементов. Воспаление приводит к развитию отека слизистой. При выраженном отеке и воспалении приходиться прибегать к интубации трахеи, несмотря на тот факт, что ее выполнение может дополнительно травмировать слизистую подскладочного пространства. Вскоре после этого активация фибробластов и повышенное отложение коллагена приводят к формированию рубцовой ткани. Процесс рубцеваниям может усугубляться при воздействии на слизистую оболочку кислых веществ, например, при гастроэзофагеальной рефлюксной болезни (ГЭРБ). После отложения коллагена и формирования рубца, просвет дыхательных путей остается суженным. Наиболее выраженным рубцеванием сопровождаются прямые травмы гортани (тупые или проникающие) и интубационные травмы. Врожденный подскладочный стеноз присутствует уже при рождении. Однако клинически он может не проявляться до появления инфекции верхних дыхательных путей. Наиболее частой причиной врожденного стеноза является изменение формы перстневидного хряща, сопровождающееся сужением просвета дыхательных путей. б) Течение стенозка гортани, осложнения и прогноз. Выраженность клинических проявлений при подскладочном стенозе может широко варьировать, от легких форм, практических не беспокоящих пациента, до угрожающих жизни состояний. Для предотвращения формирования дальнейшего стеноза в первую очередь всегда необходимо устранить действие причины, которая вызвала его формирование. Следует очень тщательно выбирать размер интубационных трубок. Манжета должна располагаться на уровне середины трахеи, не травмируя подскладочный отдел. Стеноз считается зрелым после завершения процесса заживления первичной травмы подскладочного отдела. С этого момента диаметр сужения остается относительно постоянным (не считая случаев респираторных инфекций), а вероятность спонтанного восстановления практически отсутствует. Если не устранено действие первичного травмирующего агента, стеноз может прогрессировать. Дыхание может нарушаться вплоть до развития тяжелой дыхательной недостаточности; в данном случае для обеспечения проходимости дыхательных путей будет уместным прибегнуть к интубации (если таковая возможна), либо к трахеотомии (если просвет дыхательных путей слишком узок для заведения интубационной трубки). Для уменьшения воспаления, нормализации состояния слизистой оболочки и уменьшения выраженности отека часто используются мощные кортикостероиды, например, дексаметазон. При отсутствии своевременной помощи пациент может погибнуть. Подслкадочный стеноз классифицируется в соответствии со степенью сужения просвета дыхательных путей. Наиболее часто используется классификация Myer-Cotton, согласно которой все стенозы подразделяются на четыре степени. От степени стеноза часто зависит вероятность успешности хирургического лечения. При стенозе I степени просвет дыхательных путей сужен до 50%, II — 51-90%, III — 91-99%, при стенозе IV визуализировать просвет не удается. Для определения степени стеноза необходимо выполнение ларингоскопии под общей анестезией. После осмотра гортани, поскладочного пространства и трахеи, просвет дыхательных путей измеряется при помощи простой интубационной трубки без манжеты. Его диаметр соответствует внешнему диаметру трубки (хотя «размер» трубки соответствует ее внутреннему диаметру, а не внешнему). После интубации трахеи дыхательные пути осматриваются с использованием увеличивающей аппаратуры (обычно эндоскопа). Анестезиолог постепенно повышает давление в дыхательных путях, а хирург следит за утечкой воздуха. В норме утечка составляет 18-24 см водн.ст. Более низкие цифры свидетельствуют о том, что вокруг трубки есть еще достаточно свободного пространства, в то время как более высокие — о том, что диаметр трубки слишком велик (в данном случае выбирается трубка меньшего размера и давление измеряется вновь). Диаметр просвета дыхательных путей считается примерно равным наружному диаметру интубационной трубки, при установке которой давление в просвете дыхательных путей наиболее близко к норме. Измерение диаметра просвета дыхательных путей является стандартным компонентом эндоскопического осмотра гортани и трахеи.
в) Симптомы и клиника подскладочного стеноза гортани. Как врожденный, так и приобретенный подскладочный стеноз сопровождается инспираторным или смешанным стридором (смешанный стридор характерен для тяжелых форм). Часто стридор бывает постоянным, сохраняется даже во сне и при спокойном дыхании. Может нарушаться прием пищи, т.к. ребенок не способен контролировать дыхательную нагрузку для координации дыхания и глотания. Часто дети отказываются от питания. Увеличение дыхательной нагрузки и снижение питательности рациона приводят к потере массы тела. Иногда отмечается втяжение межреберных промежутков и западение трахеи. При наличии вязкого секрета на месте стеноза, дыхание может сопровождаться хрипящими или клокочущими звуками. Цианоз и падение сатурации кислорода являются верными признаками развивающейся дыхательной недостаточности. д) Диагностика и осмотр. В первую очередь родители и ребенок предъявляют жалобы на стридор. Поскольку степень сужения дыхательных путей бывает различной, в первую очередь необходимо определить уровень компенсации дыхательной функции. При наличии дыхательной недостаточности медицинская помощь должна быть оказана незамедлительно. Если экстренных действий не требуется, необходимо уточнить данные о наличии в анамнезе интубации, хирургических вмешательств на дыхательных путях, травмах органов дыхания. Необходимо собрать сведения о течении родов и проведении дыхательной поддержки после них. Также нужно уточнить, как влияют эпизоды респираторных заболеваний на стридор/нарушения дыхания. Иногда помочь с постановкой диагноза помогают сведения о нарушениях приема пищи. Осмотр в первую очередь сосредотачивается на органах дыхания. Необходима аускультация. Основным инструментом диагностики является фиброларингоскопия, она должна выполняться всем детям, за исключением находящихся в тяжелом состоянии (им исследование проводится в операционной, сразу после которого возможно выполнение необходимых лечебных мероприятий). И хотя осмотр подскладочного отдела при помощи гибкого эндоскопа возможен не всегда, с его помощью можно диагностировать стеноз и исключить наличие других заболеваний, также сопровождающихся стридором. Как правило, большинству детей с подскладочным стенозом необходимо выполнение микроларингоскопии и бронхоскопии под общей анестезией. В некоторых случаях помогают в постановке диагноза радиограммы шеи в прямой и боковой проекциях, КТ-флуороскопия, МРТ. Проводится диагностика в отношении ГЭРБ как одного из хорошо известных факторов, утяжеляющих течение стеноза. Часто у детей, которых интубируют по поводу подскладочного стеноза, в прошлом уже были попытки экстубации (зачастую безуспешные). Важно уточнить продолжительность предыдущих интубаций, показания к ним, размер использовавшихся интубационных трубок. Также собираются сведения о недоношенности, имеющихся заболеваниях сердца и легких; таким детям осмотр дыхательных путей проводится в контролируемых условиях операционной (микроларингоскопия, бронхоскопия). Чаще всего в подскладочном пространстве обнаруживают грануляции, отек, эрозии слизистой. Оценивается степень утечки воздуха у интубационной трубки, результат сверяется с нормой. е) Ключевые моменты:
– Также рекомендуем “Лечение подскладочного стеноза гортани у ребенка – варианты операций” Оглавление темы “Болезни гортани у детей”:
|
Источник