Стеноз гортани и преднизолон

Медицинский эксперт статьи
х
Весь контент iLive проверяется медицинскими экспертами, чтобы обеспечить максимально возможную точность и соответствие фактам.
У нас есть строгие правила по выбору источников информации и мы ссылаемся только на авторитетные сайты, академические исследовательские институты и, по возможности, доказанные медицинские исследования. Обратите внимание, что цифры в скобках ([1], [2] и т. д.) являются интерактивными ссылками на такие исследования.
Если вы считаете, что какой-либо из наших материалов является неточным, устаревшим или иным образом сомнительным, выберите его и нажмите Ctrl + Enter.
Стенозирующий ларинготрахеит является одним из наиболее часто встречающихся неотложных состояний у детей раннего возраста (от 3 мес до 3 лет), сопровождающихся синдромом крупа. Круп, синдром крупа у детей (старошотл. croupe – каркать) может развиться в любом возрасте, но чаще в первые 2 года жизни.
[1], [2], [3]
Что вызывает стенозирующий ларинготрахеит?
Стенозирующий ларинготрахеит, или круп в последние годы доминирующее значение имеют ОРВИ: грипп, парагрипп, респираторно-синцитиальная (РС), аденовирусная инфекция и др. Дифтерия ротоглотки как причина крупа сегодня встречается очень редко. Возможно развитие крупа при герпетической инфекции (афтозный стоматит), кори, ветряной оспе. Вследствие малого диаметра верхних дыхательных путей у детей младшего возраста даже небольшое набухание слизистой оболочки приводит к выраженному сужению их просвета с увеличением сопротивления воздушному потоку.
Возбудители заболевания:
- вирус гриппа А;
- вирус парагриппа I и II типов;
- РС-инфекция;
- аденовирусная инфекция;
- дифтерия;
- другие бактериальные инфекции;
- химический ожог при отравлениях.
Стенозирующий ларинготрахеит обусловлен воспалительным отеком, развивающимся ниже голосовой щели, в подскладочном пространстве. Дополнительное значение имеют экссудат, скапливающийся в просвете дыхательных путей, и спазм мышц гортани, усиливающийся при гипоксии.
Другие причины крупа
Острый бактериальный трахеит (ОБТ) называется также острым гнойным стенозируюхцим, обтурирующим ларинготрахеобронхитом, вторичным или поздним крупом. В его этиологии основное значение имеет золотистый стафилококк, в меньшей степени – палочка Пфейффера, пневмококк. Возникает ОБТ в результате наслоения гнойной инфекции на острое вирусное повреждение слизистой оболочки гортани и трахеи. В отечественной литературе описывается как вторичный круп при ОРВИ, гриппе, кори и т.д.
Возникает ОБТ чаще у детей старше 3 лет. Для него характерны высокая температура тела, долго сохраняющаяся и нередко принимающая характер ремиттирующей или гектической, постепенное нарастание симптомов крупа и медленное обратное их развитие; в крови выявляются лейкоцитоз, нейтрофилез, из мокроты высевают стафилококки.
Лечение заключается в подаче кислорода, ингаляциях муколитиков (трипсин, химопсин, ДНК-аза и др.), внутривенно назначают антибиотики в высоких дозах («защищенные» пенициллины, цефалоспорины 2-3-го поколения), нередко в комбинациях, вводят антистафилококковые гипериммунные препараты, осуществляют ИТ с целью поддержания водного баланса и дезинтоксикации. Часто развиваются гнойные осложнения: пневмония, плеврит, абсцесс, сепсис и др.
Синдром крупа или его клиническая имитация наблюдаются также при ряде заболеваний, для своевременного выявления которых необходимо оперативно проводить дифференциальную диагностику с последующей специфической терапией.
Дифтерия гортани является классическим образцом воспалительного ларингита, стеноза гортани, в основе механизма которого лежат отек слизистой оболочки, спазм мышц гортани и наличие фибринозных пленок, существенно уменьшающих просвет дыхательных путей. Локализованная или распространенная дифтерия гортани наблюдается в настоящее время у взрослых больных или непривитых детей раннего возраста. Стеноз гортани постепенно и неуклонно прогрессирует до стадии асфиксии. Основным средством терапии дифтерийного крупа является введение антитоксической противодифтерийной сыворотки в суммарной дозе 30-60 тыс. ед. независимо от возраста в течение 1-2 дней.
Заглоточный абсцесс чаще развивается у детей грудного и раннего возраста на фоне ОРВИ вследствие присоединения бактериальной инфекции, вызванной гемофильной палочкой. Возникающее выбухание задней стенки глотки является препятствием для прохождения струи воздуха и нередко имитирует клинические проявления стеноза гортани или ЭГ. При осмотре зева можно выявить гиперемию слизистой оболочки, ее выбухание в глотку. Рентгенологически в боковой проекции шеи наблюдается увеличение ретрофарингеального или ретротрахеального пространства.
В начале заболевания эффективны большие дозы пенициллина, а также полусинтетические пенициллины, цефалоспорины. При необходимости проводят хирургическое вмешательство.
[4], [5], [6], [7]
Симптомы стенозирующего ларинготрахеита
Стенозирующий ларинготрахеит возникает главным образом у детей в возрасте 1-6 лет на 1-2-е сутки респираторной инфекции. Он развивается в результате отёка гортани ниже голосовой щели, выражающегося в инспираторном стридоре. Отёк голосовых связок проявляется дисфонией (охриплостью голоса).
В результате уменьшения диаметра дыхательных путей возрастает сопротивление току воздуха и увеличивается работа дыхания: тахипноэ, включение в работу дыхания дополнительных групп мышц. При прогрессировании обструкции возможно нарушение газообмена с последующим развитием гипоксемии, цианоза и накопления углекислого газа. Это поздние признаки крупа – предвестники полной непроходимости дыхательных путей и остановки дыхания.
Симптомы стенозирующего ларинготрахеита чаще развивается ночью. Характерно появление инспираторной одышки – удлиненного, шумного вдоха, дисфонии (хриплый голос и грубый, «лающий» кашель) или афонии (потеря голоса и появление беззвучного кашля). При нарастании обструкции верхних дыхательных путей усиливаются одышка и участие вспомогательной мускулатуры в акте дыхания, отмечаются западение податливых мест грудной клетки во время вдоха, цианоз, артериальная гипоксемия с последующим накоплением СО2 и развитием коматозного состояния, асфиксии.
По наблюдениям В. Ф. Учайкина, в генезе стенозирующего ларинготрахеита у детей с стенозирующим ларинготрахеитом определенное значение имеют аллергическая настроенность слизистых оболочек гортани и трахеи и их повышенная чувствительность к любым раздражителям, даже к потоку воздуха.
Тяжесть стенозирующего ларинготрахеита определяется степенью сужения просвета верхних дыхательных путей или стеноза гортани. Различают 4 степени стеноза гортани. При стенозе I степени шумное дыхание (на вдохе) выявляется только при беспокойстве ребенка, повышении его двигательной активности; при стенозе II степени ДН, инспираторная одышка, участие вспомогательной мускулатуры в акте дыхания выявляются даже во время сна, который становится беспокойным. 8а02 не снижается менее 90%, выявляются метаболический ацидоз, умеренная гипокапния. При стенозе III степени ребенок почти не спит из-за ощущения нехватки воздуха, удушья. Одышка становится смешанной (инспираторно-экспираторной), появляется акроцианоз. Усилия, прикладываемые ребенком в процессе дыхания, предельно возможные (его волосы становятся мокрыми от пота), тем не менее они не обеспечивают равновесие газообмена. Наблюдается снижение PаО2
Клинические проявления стеноза гортани в зависимости от его степени тяжести
Степень | Симптомы |
I | Грубый, «лающий» кашель, осиплость голоса, шумное дыхание в инспираторной фазе. Вспомогательная мускулатура в акте дыхания не участвует, ДН манифестирует при беспокойстве ребенка |
II | Дыхание шумное, слышное на расстоянии, умеренное втяжение податливых мест грудной клетки на вдохе. Часто возникают приступы затрудненного дыхания, умеренно выраженная инспираторная одышка наблюдается в покое |
III | Дыхание постоянно затрудненное, одышка смешанная (инспираторно-экспираторная), податливые места грудной клетки и грудина заметно втягиваются в момент вдоха. Постоянное беспокойство, бледность с акроцианозом, потливость, тахикардия, возможно выпадение пульсовой волны на вдохе. Выраженная ОДН |
IV | Адинамия, отсутствие сознания, разлитой цианоз, снижение температуры тела, поверхностное дыхание или апноэ, расширение зрачков (гипоксическая кома) |
[8], [9], [10], [11]
Лечение стенозирующего ларинготрахеита
Лечение стенозирующего ларинготрахеита направлено на удаление предварительно разжиженной слизи из дыхательных путей, уменьшение отека в анатомически узких местах, уменьшение мышечного спазма. Алгоритм терапии таков:
- дают увлажненный и согретый до 30-35 °С кислород в концентрации 30-40 % через маску или в палатке. При легких формах крупа достаточно аэротерапии, при стенозе III степени показано постоянное пребывание ребенка в атмосфере насыщенного до 100% водяными парами воздуха, обогащенного кислородом в концентрации 30-40 % (парокислородная палатка);
- проводится седативная терапия диазепамом в дозе 0,2 мг/кг. При компенсированных формах крупа могут быть использованы: экстракт валерианы, растворы солей брома; при выраженных явлениях отека /тканей гортани применяются ингаляции 0,1 % раствора адреналина (или 0,05-0,1 % нафтизина) в дозе 0,3-1,0 мл, разведенного в 3-5 мл физиологического раствора, при явлениях спазма мышц бронхов можно использовать ингаляции бронхолитиков (сальбутамол, атровент, |беродуал);
- поддержание водного баланса с помощью ИТ в ряде случаев облегчает отхождение мокроты. Глюкокортикоиды (например, дексаметазон) на стадиях суб- и декомпенсации функции внешнего дыхания используются в дозе 2-10 мг/кг. Обычно преднизолон или дексазон вводят болюсно внутривенно или внутримышечно.
Интубация трахеи (продленная назотрахеальная) проводится термопластическими трубками (их диаметр должен быть на 0,5-1 мм меньше возрастного размера).
Показанием для интубации трахеи являются снижение раО2> 60 мм рт. ст. и увеличение раСО2>60 мм рт. ст. Экстубация трахеи производится обычно через 2-5 дней. Показанием к ней являются нормализация температуры, ликвидация гипоксемии при дыхании атмосферным воздухом. Возможен рецидив крупа из-за реактивного отека гортани с необходимостью реинтубации. В этом случае используют трубки меньшего диаметра (на 0,5 мм или на 1 размер).
Показаниями для трахеостомии являются сохранение или прогрессирование гипоксемии на фоне интубации. Ведение больных с назотрахеальной интубацией без осложнений в течение 3-4 нед.
Лечение крупа
Эффективность лечебных мероприятий при остром стенозе гортани зависит от своевременности их применения. Интенсивную терапию острой дыхательной недостаточности надо начинать с аэрозольных ингаляций крупнодисперстными аэрозолями с высокой седиментацией. Лечение стеноза гортани I степени симптоматическое: введение седативных препаратов (диазепам 4-5 мг/кг), паровые щелочные ингаляции, оксигенотерапия увлажнённым 40% О2, дексаметазон 0,3 мг/кг внутримышечно, антибиотики широкого спектра действия. При нарастающем стенозе (II-III степени) терапию начинают с внутримышечного или внутривенного введения дексаметазона 0,3-0,5 мг/кг или преднизолона 2-5 мг/кг; показаны ингаляционные кортикостероиды (будесонид 1-2 мг или флутиказон 50-100 мкг) с помощью небулайзера, оксигенотерапия увлажнённым 40-100% О2, антибиотики широкого спектра действия. Антигистаминные препараты применяют только при сопутствующих аллергических состояниях. При стенозе IV степени стенозирующий ларинготрахеит начинают лесить с ингаляции эпинефрина 0,1%-0,01 мг/кг (или, в крайнем случае, инстилляция в носовые ходы в разведении 1 к 7-10), затем вводят дексаметазон 0,6 мг/кг внутривенно. При нарастании гипоксии – сердечно-лёгочная реанимация, интубация трахеи, ИВЛ, оксигенотерапия увлажнённым 100% О2. Коникотомия при подскладочном стенотическом ларинготрахеите, как правило, неэффективна в связи с тем, что стеноз распространяется ниже подскладочного пространства. Если интубация трахеи невыполнима, производят трахеотомию.
Для дифтерии зева на фоне постепенно прогрессирующего стеноза гортани характерны плёнчатые беловато-желтоватые или сероватые налёты, появляющиеся сначала в пределах преддверия гортани, затем в зоне голосовой щели, приводя к развитию стеноза. Подчелюстные и заднешейные регионарные лимфатические узлы резко увеличены, болезненны, ткани вокруг них отёчны.
Госпитализация обязательна при любой степени крупа, транспортировка осуществляется с возвышенным положением верхней части туловища.
При дифтерии гортани всегда экстренная госпитализация в инфекционное отделение на фоне леченияострой дыхательной недостаточности в зависимости от степени стеноза. Независимо от стадии заболевания немедленно вводят противодифтерийную сыворотку. Дозу сыворотки (15 000 до 40 000 АЕ) определяет распространённость процесса и стадия заболевания.
Источник
Стеноз гортани у детей — это сужение просвета органа вплоть до полной его закупорки, что сопровождается нарушением внешнего дыхания. Состояние развивается при ложном крупе, травматических и аллергических поражениях гортани, как следствие длительного периода интубации. Симптомы стеноза включают одышку, бледность и синюшность кожных покровов, повышенную потливость. На стадии декомпенсации возникают судороги, потеря сознания, остановка дыхания. С диагностической целью проводят ларингоскопию, МРТ и КТ гортани, эндоскопическое обследование. Лечение в основном хирургическое: коникотомия или плановые коррекции рубцовых изменений.
Общие сведения
Стеноз является осложнением болезней дыхательной системы или других органов, он не возникает изолированно на фоне полного здоровья (за исключением травм и аспирации инородных тел). Симптомы чаще наблюдаются у грудничков и детей раннего возраста, что обусловлено анатомо-функциональными особенностями верхних дыхательных путей. Заболевание является серьезной проблемой в современной отоларингологии, поскольку при тяжелых формах сужения и отсутствии неотложной медицинской помощи смертность достигает 90-100%.
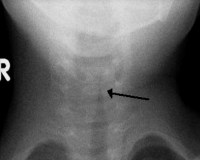
Стеноз гортани у детей
Причины
Зачастую стеноз гортани у детей осложняет течение острого ларингита, вызванного вирусом парагриппа. При этом формируется ложный круп, при осложненном течении которого сужаются воздухоносные пути. Патология характерна для пациентов до 5-6 лет. Симптомы стеноза могут развиваться при других воспалениях (эпиглоттит, дифтерия). Невоспалительными причинами перекрытия гортани служат:
- Инородные тела. В раннем возрасте дети могут проглатывать бусины, пуговицы и другие мелкие предметы. Ввиду узости гортани посторонние тела застревают в области голосового аппарата, перекрывая доступ воздуха и вызывая симптомы удушья.
- Травма. Механическое воздействие на шею при падении, ударе, удушении сопровождается повреждением гортанных хрящей, тяжелыми нарушениями вентиляционной функции. Подобные травмы представляют угрозу для жизни детей, особенно при их сочетанном характере.
- Аллергия. В детском возрасте стенки гортани очень рыхлые, поэтому при иммунном воспалении они реагируют массивный отеком. При аллергической реакции немедленного типа симптомы полного перекрытия просвета у детей наступают за несколько минут.
- Длительная ИВЛ. Проблемой детской отоларингологии остаются рубцовые постинтубационные стенозы которые при отсутствии адекватного и комплексного лечения приводят к инвалидизации и социальной дезадаптации детей. Сужение становится осложнением «гортанного пролежня».
Частому развитию стеноза способствуют анатомо-физиологические особенности детской гортани. Она имеет короткое преддверие, малый диаметр и податливый хрящевой скелет, что создает благоприятные условия для сужения просвета и даже его полного перекрытия. У детей отмечаются симптомы гипервозбудимости рефлексогенных зон и повышенный тонус парасимпатической системы, с чем связана быстрая реакция мышц, замыкающих голосовую щель в ответ на раздражение.
Патогенез
Формирование стеноза у детей обусловлено тремя компонентами: отеком гортанной слизистой, спазмом мускулатуры и закупоркой просвета густыми слизистыми выделениями. Затруднение прохождения воздуха создает нарушения аэродинамики и увеличивает сопротивление воздушному потоку, провоцирует типичные симптомы (одышку, чувство нехватки воздуха). Недостаточное поступление кислорода сопровождается гипоксией и гипоксемией, кардиоваскулярными и мозговыми нарушениями.
Классификация
С учетом времени появления стенозы подразделяются на врожденные и приобретенные. По локализации бывают синехии заднего или переднего отдела, кольцевидные рубцовые изменения, тотальное заращение просвета. По размеру поражения выделяют ограниченный рубцовый стеноз (до 10 мм) и распространенную форму. В клинической практике наиболее важна классификация по тяжести течения, согласно которой выделяют 4 стадии:
- I (компенсация). Чтобы обеспечить адекватное дыхание, в процесс вовлекается вспомогательная мускулатура, но ЧДД в норме и состояние ребенка удовлетворительное.
- II (субкомпенсация). Происходит чрезмерное напряжение компенсаторных механизмов, в результате чего функция внешнего дыхания нарушается, возникает легкая степень гипоксии.
- III (декомпенсация). Характеризуется полным срывом адаптационных механизмов, тяжелыми расстройствами дыхательной функции и патологическими изменениями гомеостаза.
- IV (асфиксия). Жизнеугрожающее состояние, проявляющееся остановкой дыхания с соответствующими расстройствами кардиоваскулярной системы.
Симптомы
Основной признак стенозов у детей — нарушение функции внешнего дыхания, которое колеблется от небольшого учащения ЧДД до шумного и свистящего дыхания. Чтобы облегчить состояние, ребенок присаживается на корточки, садится, наклонившись вперед с упором на руки. Родители замечают, что при вдохе втягиваются межреберные промежутки, над- и подключичные ямки. Одышка сохраняется даже в покое.
Симптомы сужения гортани включают изменение цвета кожи. Ребенок становится бледным, вокруг губ появляется синеватый оттенок. При прогрессировании стеноза наблюдается тотальный цианоз кожного покрова. Беспокоит повышенная потливость, все тело покрывается липким холодным потом. При тяжелом поражении возможно непроизвольное мочеиспускание или дефекация, судороги. При асфиксии ребенок задыхается, после чего теряет сознание.
Осложнения
Грозное последствие тяжелого гортанного стеноза — летальный исход от остановки дыхания и расстройств сердечной деятельности. При длительном сужении просвета воздухоносных путей у детей возникают симптомы хронической гипоксии, которая нарушает работу внутренних органов и головного мозга, провоцирует отставание в физическом и психическом развитии. Рубцовая деформация чревата потерей голоса и инвалидизацией ребенка.
Диагностика
При развернутой клинической картине стеноза детский ЛОР ставит диагноз без дополнительных методов обследования и сразу переходит к оказанию экстренной помощи. Диагностический поиск выполняется при легких и среднетяжелых формах стеноза либо после купирования асфиксии и стабилизации состояния ребенка. Для обследования применяются инструментальные и лабораторные методы:
- Ларингоскопия. Как скрининговая диагностика используется непрямая ларингоскопия, которая производится быстро и дает врачу информацию о наличии и характере стеноза. Для изучения анатомического строения гортани и определения уровня сужения показана прямая ларингоскопия.
- Рентгенография. На рентгенологическом снимке в боковой проекции визуализируется рубцовая ткань, что необходимо для диагностики хронического стеноза. Чтобы точно установить локализацию и степень распространенности стенотических изменений, назначается компьютерная томография гортани.
- МРТ гортани. Проводится при затруднениях в диагностическом поиске. Она позволяет детально осмотреть состояние мягких тканей дыхательных путей и окружающей клетчатки, что дает отоларингологу ценную информацию для уточнения этиологического фактора стеноза.
- Эндоскопия. Фиброларинготрахеоскопия требуется для детального осмотра внутреннего состояния гортани, нижележащих отделов дыхательной системы. Методика сочетает диагностические и лечебные функции, поскольку с ее помощью можно удалить инородные тела и наладить нормальное дыхание.
- Лабораторные анализы. При подозрении на инфекционную природу стеноза у детей рекомендована микробиологическая диагностика мазка из зева или мокроты. Больным в тяжелом состоянии необходим расширенный биохимический анализ крови, выявляющий симптомы метаболических и гипоксических расстройств.
Лечение стеноза гортани у детей
Консервативная терапия
При острых стенозах медикаментозные мероприятия имеют вспомогательный характер и включаются в комплекс неотложной помощи. Ребенку вводят кортикостероиды в возрастных дозировках, антихолинэргические средства. Для компенсации гипоксии после устранения стеноза проводится дыхание увлажненными кислородными смесями. После стабилизации самочувствия лечение подбирается по этиопатогенетическому принципу.
Легкие формы болезни подлежат амбулаторной терапии, при остальных рекомендована госпитализация. Если выявлены симптомы ларингита, назначаются нестероидные противовоспалительные препараты, антигистаминные средства. Для ликвидации вязкой мокроты, которая закупоривает просвет дыхательных путей, используют муколитики, щелочные ингаляции (для детей после 4-5 лет). При необходимости подбирается антибактериальная терапия.
Соответственно причине стеноза в стационаре могут применяться противовирусные, противомикробные, противогрибковые препараты. Когда симптомы вызваны нервно-мышечными нарушениями, показаны миорелаксанты. При интенсивном отеке эффективны адреномиметики в виде растворов и ингаляций, которые обладают мощным сосудосуживающим эффектом. Из физиотерапии выполняют УФО, электрофорез на область шеи.
Хирургическое лечение
При остром развитии тяжелого стеноза и асфиксии оперативное вмешательство производится как можно быстрее. В экстренных случаях показана коникотомия — рассечение гортани между хрящами для обеспечения поступления воздуха в дыхательные пути. У детей старше 8 лет проводится менее травматичная пункционная коникотомия, в ходе которой устанавливается катетер с иглой.
При хронических рубцовых стенозах хирургическая коррекция выполняется в плановом порядке. Чаще используются эндоскопические операции: баллонная дилатация, лазерная микрохирургия, вмешательство с помощью микродебридера. У детей также применяют оперативное лечение с наружным доступом: ларингопластику с использованием аутотрансплантата, резекцию гортани, латерофиксацию голосовых складок.
Реабилитация
Для успешного восстановления после хирургического лечения ребенку назначают щадящий режим. Наблюдение у ЛОР-врача проводится в течение 2-3 месяцев один раз в 2 недели. Специалисты советуют соблюдать голосовой режим (тихий разговор, избегание крика и громкого смеха), исключить горячие и острые блюда, чтобы не раздражать слизистую и не провоцировать симптомы удушья.
Прогноз и профилактика
При стенозах 1-2 стадии у врачей есть время для выявления причины патологии и ее устранения, поэтому прогноз благоприятный. В случае декомпенсации состояния и развития асфиксии существует высокий риск смерти, если вовремя не оказана медицинская помощь. Профилактика заболевания включает раннее лечение ОРВИ (в частности парагриппа), избегание травм, проведение иммуностимулирующих и общеукрепляющих мероприятий.
Источник