Стеноз гортани хронический лечение
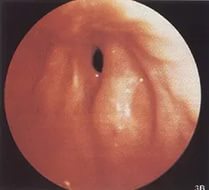
Хронический стеноз гортани — это постепенно возникающее полное или частичное сужение просвета гортани. Оно сопровождается снижением проступания в дыхательные пути количества воздуха и в результате может привести к кислородному голоданию вашего организма, а иногда даже и к асфиксии.
Содержание статьи:
- Причины появления хронического стеноза гортани
- Симптомы хронического стеноза гортани
- Диагностика заболевания хронический стеноз гортани
- Осложнения хронического стеноза гортани
- Принципы лечения хронического стеноза гортани
Причины появления хронического стеноза гортани
Постоянными причинами, которые могут спровоцировать появление хронического стеноза гортани будут: аномалии развития, травмы гортани, опухоль гортани, инфекционные и травматические артриты, воспаление надхрящницы и самого хряща, а также и их осложнения, нейропатический парез гортани, попадание в горло инородных предметов, различные аллергические реакции, хирургические рубцы, двусторонний шейный лимфаденит, злокачественные опухоли и доброкачественные образования, черепно-мозговые травмы, ожоги гортани, нарушение деятельности нижнегортанных нервов, а также воспалительные заболевания.
Иногда возникает хронический стеноз как следствие неправильно выполненной трахеотомии (введения через разрез первого кольца трахеи трахеотомической трубки в гортань), неправильный подбор трубки или ее длительное и неправильное ношение.
Симптомы хронического стеноза гортани
Основные симптомы болезни хронического стеноза гортани в первую очередь напрямую зависят от самой стадии заболевания и степени сужения гортанной щели, присутствия опухолей. Отоларингология на сегодняшний день выделяет 4 стадии в хроническом стенозе гортани: компенсированную стадию, субкомпенсированную стадию, декомпенсированную стадию и стадию удушья.
Первая стадия болезни характеризуется более редким и углубленным дыханием, выпадением пауз между вдохом и выдохом, значительным уменьшением числа вдохов, а также заметным нарушением соотношения между нормальным пульсом и сопутствующими дыхательными движениями. На второй субкомпенсированной стадии, исходя из степени сужения гортанной щели и от того, как долго протекает болезнь, организм больного сам постепенно начинает дышать через суженый просвет. При тяжелых физических нагрузках дыхание затрудняется, а в состоянии спокойствия выравнивается.
На этой стадии реакции приспособления могут быть дыхательными, гемодинамическими, кровяными, тканьевыми. При дыхательном привыкании учащается дыхание, присутствует постоянная одтышка, а также в дыхании участвуют нехарактерные для этого процесса мышцы. Повышенное давление и ускорение тока крови становится постоянным, повышается проницаемость сосудов, а также появляется большое количество эритроцитов в крови, таким способом организм человека пытается насытить кровь необходим количеством кислорода. Но такие приспособительные механизмы срабатывают до определенного момента. С течением времени гипоксия все-таки увеличивается и приводит к появлению третьей степени хронического стеноза гортани.
В течение третий стадии декомпенсации в организме человека уже отчетливо проявляются все ключевые признаки начальной асфиксии и гипоксии. Возникает посинение слизистых оболочек, кожных покровов непосредственно вокруг ротовой полости, под глазами и белков глаз, происходит втяжение межреберных промежутков, при вдохе резкое втяжение яремной ямки и подключичных ямок, дыхание человека становится очень частым и сопровождается неким шумом при вдохе воздуха, также у больного появляется холодная испарина, голос пропадает и человек не говорит или может только шептать. Четвертая стадия — это стадия полной асфиксии или удушья, при ней ухудшается сердечная деятельность человека, дыхание больного становится поверхностным и достаточно редким, зрачки расширяются, кожа синеет, тело становится безучастным к внешним раздражителям, вялым. Возможно неконтролируемое отхождение кала и мочи, постоянная потеря сознания и в конечном итоге остановка дыхания.
При длительном стенозе хронического типа в организме больного тоже могут включаться приспособительные функции, которые направленны на стабильное обеспечение организма человека необходимым объёмом кислорода. При этом как на второй стадии развития болезни наблюдается учащение пульса, ускорение кровотока, гипотония, отдышка, учащенное дыхание с участием мышц спины, шеи и плеч. Также сделав определенные анализ крови можно заметить, что во всех живых клетках запускаются анаэробные процессы, а также появляется гипертрофия мышцы сердца. При хроническом стенозе гортани, в связи с постоянной потребностью ношения трахеотомической трубки, временно отключаются функции увлажнения, согревания верхних дыхательных путей, а также механической и биологической очистки воздуха.
Диагностика заболевания хронический стеноз гортани
Главным намерением в проведении диагностики является не так постановка диагноза, как определение главной причины возникновения хронического стеноза гортани. Диагностика заболевания в большинстве случаев основана на жалобах пациента, симптомах, анамнезе и на результатах таких исследований как:
- ларингоскопия, биопсия;
- бронхоскопия;
- рентгенологическое исследование;
- эндоскопическое исследование.
При определении диагноза может потребоваться КТ гортани, ультразвуковое исследование щитовидной железы, МРТ головного мозга, также бактериологическое исследование мазков из открытого зева и рентгенография пищевода больного.
Осложнения хронического стеноза гортани
Острая нехватка внешнего дыхания при хроническом стенозе гортани приводит к застойным скоплениям мокроты в дыхательном пути, что является частой причиной пневмоний и бронхита. У больных с трахеостомой воздух, поступающий в трахею, не согревается, не увлажняется и не очищается, что в нормальном здоровом организме происходит в верхних дыхательных путях. В таких случаях очень часто развиваются трахеиты и трахеобронхиты, а бронхиты имеют хроническое течение. Заболевания легких в виде затяжной пневмонии, приводят к бронхоэктатической болезни. Большая нагрузка на правый отдел сердца и малый круг кровообращения ведет к появлению легочной гипертензии и развитию у пациента легочного сердца.
Принципы лечения хронического стеноза гортани
При появлении симптомов удушья, следует немедленно вызвать скорую помощь. Еще до приезда врачей, нужно успокоить больного, растереть ему руки и ноги, в помещении увлажнить воздух или же поместить больного в ванную, набрав в нее предварительно горячую воду. Будьте готовы к тому, что больного госпитализируют. Не пугайтесь, но первые несколько дней лечение будет происходить в отделе реанимации.
Выбор метода лечения напрямую зависит от первостепенного заболевания, которое спровоцировало хронический стеноз гортани и от стадии самого стеноза. Лечение может быть медикаментозным и хирургическим. Если причиной болезни стало предварительное инфекционное заболевание, в первую очередь применяется антибактериальная терапия с использованием антигистаминных препаратов, которые снимут аллергический отек. У детей причиной часто может быть посторонний предмет, но его самостоятельное извлечение в условиях за пределом клиники запрещено.
Хирургическое вмешательство может в себя включать введение трубки, что будет препятствовать сужению гортани, дилатацию Т-образными трубками, рассечение передней стенки гортани, растягивание гортани дилятаторами и бужами.
В хирургических случаях лечения хронического стеноза гортани, больному обязательно нужна операция, которая будет происходить следующим образом: в полусидячем или лежачем положении больному вводят анестезию, в случаях полной асфиксии операция проводится безо всякой анестезии, чтобы не упускать ни единой минуты. Обезболивание местного характера — 1% новокаина с примесью адреналинового раствора 1:1000 (1 капля на 5 миллилитров). После анестезии начинают прощупывать подъязычную кость у пациента, вырезку щитовидного хряща и бугорок перстневидного хряща. Для того чтобы лучше ориентироваться, бриллиантовой зеленью отмечают срединную линию, а также уровень перстневидного хряща. Далее делают послойный разрез кожи больного и подкожной клетчатки на 6 сантиметров вертикально книзу строго по намеченной серединной линии, начиная от нижнего края перстневидного хряща. Разрезают поверхностную фасцию, под ней обнаруживается место, где соединяются грудино-подъязычные мышцы. Подъязычную мышцу надсекают и тупым путем раздвигают мышцы. Просматривается перешеек щитовидной железы, на ощупь он очень мягкий и характеризуется коричнево-красным цветом. По нижнему краю перстневидного хряща разрезают капсулы железы, что фиксирует перешеек. Перстневидный хрящ смещается книзу и его удерживают крючком с тупым концом. После этого будет видно кольца самой трахеи, покрытые фасцией. Необходим тщательный гомеостаз до вскрытия трахеи. Для фиксации гортани вкалывают крючок с острым концом в щитоподъязычную мембрану и фиксируют. Для того чтобы избежать кашля, через иглу вводят пару капель 2-3% раствора Дикаина в трахею, затем вскрывают 2 и 3 кольца трахеи остроконечным скальпелем. Сам скальпель нужно вонзить не глубоко, примерно 0,5 сантиметров, чтобы случайно не поранить заднюю стенку трахеи, что лишена хряща и прилегающую переднюю стенку пищевода. С помощью расширителя Труссо края в трахее аккуратно раздвигают и вводят трахеотомическую трубку соответствующего размера, ее фиксируют на шее больного марлевой повязкой. В детской лечебной практике при хроническом стенозе гортани, который вызван дифтерией трахеи и гортани, используется назо(оро)трахеальный вид интубации с помощью гибкой трубки, сделанной из качественного синтетического материала. Интубация проводится строго под прямой ларингоскопией. Если необходим длительный срок интубации, будет производиться трахеотомия, потому что более длительное пребывание трубки в гортани, может вызвать ишемию слизистой оболочки с дальнейшим рубцеванием и стойким стенозом дыхательного органа.
Все это достаточно сложные операции, которые могут включать много этапов, но в большинстве случаев они дают очень хороший результат.
Послеоперационная терапия включает в себя: профилактику осложнений гнойно-воспалительного характера, улучшение микроциркуляции в послеоперационной области, профилактику вторичного рубцевания, уменьшение общей и локальной гипоксии, повышение реактивности организма и лечение сопутствующих болезней, коррекцию гормональных отклонений и сердечно-сосудистых нарушений у больного.
Эффективность лечения пациентов со стенозом гортани различной этиологии, докторами оценивается по таким параметрам:
- восстановление нормального просвета в дыхательном пути;
- факт декануляции;
- возвращение к больному стабильной дыхательной функции, голосовой способности и разделительной функции;
- учитывается продолжительность лечения и хирургических вмешательств;
- наблюдается динамика показателей газового и кислотно-щелочного состава крови, сердечной деятельности и дыхательной функции.
На сегодняшний день, хронический стеноз гортани полностью излечимо, главным фактором является стадия, на которой оно обнаруживается у пациента. При обнаружении хотя бы одного из выше наведенных симптомов, обязательно обратитесь к врачу и болезнь можно будет предотвратить на медикаментозном уровне без госпитализации.
Источник
Дата публикации:
Дата обновления: 2020-02-05

Хронический стеноз гортани – так называют устойчивое сужение просвета гортани, которое возникает из-за морфологических изменений в гортаноглотке, а также и в рядом расположенных анатомических областях. Какие именно изменения происходят в гортани, зависит от причины, вызвавшей заболевание. Но вне зависимости от фактора, спровоцировавшего болезнь, лечение проводится в лор-стационаре хирургическим способом.
Причины возникновения и течение болезни
Хронический стеноз гортани может возникнуть по различным причинам. Чаще всего он развивается как осложнение хондроперихондрита гортани (воспаление надхрящницы и хряща), которые могут иметь травматическую, лучевую и инфекционную природу. Несколько реже встречаются стенозы гортани, которые появились из-за нарушения подвижности в перстне-черпаловидных суставах, а также функционирования нижнегортанных нервов. Они могли возникнуть от сдавливания опухолью, после проведения струмэктомии (удаления щитовидной железы) или развития токсического неврита. Иногда причиной возникновения хронического стеноза гортани становятся различные опухоли, туберкулез, сифилис, склерома (воспалительное заболевание дыхательных путей).
От причины возникновения хронического стеноза гортани зависят структурные изменения в гортани. Если развитие заболевания вызвал хондроперихондрит гортани, то характерные для этого заболевания симптомы, такие как разрастание соединительных тканей, анкилозы (неподвижность из-за срастания) суставов, спадение стенок, приводят к рубцовому стенозу гортани. В основном он возникает в области надгортанника, перстневидного и черпаловидных хрящей.
Друзья! Своевременное и правильное лечение обеспечит вам скорейшее выздоровление!
Совсем другая картина наблюдается при стенозах гортани, возникших при параличе нижегортанных нервов. Патология гортани проявляется только срединным положением голосовых связок. Стенозы, которые вызваны опухолями и различными заболеваниями, занимают особое место.
Клиническая картина
Отмечается охриплость, нередко переходящая в афонию (потеря звучного голоса, при наличии шёпота), нарушается голосообразовательная функция. Достаточно часто при хроническом стенозе гортани возникает гипоксия тканей (кислородное голодание), которой часто сопутствуют бронхопневмония, бронхит, эмфизема лёгких. Ларингоскопическая картина различна и зависит от причины развития болезни. Большинство лор пациентов с таким заболеванием являются хроническими трахеоканюленосителями (канюлярами), т.е. лор больными, которые постоянно носят и дышат через специальные трахеотомические трубки разного диаметра.
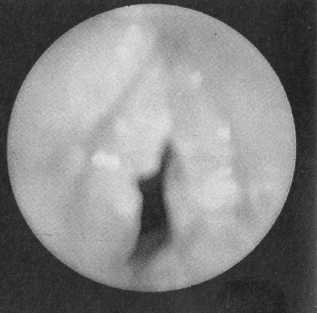
Диагностика
Природу хронического стеноза гортани определяют путем анализа анамнеза заболевания и жизни, а также данных, которые были получены при ларингоскопии и рентгенологическом исследовании.
Лечение
Хронические стенозы лечат в условиях лор стационара. Таким пациентам проводят хирургическую операцию направленную на реконструкцию структур гортани и трахеи, чтобы восстановить её просвет, который обеспечит нормальное дыхание.
Прогноз
Во многом зависит от заболевания, которое вызвало хронический стеноз гортани. Современная медицина в большинстве случаев позволяет в определенной мере восстанавливать функции гортани.
Источник
Цели лечения острого и хронического стеноза гортани и трахеи
Основная цель лечения – восстановление структуры и функции полых органов шеи путём хирургической реконструкции и протезирования повреждённых гортанно-трахеальных структур. Конечный этап лечения – деканюляция больного.
Медикаментозное лечение острого и хронического стеноза гортани и трахеи
Медикаментозная терапия острого стеноза гортани направлена на быстрое подавление воспаления и снижение отека слизистой оболочки гортани и трахеи. Для этих целей используют препараты, уменьшающие инфильтрацию тканей, укрепляющие сосудистую стенку (гормоны, антигистаминные препараты, препараты кальция, диуретические лекарственные средства). Стероидные гормоны назначают в остром периоде в течение 3-4 дней внутривенно, а затем – 7-10 дней перорально с постепенным снижением дозы до стихания воспалительных явлений и нормализации дыхания.
При назначении гормональных препаратов после реконструктивной операции более благоприятно протекают репаративные процессы, сформирование грануляциоиной ткани, эпителизация раневой поверхности; повышается вероятность приживления ауто- и аллотрансплантатов.
Вопросы показаний и сроков лечения различных форм стенозов следует решать с учётом возможности поражения внутренних органов. Наличие длительного стеноза считают основанием для принятия мер к предупреждению развитии или лечению уже развившихся поражений соответствующих органов и систем организма. При отсутствии экстренных показаний в предоперационном периоде проводят комплексное обследование, по показаниям – консультации специалистов (кардиолога, терапевта, эндокринолога, нейрохирурга) и коррекцию имеющихся нарушений. Антибиотикопрофилактику назначают за 48 ч до предполагаемой плановой операции. Для предотвращения гнойно-септических осложнений и инфицирования трансплантатов при срочной трахеостомии антибиотики вводят интраоперационно.
Основные причины повторных оперативных вмешательств у больных с хроническим гортанно-трахеальным стенозом – гнойно-воспалительные осложнения, вызывающие экструзии трансплантатов, рестеноз сформированного гортанно-трахеального просвета. Этиотропную и патогенетическую терапию назначают с учётом результатов микробиологического исследования раневого отделяемого и чувствительности микроорганизмов к антибиотикам. Препараты вводят парентерально или внутривенно в течение 7-8 дней. После улучшения состояния пациентов переходят на пероральный приём антибиотиков в течение 5-7 дней. Все операции с использованием имплантов считают “грязными”, сопровождающимися высоким риском развития инфекций в области хирургического вмешательства. С точки зрения эффективности и безопасности наиболее приемлемы цефалоспорины I-II поколения (цефазолин, цефуроксим) и ингибиторозащищённые аминопеницилины (амоксициллин + клавулановая кислота, ампициллин + сульбактам).
Сроки проведения противовоспалительной терапии корригируют в зависимости от сопутствующих заболеваний. Так, у больных с вирусными гепатитами pепаративные свойства тканей значительно снижены. Послеоперационный период, как правило, осложняется воспалением в зоне операции и избыточным образованием рубцов. Симптоматическую терапию таким больным назначают в зависимости от выраженности воспалительных явлений, одновременно с назначением гепатопротекторов. Для предотвращения неконтролируемого рубцового процесса необходимо использовать лекарственные средства, которые стимулируют регенераторную способность тканей и препятствуют образованию грубых рубцов.
Симптоматическая терапия заключается в проведении 8-10 сеансов гипербарической оксигенации, общеукрепляющей терапии. Для ликвидации воспалительных явлений в зоне операции используют препараты местного действия мази с фузидовой кислотой, мупироцином, гепариноидом, а также содержащие гепарин натрия + бензокаин + бензилникотинат или аллантоин + гепарин натриия + лука репчатого экстракт. Для улучшения регенеративных способностей тканей гортани и трахеи назначают лекарственные средства, улучшающие тканевой кровоток (пентоксифиллин, актовегин), антиоксиданты (зтилметилгидроксипиридина сукцинат, ретинол + витамин Е, мельдоний), комплекс витаминок группы В (поливитамин), гликозамин в порошках (10-20 дней) и физиотерапевтическое лечение (фонофорез и электрофорез, магнитолазерная терапия в течение 10-12 дней).
В течение первых 3 сут после операции ежедневно проводят санационную эндофибротрахеобронхоскопию с введением антибиотиков и муколитических лекарственных средств (раствор гндроксиметилхиноксилиндиоксида 0,5%, ацетилцистеин, трипсин + химотрипсин, солкосерил). Впоследствии эндофибротрахеобронхоскопию необходимо проводить каждые 5-7 дней для осуществления санации и контроля лечения до полного стихания воспаления трахеобронхиального дерева.
[15], [16], [17], [18], [19], [20], [21]
Хирургическое лечение острого и хронического стеноза гортани и трахеи
При гортанпо-трахеальной реконструкции применяют вмешательства, суть которых заключается в изменении структуры элементов хрящевого каркаса дыхательной трубки, замещении эпителиальных структур слизистой оболочки трахеи и имплантации или транспозиции структур, обеспечивающих голосовую и защитную функцию.
Развитие реконструктивной хирургии гортани и трахеи включает два основных направления:
- совершенствование хирургической техники и предупреждение осложнений;
- профилактику стенозирования в раннем и позднем послеоперационном периоде.
Объём оперативного вмешательства определяют в каждом конкретном случае в зависимости от этиологии основного заболевания, с условием максимальной радикальности операции. Возможны миоаритеноидхордэктомия с латерофиксацией противоположной голосовой складки, редрессация перстневидного хряща, формирование структур гортани и трахеи с помощью аллохрящей.
Гортанно-трахеальная реконструкция в первичном варианте представляет собой совокупность манипуляций, в результате которых создают дыхательный контур от вестибулярного отдела гортани до грудного отдела трахеи. Формируют недостающие участки стенок гортани и трахеи (за счёт ауто- и аллотканей) и осуществляют функциональное протезирование.
Выделяют следующие способы реконструкции гортани и трахеи:
- резекция арки перстневидного хряща и начального отдела трахеи с тиреотрахеальным анастомозом;
- формирование повреждённых структур гортани и трахеи с интерпозицией хрящевого импланта;
- пластика дефекта васкуляризированным свободным лоскутом;
- структурная пластика мышечными лоскутами и аллотканями;
- пластика дефектов с помощью периостальиых или перихондриальных лоскутов;
- круговая циркулярная резекция с анастомозом “конец в конец”;
- эндонротезирование реконструированной гортани с использованием стентов – протезов различной конструкции.
Развитие и совершенствование гибковолоконной оптики позволило достаточно широко использовать эндоскопию как для диагностики, так и для лечения стеноза гортани и трахеи. Как правило, эти вмешательства применяют при рубцово-грануляционном формирующемся стенозе, папилломатозе гортани, для эндоларингеальной миоаритеноидхордэктомии, а также рассечения послеоперационных рубцов при ограниченных стенозах протяжённостью не более 1 см. Чаще эндоскопическое вмешательство используют в сочетании с радикальными и этапными реконструктивно-пластическими операциями.
Для повышения эффективности операций на гортани и трахее придерживаются ряда правил. Во-первых, хирург должен быть знаком с информацией по горганно-трахеальной хирургии и иметь достаточное число наблюдений иассистенций в операциях. Большое значение придают тщательному дооперационному обследованию и выбору оптимального хирургического подхода, спланированного пошагово. Интраоперационные находки часто серьезно влияют на результат операций, поэтому необходимо помнить, что обследование не даёт полной картины заболевания.
В оценке повреждений гортани и шейного отдела трахеи важны следующие критерии: расположение, степень, размер, плотность и границы повреждения, степень сужения воздушного столба и его характер; подвижность голосовых складок; степень разрушения хрящевых колец; окостенение хрящей; степень нарушения функций.
Вопрос об объёме хирургического вмешательства решают строго индивидуально. Основная задача первого этапа хирургического лечения – восстановление дыхательной функции. Иногда первый этап ограничивается только трахеостомией. Если позволяет состояние пациента, трахеостомию совмещают с трахеопластикой или ларинготрахеопластикой, имплантацией аллохрящей, пластикой дефекта перемещёнными кожным лоскутом, слизистой оболочкой. Количество последующих этапов также зависит ог многих факторов – течения раненого процесса, характера вторичного рубцевания, общей реактивности организма.
Для нормализации дыхания в случае острой обструкции верхних дыхательных путей проводят трахеостомию, при невозможности её осуществлении в редких случаях применима коникотомия. В отсутствие условий для интубации вмшательство производят под местной анестезией. При восстановлении просвета дыхательных путей у больных с острым стенозом возможна деканюлизация или закрытие трахеостомы хирургическим путём. При хронических стенозах гортани и трахеи трахеостомия – первый этап хирургического лечения. Её выполняют с тщательным соблюдением хирургической техники и в соответствии с принципом максимальной сохранности элементов трахеи.
Техника операции формирования трахеостомы
При проведении трахеостомии необходимо учитывать степень гипоксии, общее состояние больного, индивидуальные конституциональные параметры его телосложения (гипер-, а- или нормостенического), возможность разгибания шейного отдела позвоночника для доступа к передней стенке трахеи.
Сложности при проведении трахеостомии могут возникать у больных с короткой толстой шеей, плохо разгибающимся шейным отделом позвоночника.
Предпочтение отдают общему обезболиванию (зндотрахеальный комбинированный наркоз с введением мышечных релаксантов), однако чаще используют местную анестезию 1% раствором лидокаина. Положение больного в обратной позе Тренделенбурга – на спине с максимально отведённой кзади головой и валиком под плечами. Чрезмерное запрокидывание головы приводит к смешению трахеи в краниальном направлении и изменению анатомических ориентиров. В такой ситуации возможно выполнение чрезмерно низкой трахеостомии (на уровне 5-6 полуколец). При переразгибании шеи также не исключено смещение плечеголовного артериального ствола выше ярёмной вырезки, что сопровождается риском его повреждении при выделении передней стенки трахеи.
Производит срединный разрез кожи и подкожной клетчатки шеи от уровни перстневидного хряща до ярёмной вырезки грудины. Изогнутыми зажимами тупым путём путем послойно выделяют переднюю стенку трахеи. Не следует делать этого на большом протяжении, особенно по боковым стенкам, поскольку существует вероятность нарушения кровоснабжения данного участка трахеи и повреждении возвратных нервов. У пациентов с длинной тонкой шеей в таком положении перешеек щитовидной железы смещён кверху; у больных с толстой короткой шеей и загрудинным расположением щитовидной железы – книзу за грудину. При невозможности смещения перешеек щитовидной железы пересекают между двумя зажимами и прошивают синтетическими рассасывающимися нитями на атравматической игле. Трахеостому формируют иа уровне 2-4 полуколец трахеи. Величина разреза должна соответствовать размеру канюли; увеличение длины может привести к развитию подкожной эмфиземы, уменьшение – к некрозу слизистой оболочки и прилегающих хрящей. Для формирования трахеостомы края кожи без особого натяжения подводят к краям разреза и подшивают за межхрящевые промежутки. В просвет трахеи вводят трахеостомические одно- или двух-манжеточные термопластические трубки соответствующего диаметра. Основные отличия этих трубок заключаются в том, что их угол составляет 105°. Такой анатомический изгиб позволяет максимально уменьшить риск развития осложнений, связанных с раздражением, вызываемым соприкосновением дигтального конца трубки со стеикой трахеи.
Сразу после окончания трахеостомии выполняют эндофибротрахеобронхоскопию с целью санации просвета трахеи и бронхов. Для восстановления просвета полых органов шеи используют разные виды ларинготрахеопластики и протезирования гортани и трахеи.
Реконструктивные вмешательства на гортани отличаются сложностью и необходимостью технического обеспечения всех этапов операции. Особую роль в процессе реабилитации функций гортани играет протезирование.
В зависимости от конкретных патологических изменений и плана хирургичекой реабилитации все варианты протезирования подразделнют на дна вида – временные и постоянные.
Основные задачи протезирования:
- поддержание просвета полого органа:
- обеспечение формирования стенок дыхательных путей и пищеварительного тракта:
- дилатация сформированного просвета гортани и трахеи. Гортанно-трахеальные протезы подразделяют на съёмные (многоразового использования) и постоянные, которые вшивают или вводят в просвет полых органов и извлекают по достижении функционального результата лечения. К используемым гортанно-трахеальным протезам предъявляют следующие требования: отсутствие токсичности; биологическая совместимость; стойкость к воздействию тканей и сред организма; возможность создания необходимой геометрии; плотность и эластичность: непроницаемость для воздуха, жидкости и микроорганизмов; возможность быстрой и надёжной стерилизации. Функциональное протезирование с целью правильного формирования и заживления операционной раны предусматривает использование трахеотомических трубок из современных термопластических материалов необходимого размера. Длительность ношения протеза определяют индивидуально в зависимости от выраженности патологического процесса и объёма реконструктивной операции. Этап послеоперационного протезирования считают завершённым после полной зпителизации всех раневых поверхностей. К этому моменту основные физиологические функции полых органов шеи компенсированы, или для осуществлении этого необходимо длительное временное протезирование. В качестве долгосрочного протезирования используют Т-образные силиконовые трубки соответствующего размера.
Лечение больных с двусторонним параличом гортани зависит от этиологии заболевания, длительности и выраженности клинической симптоматики, степени функциональных расстройств, характера адаптационных и компенсаторных механизмов. Единой тактики лечения двустороннего паралича гортани в настоящий момент не существует. Хирургические методы лечения при двустороннем параличе гортани подразделяют на две группы.
Методы, направленные на фиксированное расширение просвета голосовой щели
В зависимости от подхода к голосовым складкам выделяют:
- трансларингеальные;
- эндоларингеальные;
- экстраларингеальные.
Методы, позволяющие восстановить подвижность голосовых складок
При трансларингеальных методах доступ к поражённой голосовой складке осуществляют посредством ларингофиссуры, рассечения внутренней мембраны гортани, подслизистого удаления голосовой складки с мышечным массивом и частичным или тотальным удалением черпаловидного хряща. Мероприятии, направленные на предупреждение образования рубца в зоне операции включают применение в послеоперационном периоде различных валик-тампонов, дилататоров, трубок и протезов, среди которых наибольшее распространение получили Т-образные трубки из различных материалов.
Эндоларингеальные методы лечения срединных параличей гортани включают различные способы латерофиксации голосовой складки при прямой ларногосколии. Допускается частичное удаление черпаловидного хрящи. Преимущества зндоларингеальных операций заключаются в том, что они менее травматичны и и большем степени сохраняют голосовую функцию. Проведение эндоларингеальной операции не показано больным с анкилозом перстнечерпаловидных суставов, при невозможности установлении прямого ларингоскопа (тучные больные с толстой короткой шеей). Сложность послеоперационного внутриорганного протезирования может приводить к образованию рубцовых мембран и спаек в заднем отделе голосовой щели и рубцовой деформации ее просвета.
Экстраларингеальные методы позволяют сохранить целостность слизистой оболочки гортани. Хирургический доступ к голосовому отделу гортани осуществляют через сформированное «окно» в пластине щитовидного хряща. Сложность метода связана главным образом с трудностью подслизистого наложения латерофиксирующего шва и закрепления его при максимальном отведении голосовой складки.
Наиболее часто используют функционально оправданные методы трансларингеальной пластики. В данном случае производят одностороннюю миоаритеноидхордэктомию в сочетании с латерофиксацией противоположной голосовой складки, с последующим протезированием сформированного просвета гортани.
Если по общесоматическому состоянию пациент не может быть впоследствии деканюлирован, ларинготрахеопластику не проводят. Формируют стойкую трахеостому, больного обучают самостоятельной смене трахеотомической трубки; в такой ситуации он остаётся хроническим канюляром.
При распространённом рубцовом стенозе гортанно-трахеальной локализации всегда имеется дефицит опорных жизнеспособных тканей в зоне сужения или дефекта органа, резкое уменьшение или отсутствие анатомического просвета гортани и трахеи за счёт деструкции хрящевых элементов и рубцовой дегенерации слизистой оболочки с развитием гортанно-трахеальной атрезии. Это требует индивидуального подхода в выборе метода хирургического лечения и протезирования. Для восстановления анатомо-физиологических характеристик гортани и трахеи производят реконструктивные операции с использованием алдотрансплантатов и гортанно-трахеальных протезов.
При благоприятном стечении обстоятельств двухэтапная операция позволяет полноценно восстановить структурные элементы гортани и трахеи. Аллохрящи имплантируют паратрахеально в ходе первичной реконструктивной операции. Если по ряду причин это невозможно (отрыв гортани от трахеи с диастазом 4 см и более), на этапе реконструкции формируют структуры гортани и задней стенки трахеи на всём протяжении, а впоследствии – боковые стенки трахеи. Восстановление дыхания через естественные пути способствует нормализации функций и физиологической работе дыхательной мускулатуры через отражённый дыхательный цикл. Восстановленная афферентация в ЦНС способствует более быстрому выздоровлению больного.
Источник