Стеноз гортани 1 степени у детей что это

Стеноз гортани у детей — это сужение просвета органа вплоть до полной его закупорки, что сопровождается нарушением внешнего дыхания. Состояние развивается при ложном крупе, травматических и аллергических поражениях гортани, как следствие длительного периода интубации. Симптомы стеноза включают одышку, бледность и синюшность кожных покровов, повышенную потливость. На стадии декомпенсации возникают судороги, потеря сознания, остановка дыхания. С диагностической целью проводят ларингоскопию, МРТ и КТ гортани, эндоскопическое обследование. Лечение в основном хирургическое: коникотомия или плановые коррекции рубцовых изменений.
Общие сведения
Стеноз является осложнением болезней дыхательной системы или других органов, он не возникает изолированно на фоне полного здоровья (за исключением травм и аспирации инородных тел). Симптомы чаще наблюдаются у грудничков и детей раннего возраста, что обусловлено анатомо-функциональными особенностями верхних дыхательных путей. Заболевание является серьезной проблемой в современной отоларингологии, поскольку при тяжелых формах сужения и отсутствии неотложной медицинской помощи смертность достигает 90-100%.
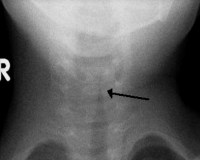
Стеноз гортани у детей
Причины
Зачастую стеноз гортани у детей осложняет течение острого ларингита, вызванного вирусом парагриппа. При этом формируется ложный круп, при осложненном течении которого сужаются воздухоносные пути. Патология характерна для пациентов до 5-6 лет. Симптомы стеноза могут развиваться при других воспалениях (эпиглоттит, дифтерия). Невоспалительными причинами перекрытия гортани служат:
- Инородные тела. В раннем возрасте дети могут проглатывать бусины, пуговицы и другие мелкие предметы. Ввиду узости гортани посторонние тела застревают в области голосового аппарата, перекрывая доступ воздуха и вызывая симптомы удушья.
- Травма. Механическое воздействие на шею при падении, ударе, удушении сопровождается повреждением гортанных хрящей, тяжелыми нарушениями вентиляционной функции. Подобные травмы представляют угрозу для жизни детей, особенно при их сочетанном характере.
- Аллергия. В детском возрасте стенки гортани очень рыхлые, поэтому при иммунном воспалении они реагируют массивный отеком. При аллергической реакции немедленного типа симптомы полного перекрытия просвета у детей наступают за несколько минут.
- Длительная ИВЛ. Проблемой детской отоларингологии остаются рубцовые постинтубационные стенозы которые при отсутствии адекватного и комплексного лечения приводят к инвалидизации и социальной дезадаптации детей. Сужение становится осложнением «гортанного пролежня».
Частому развитию стеноза способствуют анатомо-физиологические особенности детской гортани. Она имеет короткое преддверие, малый диаметр и податливый хрящевой скелет, что создает благоприятные условия для сужения просвета и даже его полного перекрытия. У детей отмечаются симптомы гипервозбудимости рефлексогенных зон и повышенный тонус парасимпатической системы, с чем связана быстрая реакция мышц, замыкающих голосовую щель в ответ на раздражение.
Патогенез
Формирование стеноза у детей обусловлено тремя компонентами: отеком гортанной слизистой, спазмом мускулатуры и закупоркой просвета густыми слизистыми выделениями. Затруднение прохождения воздуха создает нарушения аэродинамики и увеличивает сопротивление воздушному потоку, провоцирует типичные симптомы (одышку, чувство нехватки воздуха). Недостаточное поступление кислорода сопровождается гипоксией и гипоксемией, кардиоваскулярными и мозговыми нарушениями.
Классификация
С учетом времени появления стенозы подразделяются на врожденные и приобретенные. По локализации бывают синехии заднего или переднего отдела, кольцевидные рубцовые изменения, тотальное заращение просвета. По размеру поражения выделяют ограниченный рубцовый стеноз (до 10 мм) и распространенную форму. В клинической практике наиболее важна классификация по тяжести течения, согласно которой выделяют 4 стадии:
- I (компенсация). Чтобы обеспечить адекватное дыхание, в процесс вовлекается вспомогательная мускулатура, но ЧДД в норме и состояние ребенка удовлетворительное.
- II (субкомпенсация). Происходит чрезмерное напряжение компенсаторных механизмов, в результате чего функция внешнего дыхания нарушается, возникает легкая степень гипоксии.
- III (декомпенсация). Характеризуется полным срывом адаптационных механизмов, тяжелыми расстройствами дыхательной функции и патологическими изменениями гомеостаза.
- IV (асфиксия). Жизнеугрожающее состояние, проявляющееся остановкой дыхания с соответствующими расстройствами кардиоваскулярной системы.
Симптомы
Основной признак стенозов у детей — нарушение функции внешнего дыхания, которое колеблется от небольшого учащения ЧДД до шумного и свистящего дыхания. Чтобы облегчить состояние, ребенок присаживается на корточки, садится, наклонившись вперед с упором на руки. Родители замечают, что при вдохе втягиваются межреберные промежутки, над- и подключичные ямки. Одышка сохраняется даже в покое.
Симптомы сужения гортани включают изменение цвета кожи. Ребенок становится бледным, вокруг губ появляется синеватый оттенок. При прогрессировании стеноза наблюдается тотальный цианоз кожного покрова. Беспокоит повышенная потливость, все тело покрывается липким холодным потом. При тяжелом поражении возможно непроизвольное мочеиспускание или дефекация, судороги. При асфиксии ребенок задыхается, после чего теряет сознание.
Осложнения
Грозное последствие тяжелого гортанного стеноза — летальный исход от остановки дыхания и расстройств сердечной деятельности. При длительном сужении просвета воздухоносных путей у детей возникают симптомы хронической гипоксии, которая нарушает работу внутренних органов и головного мозга, провоцирует отставание в физическом и психическом развитии. Рубцовая деформация чревата потерей голоса и инвалидизацией ребенка.
Диагностика
При развернутой клинической картине стеноза детский ЛОР ставит диагноз без дополнительных методов обследования и сразу переходит к оказанию экстренной помощи. Диагностический поиск выполняется при легких и среднетяжелых формах стеноза либо после купирования асфиксии и стабилизации состояния ребенка. Для обследования применяются инструментальные и лабораторные методы:
- Ларингоскопия. Как скрининговая диагностика используется непрямая ларингоскопия, которая производится быстро и дает врачу информацию о наличии и характере стеноза. Для изучения анатомического строения гортани и определения уровня сужения показана прямая ларингоскопия.
- Рентгенография. На рентгенологическом снимке в боковой проекции визуализируется рубцовая ткань, что необходимо для диагностики хронического стеноза. Чтобы точно установить локализацию и степень распространенности стенотических изменений, назначается компьютерная томография гортани.
- МРТ гортани. Проводится при затруднениях в диагностическом поиске. Она позволяет детально осмотреть состояние мягких тканей дыхательных путей и окружающей клетчатки, что дает отоларингологу ценную информацию для уточнения этиологического фактора стеноза.
- Эндоскопия. Фиброларинготрахеоскопия требуется для детального осмотра внутреннего состояния гортани, нижележащих отделов дыхательной системы. Методика сочетает диагностические и лечебные функции, поскольку с ее помощью можно удалить инородные тела и наладить нормальное дыхание.
- Лабораторные анализы. При подозрении на инфекционную природу стеноза у детей рекомендована микробиологическая диагностика мазка из зева или мокроты. Больным в тяжелом состоянии необходим расширенный биохимический анализ крови, выявляющий симптомы метаболических и гипоксических расстройств.
Лечение стеноза гортани у детей
Консервативная терапия
При острых стенозах медикаментозные мероприятия имеют вспомогательный характер и включаются в комплекс неотложной помощи. Ребенку вводят кортикостероиды в возрастных дозировках, антихолинэргические средства. Для компенсации гипоксии после устранения стеноза проводится дыхание увлажненными кислородными смесями. После стабилизации самочувствия лечение подбирается по этиопатогенетическому принципу.
Легкие формы болезни подлежат амбулаторной терапии, при остальных рекомендована госпитализация. Если выявлены симптомы ларингита, назначаются нестероидные противовоспалительные препараты, антигистаминные средства. Для ликвидации вязкой мокроты, которая закупоривает просвет дыхательных путей, используют муколитики, щелочные ингаляции (для детей после 4-5 лет). При необходимости подбирается антибактериальная терапия.
Соответственно причине стеноза в стационаре могут применяться противовирусные, противомикробные, противогрибковые препараты. Когда симптомы вызваны нервно-мышечными нарушениями, показаны миорелаксанты. При интенсивном отеке эффективны адреномиметики в виде растворов и ингаляций, которые обладают мощным сосудосуживающим эффектом. Из физиотерапии выполняют УФО, электрофорез на область шеи.
Хирургическое лечение
При остром развитии тяжелого стеноза и асфиксии оперативное вмешательство производится как можно быстрее. В экстренных случаях показана коникотомия — рассечение гортани между хрящами для обеспечения поступления воздуха в дыхательные пути. У детей старше 8 лет проводится менее травматичная пункционная коникотомия, в ходе которой устанавливается катетер с иглой.
При хронических рубцовых стенозах хирургическая коррекция выполняется в плановом порядке. Чаще используются эндоскопические операции: баллонная дилатация, лазерная микрохирургия, вмешательство с помощью микродебридера. У детей также применяют оперативное лечение с наружным доступом: ларингопластику с использованием аутотрансплантата, резекцию гортани, латерофиксацию голосовых складок.
Реабилитация
Для успешного восстановления после хирургического лечения ребенку назначают щадящий режим. Наблюдение у ЛОР-врача проводится в течение 2-3 месяцев один раз в 2 недели. Специалисты советуют соблюдать голосовой режим (тихий разговор, избегание крика и громкого смеха), исключить горячие и острые блюда, чтобы не раздражать слизистую и не провоцировать симптомы удушья.
Прогноз и профилактика
При стенозах 1-2 стадии у врачей есть время для выявления причины патологии и ее устранения, поэтому прогноз благоприятный. В случае декомпенсации состояния и развития асфиксии существует высокий риск смерти, если вовремя не оказана медицинская помощь. Профилактика заболевания включает раннее лечение ОРВИ (в частности парагриппа), избегание травм, проведение иммуностимулирующих и общеукрепляющих мероприятий.
Источник
Медицинский эксперт статьи
х
Весь контент iLive проверяется медицинскими экспертами, чтобы обеспечить максимально возможную точность и соответствие фактам.
У нас есть строгие правила по выбору источников информации и мы ссылаемся только на авторитетные сайты, академические исследовательские институты и, по возможности, доказанные медицинские исследования. Обратите внимание, что цифры в скобках ([1], [2] и т. д.) являются интерактивными ссылками на такие исследования.
Если вы считаете, что какой-либо из наших материалов является неточным, устаревшим или иным образом сомнительным, выберите его и нажмите Ctrl + Enter.
Острый воспалительный стеноз гортани – частое и тяжелое заболевание детского возраста, требующее экстренной интенсивной терапии.
Главная причина – респираторные инфекции, особенно грипп и парагрипп, которые в 5-10% случаев сопровождаются стенозирующим ларингитом или ларинготрахеитом.
Клиническая картина острого ларингита и ларинготрахеобронхита со стенозом гортани зависит от степени стеноза, его локализации, протяженности, быстроты развития, характера воспаления и его распространенности. На течение ларингита и ларинготрахеита оказывает существенное влияние преморбидный фон, тяжесть основного заболевания, наличие и характер осложнений.
[1], [2], [3], [4], [5], [6], [7], [8], [9]
Симптомы и степени стеноза гортани
Стеноз гортани I степени (компенсированный стеноз)
Клинически проявляется шумным дыханием при вдохе, небольшим удлинением вдоха с укорочением паузы между вдохом и выдохом. При беспокойстве ребенка появляется умеренное втяжение податливых мест грудной клетки, незначительный цианоз носогубного треугольника, раздувание крыльев носа. Голос ребенка осипший, реже чистый. Ларингит обычно протекает по типу катарального, реже гнойного воспаления. Просвет подголосовой гортани сужен на 1/4-1/3.
Стеноз гортани II степени (субкомпенсированный стеноз)
Характеризуется признаками неполной компенсации функции дыхания Больные возбуждены, иногда вялы и капризны. Отмечается шумное дыхание с втяжением податливых мест грудной клетки, раздувание крыльев носа, напряжение шейных мышц Заметны движения гортани синхронно с вдохом и выдохом. Голос осиплый Кашель грубый Кожные покровы влажные, розоватые или бледные, носогубный треугольник цианотичен Характерна тахикардия, иногда выпадение пульсовой волны в фазе вдоха. Эти признаки становятся более выраженными при продолжительности стеноза более 7-8 ч Просвет подголосовой полости гортани сужен на 1/2.
Стеноз гортани III степени (декомпенсированный стеноз)
Состояние больного тяжёлое. Отмечается беспокойство, чувство страха или апатия. Выражена инспираторная одышка с удлинённым вдохом, сопровождаемым стенотическим (гортанным) шумом, резкое втяжение надключичной и надгрудинной ямок, эпигастральной области, межреберных пространств. Отмечаются максимальные экскурсии гортани вниз (при вдохе) и вверх (при выдохе), выпадение паузы между вдохом и выдохом Кожные покровы бледные, покрыты холодным липким потом, выражен цианоз носогубного треугольника, губ, ногтевых фаланг. Пульс частый, слабого наполнения, отмечается выпадение пульсовой волны в фазе вдоха, гипотония, глухость тонов сердца. При продолжающемся стенозе в течение короткого времени эти симптомы становятся более выраженными, дыхание – поверхностным, частым, появляется сероватый оттенок кожи лица, похолодание губ, кончика носа, пальцев. Расширяются зрачки. Ларингоскопически выявляют сужение просвета подголосовой полости гортани почти на 2/3.
Стеноз гортани IV степени (асфиксия)
Состояние ребенка крайне тяжёлое, выражен цианоз, кожа бледно-серая. Сознание утрачено, температура снижена, зрачки расширены, могут появиться судороги, непроизвольное отхождение мочи, кала. Дыхание частое, очень поверхностное или прерывистое, с короткими остановками с последующим глубоким вдохом или редкими попытками вдоха с втяжением грудины, эпигастральной области. Дыхательные шумы в легких едва прослушиваются. Отмечается падение сердечно-сосудистой деятельности гипотония, глухость тонов сердца, тахикардия или брадикардия (наиболее грозный признак), нитевидный пульс. Нередко пульс на периферических сосудах не определяется. Эти явления предшествуют остановке сердца и дыхания. Просвет подголосовой полости гортани сужен более чем на 2/3.
При остром воспалении гортани в большинстве случаев стеноз обусловлен одновременно тремя факторами органическим сужением (воспалительный отек), функциональными факторами (спазм гортанных мышц) и скоплением воспалительного экссудата. Иногда значительно выраженный стеноз может быть связан с обтурацией просвета гортани, трахеи гнойным отделяемым, фибринозными пленками и корками на фоне отечного, инфильтративного сужения I-II степени. В таких случаях после ларингоскопической или ларинготрахеобронхоскопической санации дыхание восстанавливается или значительно улучшается.
Классификация острого стеноза гортани
По локализации воспалительного процесса различают:
- эпиглоттит,
- надскладочный ларингит,
- подскладочный ларингит,
- ларинготрахеит,
- ларинготрахеобронхит
Формы по характеру воспаления:
- катаральная,
- фибринозная,
- гнойная,
- язвенно-некротическая,
- геморрагическая,
- герпетическая,
- смешанная.
Течение заболевания:
- острое,
- подострое,
- затяжное,
- осложненное.
Степень стеноза гортани
- I – компенсированный стеноз,
- II – субкомпенсированный стеноз,
- III – декомпенсированный стеноз,
- IV – асфиксия.
[10], [11], [12], [13], [14], [15], [16],
Диагностика стеноза гортани у детей
Диагностика острого стеноза гортани основана на данных анамнеза, клинической картине болезни и осмотре гортани. Необходимо в деталях уточнить начальные симптомы, время и обстоятельства, при которых они появились, динамику развития и характер (волнообразный, приступообразный, постоянный, прогрессирующий). При осмотре обращают внимание на внешние клинические проявления стеноза – затрудненное дыхание, втяжение податливых мест грудной клетки, изменение голоса, кашель, наличие цианоза.
[17], [18], [19], [20], [21], [22], [23]
Лечение стеноза гортани у ребенка
I степень (компенсированный стеноз)
- Ингаляции через небулайзер (ипратропия бромид 8-20 капель 4 раза в сутки).
- Пребывание в парокислородной палатке по 2 ч 2-3 раза в сутки.
- Дробные щелочные ингаляции.
- Теплое щелочное питье.
- Фенспирид 4 мгДкгхсут) перорально.
- Муколитики (амброксол, ацетилцистеин).
- Антигистаминные препараты в возрастных дозах.
- Бронхолитики (аминофиллин в таблетках).
- Стимуляция кашля.
II степень (субкомпенсированный стеноз)
- Инфузионная терапия с учетом энтеральных нагрузок (100-130 мл/кг) глюкозо-солевые растворы (10% раствор глюкозы, 0,9% раствор натрия хлорида), глюкозо-новокаиновая смесь (10% раствор глюкозы + 0,25% раствор новокаина в соотношении 1 1 из расчёта 4-5 мл/кг).
- Тёплое щелочное питье.
- Антигистаминные препараты хлоропирамин в суточной дозе 2 мг/кг в 2-3 приёма внутримышечно или внутривенно, клемастин в суточной дозе 25 мкг/кг в 2 приема внутримышечно или внутривенно.
- Гормонотерапия преднизолон в дозе 2-5 мг/кг внутримышечно или внутривенно каждые 6-8 ч, гидрокортизон 10 мг/кг внутримышечно каждые 6-8 ч, ингакорт (беклометазон, ипратропия бромид) через небулайзер Следует отметить, что эффективность гормонотерапии не доказана.
- Антибактериальная терапия аминопенициллины, цефалоспорины II-III поколения внутримышечно.
- Пребывание в парокислородной палатке по 6-8 ч с интервалом 1,5-2 ч.
- Муколитики внутрь и в ингаляциях
- Амброксол (внутрь)
- детям до двух лет по 2,5 мл 2 раза в день,
- 2-6 лет – по 2,5 мл 3 раза в сутки,
- 6-12 лет – по 5 мл 2-3 раза в сутки,
- 12 лет и старше – по 10 мл 3 раза в сутки
- Ацетилцистеин (внутрь)
- до 2 лет – по 50 мг 2-3 раза в сутки,
- 2-6 лет – по 100 мг 4 раза в сутки,
- 6-14 лет – по 200 мг 2 раза в сутки,
- старше 14 лет – по 200 мг 3 раза в сутки.
- Амброксол (внутрь)
- Стимуляция кашля и удаление секрета из гортани электроотсосом.
III степень (декомпенсированный стеноз)
- Госпитализация или перевод в реанимационное отделение.
- Прямая ларингоскопия с последующей назотрахеальной интубацией.
- Пребывание в парокислородной палатке до купирования дыхательной недостаточности.
- Продолжение терапии соответствует лечению стеноза гортани II степени.
IV степень (асфиксия)
- Реанимационные мероприятия.
Источник