Слизистая оболочка гортани ребенка


Когда малыш заболевает, мама еще до приезда врача пытается самостоятельно осмотреть горло чада, но разобрать толком ничего не получается. Все потому, что нет четкого представления о том, как должно выглядеть горло здоровое, а как — больное. Покраснение гортани — не всегда признак серьезной болезни, а отсутствие красноты, которую в большинстве случаев и пытаются разглядеть мамы, не всегда является признаком здоровья. Нужно разобраться во всем по порядку.
Симптомы
У детей часто болит горло, причин может быть много — от аллергии до химического ожога, но чаще всего детей поражают респираторные вирусы. Могут быть также бактериальные воспаления, травмы.


Посмотреть, что происходит с горлышком ребенка, нужно тогда, когда малыш начинает демонстрировать определенные симптомы или открыто жаловаться на них:
- боль при глотании;
- затрудненное дыхание;
- насморк;
- головная боль, озноб;
- внезапная лихорадка, повышенная температура;
- увеличение подчелюстных лимфатических узлов;
- отказ от питья и еды.
Как проводить осмотр?
Если мама мельком заглянула в горло ребенку, который вяло сделал «а-а-а-а», осмотром это считать нельзя.

Есть определенные правила осмотра горла:
- Ребенка следует поставить у окна, выходящего на солнечную сторону. Если такого окна нет или естественного освещения не хватает, можно воспользоваться небольшим фонариком.
- Понятно, что не в каждом доме есть медицинский шпатель, но обычная столовая ложка есть у всех. Чистыми руками, вымытыми с мылом, возьмите чистую ложку, обдайте ее ручку кипяченой водой. После этого руками касаться ручки уже не надо.
- С помощью ложки аккуратно надавите на серединку языка. Если давить на кончик, можно ничего не разглядеть. Если давить на корень, то ребенка обязательно стошнит, так как это самый простой и легкий способ вызвать рвотный рефлекс.

- Миндалины видно лучше всего, но для оценки их состояния нужно попросить ребенка как можно шире открыть рот, чтобы язык оказался прижатым к нижней губе.
- Чтобы оценить состояние задней стенки гортани, имеет смысл слегка придавить язык шпателем или ложкой.
- Ребенок должен дышать ртом, делая глубокие вдохи, при которых язык рефлекторно несколько опускается. Так область миндалин и боковых частей гортани рассмотреть значительно проще.
Чтобы не перепутать небную миндалину с глоточной, нужно хотя бы в общих чертах представлять себе строение горла.

Норма
Нормальное здоровое горло выглядит так:


- В ротовой полости нет видимых изменений, ран, язв. Язык чистый, с небольшим физиологическим налетом или без него.
- Миндалины не увеличены, симметричны, имеют бледно-розовый оттенок. Налета, пузырьков, язвочек, увеличенных бугорков с выраженными границами и уплотнений на них не видно.
- Небо и небные дужки имеют розовый цвет – иногда более, а иногда менее насыщенный, но равномерный. Налета, гнойников, пятен на них нет.
- Боковые части гортани в норме не отекшие, розовые.
- Задняя часть гортани, богатая кровеносными сосудами, может быть краснее, чем остальные части горла, но оценивать следует исключительно состояние сосудов — не увеличены ли они, нет ли выраженных бугорков, гнойников и налета.
Как выглядит патология?
Визуальные признаки больного горла гораздо более разнообразны и указывают на вполне определенные заболевания. Точный диагноз может поставить только квалифицированный врач, который будет основываться не только на осмотре горла, но и на суммарном значении других симптомов, а также результатах лабораторных анализов.
Однако знание отличительных признаков патологий горла еще ни одному родителю не мешало. Это полезно хотя бы для того, чтобы знать, в каких случаях срочно вызвать скорую помощь, а в каких — отправиться на прием в поликлинику или вызвать доктора на дом.
На ранних стадиях ангины миндалины становятся ярко-красными, через несколько часов они покрываются белым налетом. Могут появляться гнойники, отдельные участки гнойного или некротического характера. Просвет гортани может быть сужен. При таких воспаленных миндалинах могут увеличиться близлежащие лимфатические узлы.


Ангина всегда сопровождается высокой температурой, выраженной интоксикацией. После острого периода может начаться фолликулярная ангина, которая хорошо различается при осмотре благодаря яркому признаку — рыхлому гнойному налету на миндалинах.
О том, как распознать ангину, смотрите в следующем видео.
- Некротическая ангина характеризуется омертвевшими серыми участками лимфоидной ткани на миндалинах, иногда процесс распространяется и на небные дужки, и на язык.

- Грибковая ангина, как правило, сопровождается покраснением и воспалением миндалин, появлением визуальной рыхлости, а также желтовато-зеленого налета. Грибки в горле чаще всего имеют отношение к роду Candida.

- Фарингит – распространенное детское заболевание, которое довольно часто начинает развиваться при вирусном заболевании, при аллергии, при некоторых грибковых поражениях (реже), а также при бактериальном заражении. Почти при всех видах фарингита поражается слизистая оболочка гортани.
- При самой простой форме (катаральном фарингите) наблюдается небольшое покраснение, а также незначительный отек в области гортани, который не затрагивает ни миндалины, ни небо.
- При видимом увеличении глоточных миндалин, выраженном покраснении и отечности самой гортани можно говорить о возможном гипертрофическом фарингите.
- Атрофический фарингит связан с атрофией слизистой оболочки, горло «лаковое», яркий признак — сосуды на задней части глотки. Они становятся более крупными, визуально их становится как бы меньше.

- Гранулезный фарингит определить легче всего: задняя стенка гортани покрывается гранулами, напоминающими наросты в горле. Могут наблюдаться сгустки слизи.

- Может возникнуть кандидоз. Это заболевание также называют молочницей горла, за характерный грибковый налет. Температура тела при белом налете в гортани повышается редко, жалобы на трудности с глотанием и боли могут быть, а могут и не быть. Самый важный визуальный симптом — белый творожистый налет на гортани и небе, иногда – на миндалинах. Эти части гортани могут быть несколько увеличены, воспалены.

- Аденоиды – это часто детское заболевание. Оно сопровождается затруднением носового дыхания, ночным храпом, иногда — снижением слуха. В домашних условиях разглядеть состояние аденоидов из-за их анатомического расположения нельзя. Ведь аденоиды в горле расположены в своде носоглотки. Увидеть их, оценить размер, степень отечности, стадию недуга способен только врач – с применением специального зеркала, которым он может заглянуть за мягкое нёбо.

- Дифтерия. Это инфекционное заболевание, при котором чаще всего поражается ротоглотка. При дифтерии у ребенка будут увеличенные миндалины, воспаленное отечное горло. Характерным визуальным признаком заболевания является плёнчатый налёт в гортани и на миндалинах. Налёт может быть обширным, а может быть островками, он с трудом снимается шпателем, и после этого остаются красные кровоточащие пятна. Обычно пленка имеет сероватый цвет. При дифтерии может развиваться отек шеи, часто воспаляются лимфатические узлы, повышается температура до 38,0-39,0 градусов.


- Ларингит сопровождается воспалением слизистой оболочки гортани. При осмотре фиксируется сильное покраснение, а также припухлость горла. Потом покраснение распространяется и на слизистую оболочку надгортанника.
Сосуды задней стенки гортани сильно увеличены, из них может просачиваться кровь, это выражается появлением красных точек. Красные точки свойственны, кстати, и осложненному гриппу. При ларингите у ребенка, как правило, есть осиплость голоса, сухой лающий кашель, который становится сильнее в ночное время.


- Коклюш – заразное бактериальное заболевание, которое сопровождается сильными приступами кашля. Иногда сопровождается воспалением гортани, которое носит механический характер. При постоянных сильных приступах удушливого кашля раздражается слизистая горла. Однако сам по себе визуальный осмотр гортани не может быть основанием для постановки диагноза.

- Скарлатину очень просто распознать, всего лишь осмотрев горло малыша. Наиболее ярким признаком является так называемый скарлатиновый язык: в первые дни – с белым налетом и с едва различимыми пузырьками, а затем – насыщенного яркого малиново-алого цвета, с выраженной зернистой структурой. Миндалины воспалены, зачастую покрыты сыпью, похожей на прыщики.
При тяжелом протекании этой заразной болезни могут наблюдаться небольшие язвочки на горле. Распознать скарлатину помогут и другие ее характерные симптомы — покраснение кожи, появление сыпи (за исключением носогубного треугольника).


- Папилломатоз гортани. Это доброкачественная опухоль, которую легко можно разглядеть на одном из участков гортани, если она имеет место быть. Папиллома редко бывает единичной, обычно при заболевании в гортани наблюдается несколько таких образований. Довольно часто они захватывают области мягкого нёба, миндалин, могут даже проявляться на губах. Почти так же проявляются и полипы гортани, но они имеют меньшую площадь распространения и обычно больше локализованы.


В каких случаях следует незамедлительно вызвать скорую помощь?
Во всех случаях, когда родители подозревают у ребенка заболевания горла, обязательно следует проконсультироваться с врачом. После осмотра и обнаружения проблемы ни в коем случае не нужно начинать заниматься самолечением. Дело в том, что симптомы многих заболеваний, описанных выше, похожи, и мама, которая не каждый день созерцает больное горло у разных людей, вполне может перепутать относительно безопасный ларингит и коклюш, который очень опасен для детей до 2 лет.

Язвы в горле тоже могут ввести в заблуждение, как и налет на языке, который характерен для многих инфекционных недугов.
Поэтому сделать правильный вывод способен только врач, в арсенале которого есть не только специальное оборудование для визуального исследования горла, но и лаборатория. Он быстро сможет ответить на вопрос, какой возбудитель и как давно поселился в гортани, к каким антибиотикам или противогрибковым препаратам он чувствителен.

Есть симптомы, которые должны заставить здравомыслящую маму сразу вызвать скорую помощь:
- При осмотре заметно сужение гортани, и при этом ребенку сложнее дышать. Это может говорить о стенозе гортани. Состояние смертельно опасное, особенно для маленьких детей.
- При осмотре мама заметила язвы, гнойники в горле (на любой его части), и при этом у ребенка высокая температура (выше 38,5-39,0 градусов).
- При домашнем обследовании мама увидела кровоточащие сосуды задней стенки гортани, и при этом у ребенка сильная лихорадка, интоксикация (с рвотой или без).
Источник
Гортань. Слизистая гортани. Стенки гортани. Трахея. Стенки трахеи. Слизистая трахеи.
Стенка гортани состоит из слизистой, фиброзно-хрящевой и адвентициальной оболочек. Слизистая оболочка включает многорядный столбчатый реснитчатый эпителий и собственную пластинку, которая состоит из рыхлой волокнистой неоформленной соединительной ткани, содержащей много эластических волокон. Фиброзно-хрящевая оболочка выполняет роль каркаса гортани. Благодаря наличию в ней гиалиновой и эластической хрящевых тканей стенки гортани не спадаются при вдохе.
К хрящам прикрепляются наружные и внутренние мышцы гортани. Адвентициальная оболочка образована волокнистой соединительной тканью.
Слизистая оболочка гортани имеет некоторые особенности строения в области истинных и ложных голосовых связок. Голосовые связки представляют собой складки слизистой оболочки, выступающие в просвет гортани. Основу ложных голосовых связок составляет рыхлая волокнистая соединительная ткань с белково-слизистыми железами и скоплениями лимфоидной ткани.
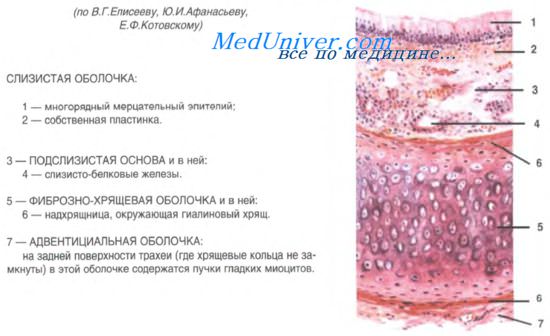
В составе истинных голосовых связок, кроме соединительной ткани, имеются поперечнополосатые мышцы, сокращение которых изменяет величину голосовой щели и степень натяжения или расслабления голосовых связок. Истинные голосовые связки покрыты многослойным плоским неороговевающим эпителием.
Надгортанник, отделяющий гортань от глотки, имеет в качестве внутренней опоры эластический хрящ. Слизистая оболочка надгортанника на передней его поверхности содержит многослойный плоский неороговевающий эпителий. Эпителий, покрывающий нижнюю часть задней поверхности надгортанника, — многорядный столбчатый реснитчатый. У основания надгортанного хряща в собственной пластинке слизистой оболочки много белково-слизистых желез и скоплений лимфоидной ткани.
Трахея. Стенки трахеи. Слизистая трахеи.
Стенка трахеи состоит из слизистой оболочки, подслизистой основы, волокнисто-мышечно-хрящевой и адвентициальной оболочек. Эпителий слизистой оболочки — многорядный столбчатый реснитчатый. В нем различают реснитчатые эпителиоциты, бокаловидные экзокриноциты, базальные (низкие) и вставочные (высокие) эпителиоциты и эндокриноциты. Наиболее многочисленные реснитчатые эпителиоциты на апикальной поверхности имеют 200-250 ресничек, которые участвуют в мукоцилиарном механизме очищения воздуха. Бокаловидные экзокриноциты — эндоэпителиальные железы, форма которых зависит от секреторного цикла.
Ядро располагается в базальной части и уплощено. Комплекс Гольджи участвует в выработке секрета (слизи). Эндокриноциты трахеи относятся к диффузной эндокринной системе организма и продуцируют пептидные гормоны и биогенные амины (норадреналин, дофамин, серотонин, кальцитонин и др.), имеющие важное значение для местных и общеметаболических процессов. Они располагаются поодиночке или небольшими группами, в базальной части содержат секреторные гранулы. Базальные клетки широким основанием с помощью полудесмосом прикрепляются к базальной мембране, а с соседними клетками соединяются посредством десмосом.
Они не достигают поверхности эпителия. Вставочные высокие клетки — напротив, располагаются в толще эпителия от базальной мембраны до просвета трахеи. На апикальной поверхности содержат микроворсинки, погруженные в гликокаликс. Цитоплазма электронно-плотная из-за большого содержания рибосом.
Источником дивергентной дифференцировки реснитчатых, бокаловидных и эндокринных клеток являются базальные (низкие) и вставочные (высокие) клетки, выполняющие роль камбия для всего эпителия. Среди эпителиоцитов встречаются антигенпредставляющие клетки Лангерганса, длинные отростки которых проникают между эпителиоцитами. Эти клетки относятся к дифферону костномозгового происхождения.
Собственная пластинка слизистой оболочки образована рыхлой волокнистой соединительной тканью, в которой содержатся эластические волокна, пучки гладких мышечных клеток и лимфоидные узелки. В подслизистой основе расположены концевые отделы бел ково-слизистых желез. Подслизистая основа без резкой границы переходит в волокнисто-мышечно-хрящевую оболочку, которая состоит из 16-20 незамкнутых сзади колец гиалинового хряща. На задней стенке свободные концы этих образований соединены пучками гладких мышечных клеток. Это способствует беспрепятственному прохождению пищевых комков по пищеводу, расположенному вплотную позади трахеи.
В вертикальном направлении “кольца” трахеи связаны друг с другом плотной волокнистой соединительной тканью. Адвентициалъная оболочка трахеи образована рыхлой волокнистой соединительной тканью, которая соединяет трахею с прилежащими органами и тканями средостения. Трахея разделяется на две ветви — правый и левый главные бронхи.
– Также рекомендуем “Легкие. Внутрилегочные бронхи. Строение внутрилегочных бронхов.”
Оглавление темы “Сердечно-сосудистая система. Дыхательная система.”:
1. Желчевыводящие пути и желчный пузырь. Строение желчного пузыря.
2. Сердечно-сосудистый комплекс органов. Артерии. Виды и строение артерий.
3. Сосуды микроциркуляторного русла. Артериолы. Прекапилляры. Посткапилляры. Венулы.
4. Вены. Строение вен. Стенки и структура вен.
5. Лимфатические сосуды. Строение лимфатических сосудов. Стенки лимфатических сосудов.
6. Сердце. Эндокард. Миокард. Строение сердца.
7. Дыхательный комплекс органов. Развитие дыхательной системы.
8. Гортань. Слизистая гортани. Стенки гортани. Трахея. Стенки трахеи. Слизистая трахеи.
9. Легкие. Внутрилегочные бронхи. Строение внутрилегочных бронхов.
10. Респираторный отдел легких. Строение респираторного отдела легких.
Источник
Гортань у детей имеет малые размеры, растет неравномерно, с разной интенсивностью в различные периоды жизни.
До 3 лет гортань мальчиков и девочек одинаковой длины, затем начинаются заметный рост голосовых и преддверных складок и расширение надгортанника. После 3 лет гортань мальчиков длиннее гортани девочек. Заметный рост гортани происходит в возрасте 5-7 лет, а затем в пубертатном периоде. До 7 лет глубина гортани превышает ее ширину, с 7 лет ширина начинает превышать глубину. В период полового созревания гортань мальчиков увеличивается на 2/3 (гортань девочек – на 1/2)- Форма гортани у детей раннего возраста воронкообразная, с возрастом становится цилиндрической.
Длина голосовых складок, высота пластинки перстневидного хряща и высота медиального края черпаловидных хрящей (“скрытые” признаки гортани) зависят от длины гортани спереди, высоты угла щитовидного хряща и высоты дуги перстневидного хряща. Подобная корреляция признаков объясняется почти одинаковыми условиями их роста и развития в течение всего онтогенеза.
По мере роста гортани изменяется голос. У новорожденного голос однообразен. Голосовая реакция связана с внешними и внутренними раздражениями (реакция на свет, боль, холод).
Звукообразование происходит рефлекторно. Ребенок начинает реагировать гласными и согласными звуками в возрасте 7-8 мес. При врожденной тугоухости (генетической или перинатальной) гортань недоразвита.
У ребенка более старшего возраста голос служит средством общения. Он может принять музыкальную окраску. Голосообразование совершается сознательно.
В пубертатном периоде у мальчиков происходит мутация голоса (изменение тембра, силы и высоты). Подобные явления возможны и у девочек при первых менструациях.
Наряду с малыми размерами и узостью просвета гортани ребенка свойствен ряд существенных особенностей, имеющих большое значение в развитии ее заболеваний.
У детей раннего возраста гортань расположена высоко, на уровне СIII-CV, на 2 позвонка выше, чем у взрослых (если надавить на корень языка, можно свободно осмотреть язычную поверхность надгортанника). У новорожденных верхняя граница гортани находится на уровне СII и доходит до уровня подъязычной кости с нижней границей на уровне СIII-CIV.
В результате высокого расположения гортани значительно уменьшено расстояние от полости рта до голосовой щели, что облегчает аспирацию инородных тел (при неполноценности жевательного аппарата и несостоятельности защитного механизма) и распространение воспалительного процесса из полости рта и глотки на гортань.
К 7 годам верхняя граница гортани соответствует уровню CIV, нижняя на 2 позвонка ниже, чем у новорожденных. У взрослого человека расположение гортани соответствует СV-СVI, у стариков она может опуститься до CVII.
У взрослых мужчин верхняя часть щитовидного хряща заметно выступает на передней поверхности шеи, образуя выступ гортани (prominentia laryngea), кадык, или “адамово яблоко”. У мальчиков кадыка нет, так как пластинки щитовидного хряща сходятся под прямым, иногда тупым углом в отличие от острого угла у взрослых мужчин. В связи с этим значительно уменьшен сагиттальный размер гортани и, следовательно, укорочена голосовая щель. У мальчиков щитовидный хрящ несколько крупнее, чем у девочек.
Голосовые складки у детей непропорционально короткие. Длина у грудных детей составляет 4-6 мм, у детей в возрасте 10 лет – 8-10 мм, у взрослых – 18-17 мм и более.
Укорочение голосовых складок наряду с узостью просвета гортани приводит к тому, что даже при небольших воспалительных или опухолевых изменениях в гортани у детей возникают стенотические нарушения, значительно утяжеляющие их состояние. При аналогичных изменениях голосовой щели у взрослых состояние не нарушается и больные сохраняют трудоспособность.
Голосовые складки, соединяясь впереди, образуют в передней спайке сухожилие, которое идет снизу вверх и переходит затем в основание надгортанника.
У новорожденных и грудных детей голосовые складки анатомически и физиологически незрелые, поэтому более подвержены воспалительному и травматическому поражению. Заболевания голосовых складок у них заметно отличаются от таковых у старших детей и взрослых.
Выше голосовой щели обе половины гортани соединяются посредством надгортанно-преднадгортанникового комплекса, который развивается из отдельного эмбрионального зачатка.
В подголосовом отделе гортань впереди соединяется с помощью аналогичного перстнещитовидного комплекса. Это подтверждается обнаружением у 33-дневных эмбрионов зачатков этих комплексов в виде массы клеток, расположенных по средней линии.
У детей до 7 лет глубина грушевидных карманов превышает их ширину.
Желудочки гортани особенно развиты у маленьких детей, несмотря на небольшие размеры гортани. Содержат активно функционирующую лимфоидную ткань (миндалина Френкеля) и множество серозно-мукозных слизистых желез, увлажняющих голосовые складки.
С большими размерами желудочков гортани связывают пронзительный крик новорожденных и грудных детей. Важной особенностью детской гортани является мягкость хрящевого скелета.
Надгортанник у детей раннего возраста имеет узкую желобоватую форму, затрудняя ларингоскопическое исследование, а в ряде случаев создавая условия для затруднения дыхания (присасывающее действие инспираторной струи воздуха при форсированном вдохе).
По мере роста ребенка он становится более широким и высоким. Форма надгортанника препятствует полному прикрытию входа в гортань при глотании, создавая возможность аспирации инородных тел.
Подголосовая полость. Между слизистой оболочкой его верхнего отдела вплоть до края голосовой складки и эластического слоя имеется треугольное пространство, заполненное ретикулярной лимфоидной тканью. Значительный слой рыхлой, богато васкуляризированной соединительной ткани, окруженной плотным кольцом перстневидного хряща, у детей младшего возраста обусловливает частое развитие подскладочных стенозов воспалительного или травматического генеза.
Чем меньше возраст ребенка, тем больше относительная площадь, занимаемая рыхлой клетчаткой в подголосовом отделе, которая содержит много тучных клеток – функционально активных элементов, играющих важную роль в обменных процессах соединительной ткани, особенно в сосудисто-тканевой проницаемости. Они чрезвычайно чувствительны и легко реагируют образованием отека на воздействие различных факторов (травма, охлаждение).
Возникающие при этом изменения проявляются уже через несколько минут повышением сосудисто-тканевой проницаемости, являющейся важным фактором воспалительного отека подголосовой области гортани.
Рыхлая ткань подголосового отдела гортани разрушается (резорбируется) обычно к 3-4 годам, реже к 5 годам.
У детей раннего возраста хорошо развитый подслизистый слой (рыхлая клетчатка) имеется также в области язычной поверхности надгортанника, гортанных желудочков, в межчерпаловидном пространстве и в черпалонадгортанных складках.
Для гортани детей всех возрастов характерны обилие лимфатических щелей и сосудов, множество тонкостенных кровеносных сосудов, слизистых желез и обширные скопления лимфоидной ткани, в то время как в гортани взрослого человека эта ткань имеется в незначительном количестве.
Железы слизистой оболочки гортани к моменту рождения ребенка вполне сформированы; железы альвеолярно-трубчатые по строению и слизисто-серозные по секреции. В возрасте 2-4 лет они становятся более компактными, появляются дополнительные железистые дольки. В возрасте 10-12 лет увеличение размеров и усложнение структур главных отделов гортани приводят к образованию многодольчатых желез.
При раздражении, в условиях кислородного голодания в слизистой оболочке и железах гортани наблюдаются альтернативные процессы, проявляющиеся увеличением образования бокаловидных клеток, гипертрофией и гиперплазией желез с участками некроза. Нарушение цикличности секреторного процесса усугубляется обтурацией просвета гортани с нарушением дренажной функции.
Большое значение в патологии гортани у детей раннего возраста имеют нестойкость гортанных и трахеальных рефлексов и несовершенство защитной функции гортани в связи с недоразвитием ее рефлексогенных зон. Недостаточность дифференцированности нервного аппарата детской гортани проявляется в полном слиянии 1-й и 2-й рефлексогенных зон гортани на всем протяжении, а также в неоформленности 3-й рефлексогенной зоны, рецепторы которой у ребенка одинаково обильно разветвляются во всей слизистой оболочке подголосового пространства.
В связи с этим облегчается бессимптомная аспирация инородных тел детьми раннего возраста.
Вместе с ростом гортани происходят изменения топографии и распределения рецепторного аппарата, который в гортани 7-летнего ребенка в количественном и качественном отношении сходен с таковым в гортани взрослого.
Лабильность нервной системы у детей раннего возраста, легко реагирующей на всякий раздражитель, проявляется склонностью гортани к судорогам и спазмам. Несмотря на малые размеры, объем движений гортани у детей больше, чем у взрослых, у которых гортань более фиксирована.
В период полового созревания происходят значительные изменения анатомии гортани и речевой функции. Щитовидный хрящ быстро увеличивается и опускается. Гортань сравнительно быстро увеличивается почти вдвое, находится в состоянии физиологической гиперемии. Голосовые складки удлиняются, становятся толще. Кадык у юношей начинает выдаваться вперед.
Происходит мутация голоса – изменение его тембра, силы и высоты. При осмотре голосовые складки представляются интенсивно розовыми; голос “ломается”, наступает временная охриплость с периодическими резкими переходами с высокого тона на низкий, голос часто “срывается”. Продолжительность мутации колеблется от нескольких месяцев до 2-3 лет и может затянуться даже до 5 лет.
У девочек рост гортани происходит медленнее; при первой менструации иногда наблюдаются беспричинная охриплость и кашель. Во время мутации голоса следует как можно меньше утомлять гортань: не петь, не кричать, не читать вслух громко и долго.
Детские голоса разделяются на дискантовые и альтовые. После мутации голос у мужчин понижается примерно на одну октаву и превращается в баритон или бас. У девочек эти изменения гортани происходят медленнее, а голос понижается в меньших объемах, чем у мальчиков, всего на 2-3 ноты.
Окостенение гортанных хрящей обычно начинается в возрасте 16-18 лет, но возможно и в детском возрасте, например, у глухонемых детей в связи с интенсивным обучением речи. Многослойный плоский эпителий на голосовых складках и в межчерпаловидном пространстве у детей не имеет признаков ороговения.
Указанные возрастные особенности гортани обусловливают ее чрезвычайную морфологическую хрупкость, низкую устойчивость к действию любых вредных факторов, очень узкий диапазон функциональных возможностей.
Трахея является непосредственным продолжением гортани и, как правило, всегда вовлекается в воспалительный процесс при поражении гортани. У взрослых трахея начинается на уровне межпозвонкового хряща между СVI и CVII, a у новорожденных и детей раннего возраста – на 2 позвонка выше. Бифуркация трахеи у маленьких детей расположена выше.
Длина трахеи увеличивается постепенно, у новорожденного составляет в среднем 3 см, у ребенка в возрасте 3 мес – 3,6 см, в возрасте 1 года – 4,7 см. Далее длина трахеи изменяется следующим образом: в 3 года – 5,4 см, в 6 лет – 6,3 см, в 9 лет – 7 см, 15 лет – 8,4 см (длина трахеи взрослых составляет 10-15 см).
Ширина трахеи подвержена значительным вариациям. У новорожденного она составляет в среднем 0,5-0,8 см, у ребенка 1-3 лет – 1,1 см, от 9 до 12 лет – 1,5 см, от 15 до 20 лет – примерно 1,7-2,1 см (у взрослых 1,5-2,2 см).
Трахея растет относительно быстрее в первые 6 мес и медленнее в последующие годы, рост снова ускоряется в период с 14 до 16 лет. В течение 1-го года жизни трахея удлиняется на 1,6 см. В последующие годы такого интенсивного роста не наблюдается.
Форма трахеи также разнообразна. Она может быть веретенообразной, конической, воронкообразной, цилиндрической или в форме песочных часов.
Эти параметры имеют значение при трахеотомии, особенно для правильного подбора трахеотомических трубок по размеру и длине.
У детей немаловажное значение имеет непосредственное предлежание передней стенки трахеи к вилочковой железе, которая достигает максимального развития у 2-летнего ребенка, а затем медленно атрофируется. Резко гиперплазированная вилочковая железа оказывает давление на еще не сформировавшуюся и не окрепшую стенку трахеи с развитием тяжелого врожденного стеноза.
Бронхи (правые и левые) являются продолжением трахеи. Ширина просвета правого главного бронха 5-6 мм у грудных и 7-9 мм у детей 10 лет. Ширина левого – 4-5 мм у грудных и 6-8 мм у детей 10 лет. Правый бронх шире и короче и служит почти прямым продолжением трахеи.
Читайте также:
Рекомендуемые страницы:
©2015-2020 poisk-ru.ru
Все права принадлежать их авторам. Данный сайт не претендует на авторства, а предоставляет бесплатное использование.
Дата создания страницы: 2017-11-23
Нарушение авторских прав и Нарушение персональных данных
Источник