Симптом крепитации гортани в норме

Оглавление темы “Травма гортани”:
Признаки и диагностика травмы гортаниа) Первичный осмотр и диагностика травмы гортани. При первичном осмотре пациента с травмой шеи в первую очередь необходимо обеспечить проходимость дыхательных путей. Сделать это не всегда просто, и в некоторых случаях приходится выполнять экстренную трахеотомию или коникотомию. Нельзя изменять положение шеи. До того, как будет исключена травма шейного отдела позвоночника, шею пациента разгибать нельзя ни при проведении оротрахеальной интубации, ни при выполнении трахеотомии. После восстановления дыхательной функции нужно обеспечить доступ к двум крупным венам. При необходимости коррекции функции кровообращения начинается внутривенное введение изотонических жидкостей. После этого пациента можно раздеть и осмотреть на предмет других повреждений. Если состояние пациента все еще нестабильно, показано проведение экстренного оперативного вмешательства. При относительной стабильности после проведения указанных процедур можно перейти к диагностическим мероприятиям. Во всех случаях требуется выполнить рентгенограммы шейного отдела позвоночника и грудной клетки. Затем, после детальной оценки всех имеющихся повреждений специалисты определяют порядок действий.
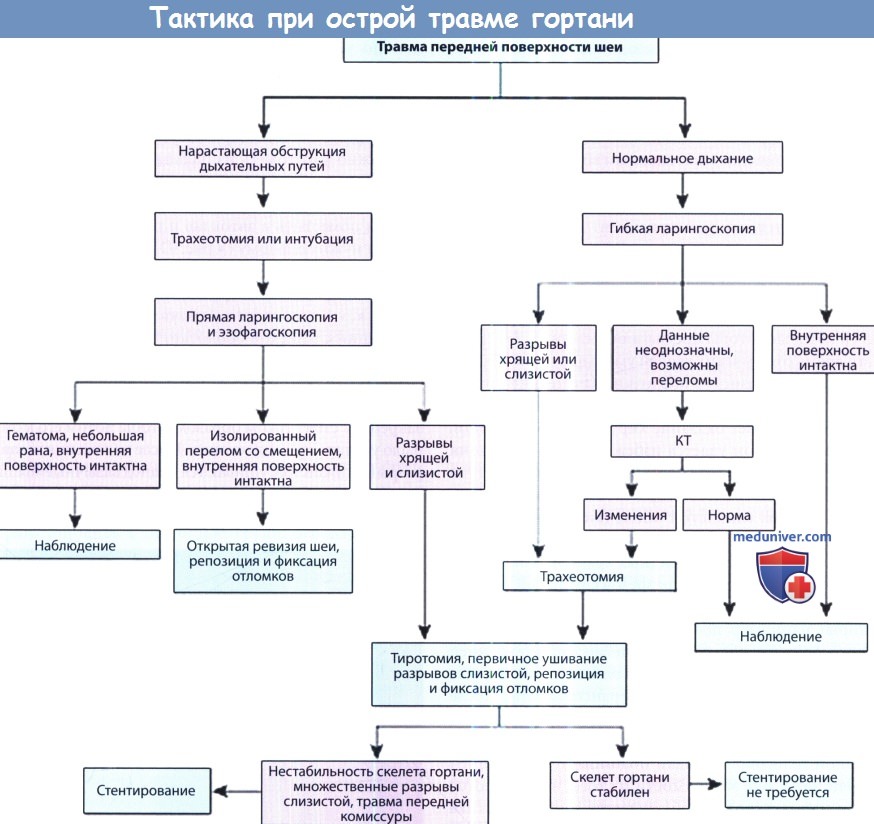
б) Вторичный осмотр и диагностика травмы гортани. Внешняя травма гортани может быть представлена в диапазоне от открытого перелома до небольших нарушений функции гортани. 1. Анамнез. Понимание механизма травмы очень важно для того, чтобы принять решение о проведении неотложного лечения и предположить характер и тяжесть имеющихся травм. Состояние пациента, которого доставили в приемное отделение после ДТП с ударом шеей о рулевое колесо, на первый взгляд может казаться стабильным. В течение нескольких часов картина нормальных дыхательных путей (в т.ч. ларингоскопическая) может смениться на резко противоположную: нарастает отек дыхательных путей, формируется гематома. В подобных случаях, если в анамнезе имеются сведения о крайне сильном ударе в шею, врач всегда должен ожидать самого неблагоприятного развития событий. Напротив, при травмах меньшей силы (например, кулаком в шею) возможно появление перелома щитовидного хряща со смещением отломков. При проникающих ранениях нужно уточнить вид оружия и боеприпасов, расстояние выстрела и локализацию раневых отверстий. Исходя из имеющегося опыта, до получения подтверждения обратного рекомендуем считать, что у всех пациентов с травмой передней поверхности шеи имеется также и травма дыхательных путей. 2. Осмотр. По нашему опыту, о тяжести тупой травмы можно судить только по выраженности дыхательной недостаточности. Иногда при осмотре шеи определяется открытый перелом хрящей гортани, либо гортанно-кожная фистула. Но чаще всего при тупой травме шеи внешний осмотр неинформативен. Проводится пальпация гортани, оценивается крепитация. Болезненность при пальпации хотя и не является специфическим симптомом, часто свидетельствует о тяжелой травме. На коже шеи иногда можно увидеть синяки или ссадины (после тупой травмы), либо странгуляционную борозду (после попыток удушения, повешения). При проникающих ранениях нужно осмотреть входное и выходное отверстие, попытаться предсказать ход раневого канала. Открытые раны не следует зондировать, либо манипулировать в них инструментом, потому что это может привести к смещению имеющейся гематомы и возобновлению кровотечения. Далее пальпируется шейный отдел позвоночника, оценивается наличие неровностей костных контуров, смещения костей, болезненности. Кровохарканье может свидетельствовать о травме верхних отделов дыхательного или пищеварительного трактов, но зачастую его сложно дифференцировать от кровотечения при сопутствующей травме лица. При наружных травмах гортани часто изменяется голос, после тяжелой травмы он может отсутствовать. Чаще всего дисфония является следствием анатомических изменений в гортани, либо следствием повреждения надскладочного отдела гортани и верхних отделов дыхательных путей. Гематома на голосовой складке приводит к увеличению ее массы и снижению частоты колебания. Слабый, хриплый голос может быть следствием травмы возвратного гортанного нерва с развитием пареза голосовой складки, а также механического подвывиха перстнечерпаловидного сустава. Наконец, любая травма гортани, которая сопровождается изменением хода воздушных потоков по дыхательным путям, может сопровождаться изменениями голоса. Одним из наиболее тяжелых нарушений функции гортани является нарушение нормального прохождения воздуха по дыхательным путям. При отрыве перстневидного хряща от трахеи, когда дыхательные пути оказываются частично пересеченными, их целостность поддерживается лишь благодаря сохранению тонкой слизистой оболочки между перстневидным хрящом и трахеей. При огнестрельных ранениях раневой канал может служить в качестве гортанно-кожной фистулы, позволяющей дышать даже при обструкции на уровне голосовой щели или выше. В подобных случаях прохождение воздуха через рану будет очевидным, и до тех пор, пока хирург не будет готов обеспечить адекватную проходимость дыхательных путей, эту рану нельзя закрывать, сдавливать или проводить с ней какие-либо манипуляции. Стридор может стать следствием двустороннего пареза голосовых складок, их разрыва, либо сочетанием одностороннего пареза с отеком или гематомой любого из трех отделов гортани. Выраженный отек может сам по себе приводить к стенозу дыхательных путей, даже при сохраненной подвижности голосовых складок. Как уже обсуждалось выше, у некоторых пациентов отек и гематома могут развиваться в течение нескольких часов, в данных случаях есть время оценить, в каком из отделов дыхательных путей имеются нарушения. Если же обструкция нарастает стремительно, уточнить характер стридора (инспираторный, экспираторный, смешанный) становится невозможным. Третьим, наиболее скрытым нарушением функции гортани, является развитие аспирации, которая чаще всего вызвана неподвижностью одной или двух голосовых складок. И хотя ее практически невозможно диагностировать в первое время после травмы, впоследствии она может проявиться пневмонией. После первичного осмотра и обеспечения проходимости дыхательных путей нужно постараться осмотреть внутренние структуры гортани. Начиная с 1980-х, появление гибких фиброларингоскопов сделало возможным осмотр травмированной гортани вне условий операционной. После аккуратного введения эндоскопа в одну из половин носа, ротоглотка и гортаноглотка осматриваются на предмет повреждений. Осматривается гортань, определяется наличие гематом или разрывов слизистой, оценивается их размер и локализация. Оценивается объем движений черпаловидных хрящей при фонации и дыхании. Частичное нарушение подвижности свидетельствует о структурной деформации или смещении хрящей, в то время как полная неподвижность больше характерна для травмы возвратного гортанного нерва. Если голосовые складки не смыкаются из-за того, что более не находятся в одной горизонтальной плоскости, это может свидетельствовать либо о травме скелета гортани, либо о повреждении верхнего гортанного нерва. При небольших травмах, когда можно провести видеостробоскопию, данный метод исследования позволяет оценить, как повреждение мышц или слизистой влияет на подвижность голосовых складок. Наконец, оценивается целостность хрящей и мембран гортани.
3. Лучевая диагностика травмы гортани. На простых рентгенограммах можно увидеть тяжелые переломы, но информативность обычной рентгенографии ограничивается двухмерностью изображения. Магнитно-резонансная томография (МРТ) позволяет более точно оценить мягкотканные структуры гортани, но с ее помощью нельзя оценить более плотные участки. Напротив, компьютерная томография (КТ) позволяет неинвазивно исследовать и скелет гортани, и ее мягкие ткани. Мы рекомендуем выполнять ее в случае подозрения на травму гортани на основании анамнеза без клинических проявлений во время физикального исследования. У таких пациентов может присутствовать лишь один симптом или признак травмы гортани (например, охриплость), а данные физического осмотра противоречивы. В таких случаях КТ позволяет исключить травму гортани, при этом избежав проведения прямой ларингоскопии с сопутствующим ей наркозом. Также КТ полезна для диагностики небольших переломов щитовидного хряща с минимальным смещением вдоль средней линии или по латеральной поверхности; часто при первичном осмотре у таких пациентов отсутствуют выраженные симптомы. При отсутствии лечения такие латеральные смещения могут привести к дисфонии, поскольку голосовые складки не смогут смыкаться полностью, и клапанная функция гортани будет нарушена. У небольшого числа пациентов с выраженным отеком или гематомой без разрывов слизистых оболочек оценить состояние скелета гортани при помощи прямой ларингоскопии бывает невозможно. В таких случаях для обнаружения переломов хрящей используется КТ. Если на КТ переломов не обнаруживается, то для обеспечения проходимости дыхательных путей просто выполняется трахеотомия, а открытой ревизии скелета гортани удается избежать. Тактика лечения при травме гортани зависит от механизма и тяжести травмы, которые необходимо оценить во время первичного осмотра. В первую очередь следует думать об обеспечении проходимости дыхательных путей. Долгосрочной целью является восстановление нормальной функции гортани. Поэтому при первичном осмотре всегда следует ответить на несколько вопросов. Во-первых, угрожает ли что-либо проходимости дыхательных путей? Учитывая то, что при травмах передней поверхности шеи достаточно часто встречаются повреждения скелета гортани, ответ должен быть тщательно обдуман. Во-вторых, какие методы исследования оптимальны для оценки тяжести травмы? К ним относятся гибкая ларингоскопия, КТ и прямая ларингоскопия. В-третьих, после того, как были получены ответы на два предыдущих вопроса, следует оценить вероятность самостоятельного заживления и сравнить с возможным исходом хирургического вмешательства при безусловном или явно тяжелом прогнозе исхода с необходимостью хирургического лечения. Ответы на последние два вопроса требуют от врача знания анатомии и биомеханики гортани, а также клинического опыта, что достаточно сложно, учитывая редкость таких травм. – Также рекомендуем “Методы лечения травмы гортани без операции и с операцией” Оглавление темы “Заболевания гортани”:
|
Источник
Рак гортани (cancer laryngis)
Опухоли гортани составляют 4,8% злокачественных новообразований всех локализаций. Встречаются они преимущественно у мужчин среднего и особенно пожилого возраста, но бывают и у молодых лиц.
Этиология окончательно не установлена. Однако отрицательная роль раздражающих факторов внешней среды (механических, химических и ряда других) несомненна. Способствующими факторами являются курение и неумеренное потребление алкоголя. Хронические воспалительные процессы в гортани (неспецифические и в известной мере специфические) также содействуют развитию рака.
Патологическая анатомия
Рак гортани в 98% случаев плоскоклеточный, чаще ороговевающий. Реже встречаются бородавчатый плоскоклеточный рак, рак с низкой злокачественностью, без метастазов. Последний состоит из островков и солидных или папилломатозных тяжей высокодифференцированных эпителиальных плоских клеток. Митозы редки.
Патологические критерии злокачественности отсутствуют. Рост скорее отдавливающий, чем инфильтративный, со значительной воспалительной реакцией в окружающей ткани. Макроскопически экзофитное беловатое образование, папилломатозного вида новообразование, преимущественно на голосовых складках. Подвижность голосовой складки не нарушена.
Часто ошибочно диагностируется как доброкачественное образование, что подтверждается биопсией (кусочек обычно содержит поверхностную часть поражения). Позднее наблюдается рецидив с ускорением роста опухоли и ограничением подвижности голосовой складки, при повторной глубокой биопсии выявляются атипичные митозы в глубоких слоях эпителия.
Лимфоэпителиальный рак (лимфоэпителиома)
Мозаика из низкодифференцированных (опухолевых) эпителиальных клеток и лимфоцитов (не опухолевых). Несмотря на радиочувствительность результаты лучевой терапии плохие.
Недифференцированный (анапластический) рак — высокозлокачественная опухоль с ранним метастазированием.
Аденокарцинома состоит из атипичных цилиндрических эпителиальных клеток, образующих железистую структуру. Исходит из желез секретирующих слизь. Радиорезистентна. Прогноз хуже, чем при обычном плоскоклеточном раке.
Аденокистозный рак (цилиндрома) исходит из серомукозных желез. Преимущественно метастазирует в легкие. Лечение комбинированное.
Кроме того, исключительно редко встречаются веретенообразный рак (псевдосаркома), бранхиогенный рак, карциноид, гигантоклеточный рак (анапластическая гигантоклеточная аденокарцинома), мукоэпидермоидный рак, карциносаркома и не которые другие виды рака.
Классификация и стадии
В зависимости от локализации рак гортани подразделяется на рак преддверия (надгортанника, преддверных складок, гортанных желудочков, черпаловидных хрящей и черпалонадгортанных складок), рак среднего отдела (голосовых складок) и подскладочного отдела гортани. Это деление обусловлено не столько формальным анатомотопографическим признаком, сколько присущими каждой из указанных локализаций анатомоклиническими особенностями.
В преддверии гортани рак (вестибулярный) встречается чаще, чем в других отделах. Преддверие богато лимфатическими сосудами, связанными с соседними образованиями — корень языка, гортаноглотка (грушевидные синусы, позадичерпаловидное и позадиперстневидное пространства) — и регионарными лимфатическими узлами шеи (по ходу внутренней яремной вены, в области деления сонной артерии), поэтому рак этой области нередко распространяется на соседние органы и дает метастазы в лимфатические узлы шеи значительно чаще и раньше, чем рак других отделов гортани.
Кроме того, этот отдел богат рыхлой клетчаткой, способствующей быстрому распространению опухоли и тесно связывающей преддверие с преднадгортанниковым пространством. Последнее, выполненное рыхлой клетчаткой и жировой тканью, ограничено сзади фиксированной частью надгортанника, спереди подъязычнощитовидной мембраной, сверху подъязычнонадгортанниковой мембраной, латерально граничит с грушевидными синусами и сообщается по сторонам ножки (стебля) надгортанника с клетчаткой переднего отдела голосовых складок.
Рак передних отделов преддверия часто распространяется в преднадгортанниковое пространство и вследствие анатомически скрытого его положения очень долго остается нераспознанным. Поэтому там, где показано удаление гортани по поводу рака преддверия, оно всегда должно производиться одним блоком с преднадгортанниковым пространством, что достигается резекцией подъязычной кости.
Рак голосовых складок в связи со скудностью в них лимфатических сосудов и рыхлой клетчатки развивается медленно и метастазы в лимфатические узлы шеи дает поздно. Рак подкладочного отдела гортани встречается реже рака среднего отдела.
Он отличается склонностью к длительному подслизистому (эндофитному) росту, что в связи с плохой обозримостью стенок этого отдела при ларингоскопии является причиной позднего распознавания поражения.
Особенностью подслизистого слоя подскладочного отдела гортани является также наличие более плотной соединительной ткани, коллагеновых волокон, эластической мембраны, что в сочетании с преобладанием здесь инфильтрирующего роста опухоли повышает сопротивляемость рака подскладочного отдела к лучевой терапии. Небольшие размеры подскладочного отдела и конусообразное строение его с вершиной, обращенной в сторону голосовых складок, способствуют частому развитию стеноза при раке.
Метастазирование в шейные лимфатические узлы (преимущественно в паратрахеальную группу лимфатических узлов) при раке этой локализации наблюдается часто.
В зависимости от развития ракового процесса в гортани различают четыре стадии его развития.
Стадия I: опухоль или язва, ограниченная слизистой оболочкой или подслизистым слоем, не занимающая целиком какой-либо отдел гортани, при сохранившейся подвижности голосовых складок и черпаловидных хрящей. Метастазы не определяются.
Стадия II: опухоль или язва, также ограниченная слизистой оболочкой или подслизистым слоем, занимает целиком какой-либо отдел гортани, но не выходит за его пределы. Подвижность гортани также сохранена и метастазы в регионарные лимфатические узлы не определяются.
Стадия III:
- опухоль переходит на другие отделы гортани или остается в одном, но вызывает неподвижность соответствующей половины гортани;
опухоль распространяется на соседние органы и регионарные лимфатические узлы, причем конгломераты лимфатических узлов не спаяны с сосудами, нервами и позвоночником.
Стадия IV:
- обширная опухоль, занимающая большую часть гортани, с инфильтрацией подлежащих тканей;
- опухоль, прорастающая в соседние органы;
- неподвижные метастазы в лимфатических узлах шеи;
- опухоль любого размера при наличии отдаленных метастазов (отечественная классификация, сборник инструкций Министерства здравоохранения СССР, 1980).
В международной классификации рака гортани (утвержденной на VII Международном онкологическом конгрессе в Лондоне) принято обозначение TNM (Т — Tumor — опухоль, N — Nodus — регионарный лимфатический узел, М — Metastasis — отдаленный метастаз).
Первичная опухоль Т в зависимости от распространения в гортани в пределах одной анатомической части или зоны обозначается как T1, T2, ТЗ, а при распространении за пределы гортани — Т4. Регионарные лимфатические узлы: N0 — узлы не прощупываются, N1 — односторонние смещаемые узлы, N2 — односторонние фиксированные узлы, N3 — двусторонние фиксированные узлы.
Симптомы
Рак преддверия — при локализации в области входа в гортань (надгортанник, черпало-надгортанные складки). Ранние симптомы: щекотание, ощущение инородного тела, покашливание, неловкость при глотании, в дальнейшем боль при глотании, иногда отдающая в ухо. При распространении на глотку дисфагия и боль нарастают.
При поражении надгортанника симптомы мало выражены; они появляются главным образом при распространении опухоли на преддверные складки, когда могут возникать болевые ощущения, вначале нерезкая, но постепенно усиливающаяся хрипота и покашливание. Эти симптомы резче выражены при поражении гортанных желудочков.
Рак голосовых складок
Первым симптомом является дисфония. Охриплость прогрессирующего характера, нередко в сочетании с кашлем. При распространении на черпаловидную область — покалывание, иногда боль, иррадиирующая в ухо, в более поздней стадии. При ларингоскопии опухоль, вначале чаще всего ограничивающаяся передними 2/3 голосовых складок, затем распространяющаяся и на заднюю их треть. Во II стадии — неподвижность складки.
Рак подскладочного отдела
Довольно длительное бессимптомное течение. Первый симптом — охриплость (возникает при прорастании опухоли в голосовую складку). В более поздней стадии присоединяется затруднение дыхания. Ларингоскопически опухоль обычно определяется лишь тогда, когда она подходит к голосовой складке. Чаще всего к моменту установления диагноза опухоль оказывается очень распространенной.
В позднем периоде развития рака гортани отмечаются дисфония и боль при глотании, иногда резкая, отдающая в уши, попадание пищи в дыхательные пути с рефлекторным мучительным кашлем, прогрессирующее расстройство дыхания вследствие нарастающего стеноза, обильная саливация. Ларингоскопически обычно наблюдаются изъязвления и некроз опухоли, прорастание ее в окружающие органы и ткани.
Описан ряд симптомов указанного прорастания:
- Изамбера симптом — увеличение объема хрящевого скелета гортани в поздней стадии рака гортани. Утолщение главным образом щитовидного хряща со сглаживанием его контуров вследствие прорастания хряща опухолью и распиранием его пластинок. При этом часто ограничиваются пассивные и активные движения гортани.
- Дюкена симптом — ригидность щитоподъязычной мембраны вследствие прорастания опухоли в клетчатку преднадгортанникового пространства.
- Мура симптом — симптом гортанной крепитации. При передвижении гортани в горизонтальном направлении получается ощущение хруста, или крепитации. Это является следствием трения выступов заднего края щитовидного хряща о переднюю поверхность шейных позвонков.
При раке гортани с локализацией в задней перстневидной области или циркулярно растущем раке гортанной части глотки, а также при прорастании рака гортани в глотку и особенно при инфильтрации превертебральной клетчатки (поздние стадии) крепитация исчезает.
Кровотечения из опухоли, перихондрит вследствие вторичной инфекции, иногда с образованием свищей, могут сочетаться с септическим состоянием, инспирационной пневмонией и метастазами в лимфатические узлы шеи.
Диагноз ставят на основании ларингоскопии, иногда ларингостробоскопии (раннее распознавание ограничения подвижности голосовой складки), рентгенологическое исследование, особенно ценного (томография) в распознавании поражения подсвязочного отдела и гортанных желудочков. Решающее значение имеет биопсия. В настоящее время широко применяется цитологическое исследование.
Лечение
Только хирургическое лечение допустимо лишь при I стадии поражения голосовой складки (ларингофиссура с резекцией складки). В остальных случаях проводится лучевая терапия или комбинированное лечение.
Лучевая терапия (глубокая рентгенотерапия, рентгенотерапия с применением свинцовой решетки, ротационная рентгенотерапия, телегамма терапия) успешно применяется в I и II стадии рака гортани; иногда лучевая терапия дает эффект даже в III стадии. При распространенных формах поражения (III стадия) чаще все же применяют комбинированное лечение. Существуют три основных варианта последнего. При первом вначале проводят лучевую терапию. Если после первого курса рентгенотерапии опухоль полностью не исчезает или вскоре наступает рецидив на прежнем месте, то обычно последующие курсы рентгенотерапии не дают эффекта. В таких случаях через 4 — 6 нед производят операцию.
Сторонники второго варианта проводят сначала хирургическое лечение с последующей лучевой терапией. Наконец, при третьем варианте первую половину дозы лучевой энергии дают до операции, вторую — после нее.
В зависимости от распространения опухоли или полностью удаляют гортань (ларингэктомия), или производят различные виды частичных резекций (удаление одной голосовой складки, надскладочного отдела гортани, переднего или переднебоковых отделов ее).
Частичные резекции преследуют цель сохранения функции гортани. В последние годы получили развитие реконструктивные операции, направленные на сохранение глотания, дыхания и фонации после полного удаления гортани или большей ее части. При этом одномоменто восстанавливается дыхание через естественные пути. Показанием к реконструктивным операциям является преимущественно рак среднего отдела гортани. После удаления гортани мобилизованная трахея подтягивается кверху и фиксируется к оставшейся части гортани или (после полного удаления гортани) к оставшейся верхней части надгортанника, подъязычной кости (если она сохраняется) и к корню языка.
При сохранении перстневидного хряща последний подшивается к корню языка и т. д. Опухоль по возможности удаляется экономно по отношению к интактным частям гортани. При этих операциях используют для реконструкции оставшиеся части гортаноглотки, слизистой оболочки гортани, хрящей, язык, подъязычную кость.
Функциональные результаты реконструктивных операций пока еще не совсем удовлетворительные. Требуется дальнейшее совершенствование методики операций, как и методики послеоперационной реабилитации голоса, речи и дыхания.
В настоящее время для лечения рака гортани применяется лазер.
При наличии метастазов в шейные лимфатические узлы производят операцию типа Крайла (удаление одним конгломератом шейной клетчатки, внутренней яремной вены, всех глубоких шейных лимфатических узлов, часто вместе с грудиноключичнососцевидной мышцей) с последующим облучением.
Как лучевая терапия, так и хирургическое вмешательство сочетаются с лечением антибиотиками (предупреждающими развитие инфекции, особенно лучевых перихондритов), витаминотерапией. При дисфагии во время лучевой терапии применяют ингаляцию аэрозоля новокаина или рекомендуют полоскание 0,5% раствором новокаина или дают внутрь 5% масляный раствор анестезина.
В настоящее время дополнительно к основным видам лечения или в IV стадии заболевания применяют химиотерапию (циклофосфан, метотрексат, тиофосфамид, сарколизин и др.).
Циклофосфан (эндоксан) дают ежедневно в дозе 200 мг. Общая доза на курс лечения 8 — 14 г. Применяют под строгим контролем гематологической картины (те же требования, что и к приведенным ниже препаратам).
Одновременно проводят и гемотрансфузии (1 раз в неделю по 100 — 125 мл).
Метотрексат (в таблетках по 2,5 мг: для парентерального введения в ампулах по 5мг и 50 мг в растворе — последнее для в/в введения). Курс перорального лечения — 5 дней, по 1 — 2 таблетки 4 раза в день (суточная доза 10 — 20 мг). Повторный курс (аналогичный) через 10 дней. Третий курс через 12 — 14 дней.
При парентеральном введении (в/м или в/в) каждый флакон с 5 мг для инъекции разводят в 2 мл стерильной воды, что дает концентрацию 2,5 мг метотрексата в 1 мл. Лечение проводят под строгим контролем крови. Необходимы уход за полостью рта, стимуляция лейкопоэза.
Бензотэф вводят в/в в дозе 24 мг в 20 мл стерильного изотонического раствора натрия хлорида 3 раза в неделю. Курс лечения 15 — 20 введений.
Проспидин в отличие от других цитостатических препаратов не оказывает в лечебных дозах выраженного угнетающего действия на кроветворение. Применяют в виде в/в инъекций (разведение в изотоническом растворе натрия хлорида). Разовая доза 60 мг (1 раз в день или через день), курсовая — 1200 мг.
Тиофосфамид (ТиоТЭФ) назначают в дозе 15 — 20 мг через день с постепенным снижением до 10 мг/сут. На курс лечения 180 — 200 мг. Лечение проводят под строгим гематологическим контролем (заканчивают при снижении числа лейкоцитов до 3*109/л и тромбоцитов до 100*109/л). Одновременно применяют гемотрансфузии и средства, стимулирующие лейкопоэз.
Сарколизин. Разовая доза 30 — 50 мг (для детей 0,5 — 0,7 мг/кг). Препарат вводят 1 раз в неделю; на курс лечения 150 — 250 мг. Можно назначать препарат ежедневно по 10 мг. Лечение проводят под строгим гематологическим контролем (те же требования, что и к тиофосфамиду). Для предупреждения снижения аппетита, тошноты, рвоты применяют аминазин в дозе 25 — 50 мг и димедрол в дозе 50 мг за 1 ч до приема препарата, а также витамин В6(100 — 200 мг). Используют гемотрансфузии, препараты печени и витамины группы В.
В связи с изменениями крови, обычно возникающими под влиянием химиотерапии (лейколимфопения, тромбоцитопения, снижение уровня гемоглобина), последняя проводится под систематическим гематологическим контролем (1 — 2 раза в неделю) и в сочетании с переливаниями крови, лейкоцитной массы.
Об эффективности лечения рака гортани свидетельствуют отдаленные результаты терапии (со сроком 5 лет). При I — II стадии рака гортани лучевая терапия дает излечение в среднем более чем у 70% больных. Приблизительно те же результаты наблюдаются при частичных резекциях гортани.
Комбинированное лечение в III стадии рака преддверия дает 56 — 67% излечения, рака голосовых складок — 63 — 71%, рака подскладочного отдела — 43 — 63% (средние цифры крупных отечественных и зарубежных онкологических учреждений).
При рецидиве — ларингоэктомия, химиотерапия. Лучевая терапия при рецидиве противопоказана, так как она угнетает иммунную клеточную реакцию вокруг опухоли и иногда вызывает анаплазию или саркоматозное превращение с быстрой диссеминацией. Однако некоторые авторы считают, что облучение дает лучшие результаты, чем ларингэктомия.
Прогноз зависит от локализации опухоли, стадии ее распространения на соседние органы и наличия метастазов. В молодом возрасте прогноз хуже.
Саркома гортани
Саркома гортани встречается исключительно редко. По внешнему виду она напоминает фиброму гортани, иногда ангиому. Чаще саркома встречается у детей и сопровождается быстро наступающим затруднением дыхания вследствие бурного роста.
Прогноз чаще неблагоприятный. При любом методе лечения часто наблюдаются рецидивы. Лечение как и при раке гортани. В отличие от ретикулосаркомы и ангиосаркомы нейросаркома резистентна к лучевой терапии.
Столь же редко, как и саркома, встречаются исключительно злокачественная меланома и плазмоцитома.
«Справочник по оториноларингологии», А.Г. Лихачев
Источник