Рвота у ребенка при грыжи

Симптомы диафрагмальной грыжи у детей. Рвота и геморрагический синдром при диафрагмальной грыже
Характерные симптомы: упорная рвота и срыгивание, геморрагический синдром, боли в груди и приступы цианоза, отставание ребенка в развитии, иногда деформация грудной клетки. Эти признаки не всегда ясно выражены, но в своем сочетании достаточно характерны (С. Я. Долецкий).
Срыгивание и рвота связаны с приемом пищи и наблюдаются чаще на первой неделе после рождения (по наблюдениям D. Waterston, в 80% случаев) , у других детей начинаются в течение первого месяца жизни. У некоторых детей грыжи пищеводного отверстия не вызывают функциональных нарушений. Грыжу обнаруживают случайно при рентгенологическом исследовании, особенно в положении Тренделенбурга.
Рвота не поддается консервативному лечению, что заставляет заподозрить ее органический характер. Дифференцировать ее от функциональной рвоты помогает рентгенологическое исследование.
Характерные симптомы появляются от регургитации кислого содержимого желудка в пищевод или от попадания прилегающей части желудка в пищеводное отверстие и ее ущемлении. Иногда наблюдают так называемый геморрагический синдром: кровавую рвоту, кровь в кале и анемию, как при истинных диафрагмальных грыжах.
Рефлюкс содержимого желудка вызывает раздражение пищевода, его изъязвление вследствие действия пепсина и соляной кислоты (Duhamel). Кроме того, «поршневая функция» диафрагмы травмирует застойную полнокровную слизистую оболочку желудка.
С. Я. Долецкий возникновение кровотечения и анемии объясняет комбинацией ряда факторов: сочетанием травмы нервных стволов, химическими и механическими влияниями, рефлекторным местным ангиоспазмом, что ведет к развитию дистрофических процессов в слизистой оболочке и в стенке пищевода и желудка.
Waterstone рвоту «шоколадной, окраски» у таких детей объясняет также примесью проглоченной при сосании крови матери (при трещинах сосков).
Боли в груди, отмечаемые детьми, и приступы цианоза объясняются наступившим эзофагитом и частичным ущемлением грыжи.
Истинное ущемление грыжи пищеводного отверстия встречается крайне редко. В результате потери крови и от недостаточного питания у ребенка развивается анемия.
В числе осложнений — изъязвление и фиброзное разрастание стенки пищевода, с последующим его сужением. К рвоте тогда присоединяются нарушения проглатывания. Изредка отмечена аспирационная пневмония.
В результате упорной рвоты, анемии, рецидивирующей пневмонии дети отстают в физическом развитии. Диагноз грыжи пищеводного отверстия уточняется рентгенологическим исследованием).
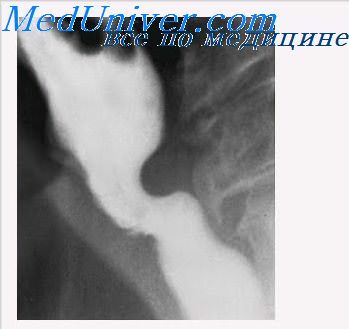
При обзорном исследовании грудной клетки в вертикальном положении выявляется необычное расположение газового пузыря желудка: он отсутствует в брюшной полости или уменьшен за счет отдела, смещенного над диафрагмой; последний расположен справа, слева или с обеих сторон в зависимости от вида грыжи, при глубоком вдохе несколько увеличивается, а при повороте уходит в заднее средостение.
Контрастную взвесь дают через рот или вводят с помощью катетера. Определяют форму, длину, диаметр и расположение кардии. Характерным считается только постоянный рефлюкс, поскольку в первые месяцы жизни он иногда встречается в норме при плаче у детей с наполненным пищей и газом желудком. Полностью доказательно появление выпячивания (кармана) .желудка над диафрагмальным отверстием.
Эзофагоскопия мало пригодна для подтверждения диагноза, но помогает выявить эзофагит, изъязвление или сужение пищевода.
– Также рекомендуем “Короткий пищевод и параэзофагеальная грыжа у детей. Релаксация диафрагмы у детей”
Оглавление темы “Болезни пищевода и органов грудной клетки у детей”:
1. Признаки бронхоэктатической болезни. Диагностика бронхоэктатической болезни у детей
2. Эхинококк легкого у детей. Хирургические заболевания пищевода у детей
3. Атрезия пищевода у детей. Врожденный стеноз пищевода у детей
4. Приобретенное сужение пищевода у детей. Ожоги и инородные тела пищевода
5. Дивертикулы пищевода у детей. Ахалазия и халазия пищевода
6. Диафрагмальная грыжа у детей. Формы диафрагмальных грыж
7. Симптомы диафрагмальной грыжи у детей. Рвота и геморрагический синдром при диафрагмальной грыже
8. Короткий пищевод и параэзофагеальная грыжа у детей. Релаксация диафрагмы у детей
9. Травмы грудной клетки у детей. Формы закрытой травмы грудной клетки у детей
10. Воспаление средостения у детей. Туберкулез лимфатических узлов средостения у детей
Источник
Грыжа у ребенка – лечить или оперировать? Три разновидности грыжи у детей
Грыжа у малышей встречается довольно часто. Внешне она выглядит как выступающий бугорок под кожей, а по сути – это выход внутренних органов из пространства, где они в норме должны находиться.
У маленьких детей принято различать 3 вида грыжи – пупочная, паховая и диафрагмальная. Давайте подробнее ознакомимся с каждым из них:
1. Пупочная грыжа. Пупочная грыжа – самый распространенный у малышей вид грыжи. По статистике ее диагностируют у каждого 5-го доношенного и у 3-го недоношенного малыша. При этом практически у каждого новорожденного ребенка мышцы в области пупочного кольца слабые, но это вовсе не означает, что у них у всех впоследствии может появиться грыжа.
Причиной возникновения пупочной грыжи у грудничков чаще всего является наследственная предрасположенность. Если у одного из родителей в детстве была пупочная грыжа, то вероятность ее возникновения у их ребенка составляет 70%. На развитие грыжи могут повлиять и некоторые заболевания, такие как рахит, гипотрофия и гипотония.
Провоцирующим фактором для возникновения грыжи также может быть громкий и надсадный плач малыша длительное время, и другие ситуации, повышающие внутрибрюшное давление: запор, вздутие живота и сильный кашель. Ведь, как правило, грыжа возникает у маленьких детей со слабыми мышцами передней брюшной стенки, поэтому от этого недуга чаще страдают дети, которых родители оставляют плакать на долгое время или кормят неправильно.
Пупочную грыжу обычно диагностируют в первый месяц жизни крохи, но в некоторых случаях ее обнаруживают только ближе к году. У детей постарше грыжа может появиться в результате поднятия тяжести. Пупочная грыжа легко вправляется нажатием на нее, что означает: петли кишечника временно вернулись на свое “законное место”.
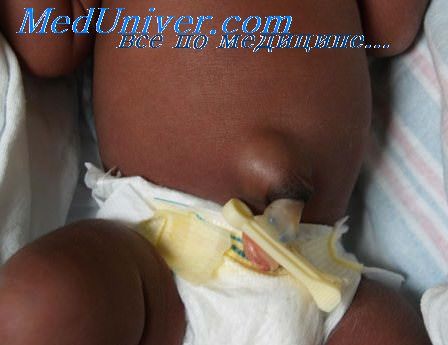
Пупочная грыжа у ребенка
Сама по себе грыжа не причиняет малышу боль, но она может стать причиной повышенного газообразования в животе и появления кишечных колик. Самое опасное при наличии пупочной грыжи – это ее защемление, приводящее к некрозу тканей. К счастью, у детей защемление случается редко.
К пупочным грыжам у малышей отношение хирургов спокойное. Учитывая тот факт, что брюшного пресса у них пока нет, а брюшная стенка у всех детей слабая, они не видят ничего страшного в том, что пупок у крохи находится не в ямке, а представляет собой сильно выпячивающуюся выпуклость. Если пупочная грыжа небольшая – размером до 1,5 см, то в большинстве случаях к 3-5 годам она зарастает сама.
Никаких пластырей и пятикопеечных монет времен СССР накладывать на пупок малыша не нужно. Надевать бандаж маленьким детям тоже противопоказано. Опираясь на бандаж, брюшная стенка не будет развиваться, а будет только “висеть”. Чтобы развивать брюшную мускулатуру малыша, следует каждый день до кормления выкладывать его на 10-15 минут на животик,?делать массаж живота, поглаживаниями по часовой стрелке,?не допустить, чтобы ребенок долго плакал и тужился.
Если же грыжа не заросла самостоятельно и ее размеры больше 1,5 см, или если возникло осложнение в виде ущемления, то без операции не обойтись. Грыжесечение или герниопластика у маленьких детей проводится под общим наркозом и длится около 1,5 часа. Во время операции хирург вправляет внутрь содержимое грыжевого мешка, а сам мешок отсекает и ушивает “ворота”.
2. Паховая грыжа. У маленьких детей паховая грыжа бывает только врожденной, а сама по себе без операции она не проходит. По статистике паховая грыжа составляет 5% от всех грыж у новорожденных. При этом мальчики подвержены этому недугу в 10 раз чаще, чем девочки, а недоношенные дети в 5 раз чаще, чем доношенные.
У мальчиков паховая грыжа выглядит, как увеличение одной половины мошонки. Сначала малыш беспокоится, затем у него появляется небольшая припухлость в паху и когда уже участки кишки опускается в мошонку, происходит увеличение мошонки. Причина возникновения паховой грыжи – пороки развития пахового канала или пахового кольца. Из-за того, что канал не замыкается, происходит выпадение петли кишки. У младенцев брюшное давление повышается от крика, плача и сильной натуги, в результате чего кишка выходит из брюшной полости через растянутое паховое кольцо. Если есть наследственная предрасположенность к паховой грыже, то уберечь малыша от нее не получится даже у самых спокойных и заботливых мам.
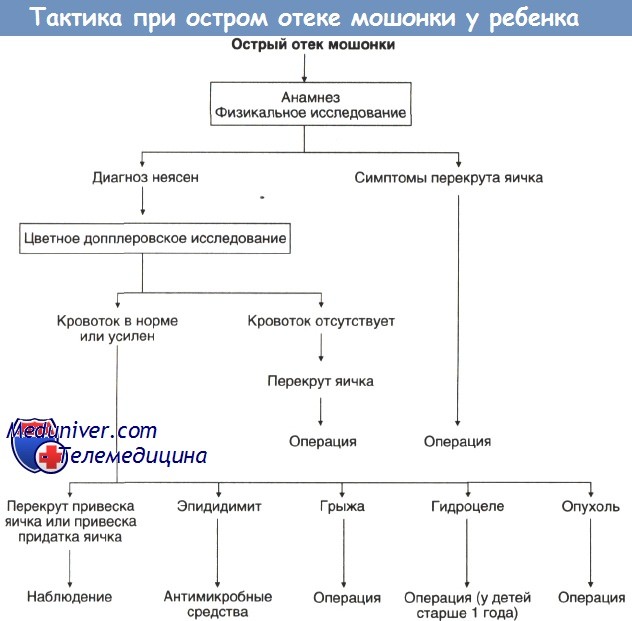
Тактика при увеличении мошонки у ребенка
У девочек паховая грыжа встречается редко, но представляет большую опасность, чем для мальчиков. Связано это с тем, что у девочек выпадает в грыжевый мешок не кишка, а яичник. В сложных ситуациях, яичник из-за нарушения питания и кровоснабжения может прийти в такое состояние, что уже никогда не сможет выполнять свои функции.
Сегодня паховую грыжу оперируют сразу, как поставлен диагноз. Откладывать операцию на потом, пока ребенок подрастет, нельзя. Паховая грыжа может привести к защемлению, при котором малыш испытывает сильную боль, а иногда даже болевой шок. В этом случае надо как можно быстрее вызвать скорую помощь, чтобы избежать осложнений работы репродуктивной системы.
Операция при паховой грыже проводится лапароскопическим способом через небольшое отверстие, поэтому больших шрамов после нее не остается. Перед тем, как направить на операцию, хирург дает направление на обследование, которое включает УЗИ органов брюшной полости, паховых каналов и мошонки у мальчиков. После операции ребенка выписывают домой в тот же день.
3. Диафрагмальная грыжа. Этот вид грыжи диагностируют у одного малыша из 2000 детей, у которых обнаружили грыжу. Причиной возникновения диафрагмальной грыжи также является наследственный фактор. Однако замечено, что при многоводии во время беременности дети с диафрагмальной грыжей рождаются чаще. Диафрагма представляет собой мышцу, с помощью которой мы дышим. Если в ней появилось отверстие, то туда могут попасть внутренние органы брюшной полости. “Вышедшие” в грудную клетку части пищевода, желудка или кишечника создают помехи в работе легких и сердца, вследствие чего возникает сильная одышка.
Обычно врожденную диафрагмальную грыжу у плода выявляют еще тогда, когда малыш развивается в утробе матери. В этом случае плоду могут сделать внутриутробную операцию между 26-й и 28-й неделями беременности. Суть ее заключается в том, что через небольшое отверстие в трахею ребенка устанавливают специальный баллон, который стимулирует развитие легких. После родов баллон извлекают. Если же диафрагмальную грыжу обнаружили только после рождения малыша, ему сразу делают операцию, а потом он некоторое время находится на искусственной вентиляции легких.
Рентгенограмма при левосторонней диафрагмальной грыже у ребенка
Видео урок анатомии грыжи и хода грыжесечения
Другие видео уроки по топочке находятся: Здесь
– Вернуться в оглавление раздела “Хирургия”
Автор: Искандер Милевски
Оглавление темы “Артериальный доступ в трансфузиологии”:
1. Катетеризация вен. Способы введения катетеров
2. Осложнения катетеризации вен. Перфорации и тромбировании вен
3. Периферический венозный доступ. Центральный венозный доступ
4. Интрамедуллярный доступ. Переливания в костный мозг
5. Артериальный доступ. Пункция артерий
6. Осложнения пункции артерий. Секция артерий
7. Катетеризация лучевой артерии. Катетеризация бедренной артерии
Источник

Когда у ребенка внезапно появляется рвота, это всегда вызывает у его родителей тревогу и переживания. Почему может возникать такой симптом, опасен ли он и что следует предпринять родителям, чтобы облегчить состояние ребенка с рвотой?
Что происходит во время рвоты?
Вследствие сокращения диафрагмы, мускулатуры желудка и мышц брюшной стенки содержимое желудка выбрасывается через пищевод и рот, а также может попадать в нос ребенка. Диафрагма у ребенка опускается, верхний отдел желудка расслабляется, а нижний – спазмируется. Именно такой механизм появления рвоты.
Такой рефлекс стимулируется особым «рвотным» центром, который находится в головном мозгу. К возбуждению этого центра приводит:
- Раздражение нервных окончаний в желудке (например, при инфекции, переедании);
- Воздействие химических веществ (например, лекарств в крови);
- Влияние психических факторов (к примеру, реакция на зрелище, переживания);
- Раздражение рецепторов среднего уха (при укачивании).

Когда необходимо обратиться к врачу?
Вызвать врача к ребенку с рвотой следует в каждом случае появления этого симптома, поскольку лучше перестраховаться и дать педиатру осмотреть малыша, если это окажется не опасно, чем упустить возможность начать лечение серьезной болезни с самых первых ее проявлений. Также выделяют ситуации, в которых с вызовом врача медлить нельзя. Вам стоит позвонить в скорую помощь, если у ребенка:
- Рвота фонтаном.
- Появился жидкий стул и поднялась температура.
- Приступы рвоты повторяются много раз.
- Появились сильные боли в животе.
- В выделяемых массах заметны примеси крови либо желчи.
- Появились нарушения сознания.
- Есть симптомы обезвоживания.
Оценка внешнего вида рвотных масс
Внимательный осмотр масс, которые выделил ребенок при рвоте, помогает в выявлении причины ухудшенного состояния малыша.
С желчью
У таких рвотных масс будет желто-зеленоватый оттенок. Они появляются при многократных эпизодах рвоты и часто характерны для пищевых отравлений и гастроэнтеритов.

С кровью
Примеси крови могут быть представлены:
- Прожилками или розовым оттенком выделяемых масс. Свидетельствует о небольшом кровотечении из слизистой оболочки желудка, к примеру, из-за гастрита.
- Большим количеством алой крови. Это характерный признак кровотечения из больших сосудов в желудке или пищеводе, которое представляет большую опасность для жизни ребенка.
- Темным оттенком рвотных масс (черным или коричневым). Тоже является очень опасным симптомом возникновения кровотечения в желудке или пищеводе. Такой цвет образуется при влиянии желудочного сока на железо в крови.
Дополнительные симптомы и возможные причины, что делать?
У школьника приступы рвоты могут наблюдаться перед вызывающими сильные переживания событиями, например, экзаменом или выступлением. Также в школьном возрасте может появляться рвота после завтрака, вызванная ситуациями, когда родители заставляют ребенка завтракать.

Диагностика
В определении причины рвоты большое значение имеет опрос врачом родителей, поэтому во время общения с педиатром следует точно отвечать на такие вопросы:
- Когда был первый эпизод рвоты и сколько было приступов всего?
- Замечена ли связь появления рвоты с приемом пищи?
- Сколько выделяется рвотных масс, как они выглядят и имеются ли в них примеси?
- Какие еще симптомы есть у малыша?
Помимо опроса для выяснения причин возникновения рвоты, врач может назначить малышу такие исследования:
- Анализ крови – чтобы выявить признаки воспалительного процесса.
- Эндоскопию и рентген – для определения врожденных патологий ЖКТ.
Если есть подозрения, что рвота вызвана поражением мозга, ребенка обязательно осматривает невролог.

Лечение
На лечение рвоты влияет в первую очередь причина, которая вызвала данный симптом. Если у малыша подозревают острые хирургические проблемы или врожденные болезни пищеварительного тракта, показана госпитализация в хирургическое отделение.
Что делать до прихода врача?
Эпизод рвоты пугает любого ребенка, поэтому в первую очередь следует успокоить кроху и постоянно пребывать рядом с малышом. Когда приступ закончился, умойте ребенка, дайте ему немного воды, чтобы прополоснуть рот. Если ребенок спит или лежит, важно предотвратить попадание содержимого желудка в органы дыхания. Для этого голова малыша всегда должна быть повернута набок.
Какие давать жидкости и с какой периодичностью?
Так как наибольшую опасность при появлении рвоты представляет обезвоживание, родителям важно сосредоточиться на том, чтобы восполнить жидкость, утраченную организмом ребенка. Давать крохе лучше не воду, а аптечные препараты с электролитами. Их разводят в воде согласно инструкции и дают малышу.
Общий объем жидкости, которую дают ребенку после рвоты, рассчитывают на основе веса малыша. После каждого приступа следует давать 2 мл раствора на каждый килограмм массы ребенка. При этом помните, что жидкость, выпитая после рвоты в большом количестве, способна спровоцировать новый эпизод. Именно поэтому ребенку младше года разведенный раствор дают с паузой в 10 минут по чайной ложке, а более старшим деткам – по 10 мл.
Постепенно объем раствора увеличивают:
- Во второй час каждые 15 минут по 10 мл.
- В третий час каждые 20 минут по 15 мл.
- С четвертого часа каждые полчаса по 30 мл.

Ребенку не стоит давать при рвоте соки из фруктов, чай, бульон из курицы, коровье молоко, а также рисовый отвар или газированные напитки. Такое питье может усугубить состояние малыша, поскольку не поставляет в организм нужные соли. Если ребенок грудной, ему следует чаще предлагать грудь либо привычную смесь.
Рецепты для поддержания водного баланса
Вы можете приготовить раствор для отпаивания ребенка самостоятельно, например, добавив в кипяченую воду сахар и соль. На один литр воды возьмите от 4 до 8 чайных ложечек сахара и чайную ложечку соли.
Для восстановления баланса минералов и профилактики обезвоживания можно приготовить напиток с медом. В половине стакана теплой воды растворите мед (возьмите 2 столовые ложки), питьевую соду (возьмите четверть чайной ложки) и соль (достаточно щепотки). Если такой напиток готовится для малыша младше года, мед можно заменять сахаром.
Медикаменты
Применение лекарственных средств у детей с рвотой должно назначаться врачом. Особенно не следует давать малышу антибиотики и лекарства против поноса, так как такие препараты при самолечении способны принести больше вреда, чем помочь ребенку выздороветь. Намного важнее отрегулировать питьевой режим и предотвратить обезвоживание.
Врач может назначить ребенку с рвотой препараты цинка (исследования подтвердили их эффективность при поносе), сорбенты и пробиотики, а также другие симптоматические средства, нужные в конкретном случае.

При упорных не прекращающихся долгое время приступах рвоты могут применяться препараты от рвоты, однако их тоже должен назначать только врач. О рвоте у новорожденных и грудничков читайте в другой статье.
Что делать нельзя?
- Не следует пытаться сделать малышу промывание желудка, поскольку в некоторых случаях это может усилить рвоту и сильно ухудшить состояние крохи.
- Нельзя давать ребенку препараты против рвоты, как впрочем, и другие лекарственные средства до того, как малыша осмотрит врач.
- Запрещено давать малышу для питья раствор марганцовки, поскольку можно ошибиться с концентрацией или плохо растворить кристаллы, вызвав у ребенка ожоги слизистой.
Как понять, что лечение помогает?
Если лечение приносит эффект, то вы заметите улучшение самочувствия малыша:
- Ребенок будет вести себя активнее.
- Рвота и понос появляются реже, а затем полностью исчезают.
- У ребенка появляется аппетит.
Источник