Рвота через нос у детей

Обзор
Рвота у детей не всегда является признаком серьезного заболевания. Обычно она длится не более 1-2 дней и проходит самостоятельно. Однако длительная упорная рвота может иметь опасные осложнения.
В большинстве случаев, рвота у детей связана с гастроэнтеритом. Это вирусная или бактериальная инфекция желудочно-кишечного тракта, которая сопровождается частым и жидким стулом (диареей). Обычно, иммунная система ребенка справляется с инфекцией в течение нескольких дней, и симптомы гастроэнтерита проходят.
Если у вас малыш младше года помните, что у грудных детей рвоту можно легко перепутать со срыгиванием. В этой статье мы расскажем о наиболее распространенных причинах рвоты у детей и о том, как помочь ребенку.
Причины рвоты у детей
Опорожнение желудка происходит при раздражении рвотного центра в головном мозге. Это защитная реакция организма, помогающая избавиться от токсинов и ядов оказавшихся в еде, от избытка пищи, растягивающей стенки желудка и др. Иногда рвота у детей возникает при стрессе, волнении, травме головы, перегреве на солнце.
Однократная рвота у детей обычно не является поводом для беспокойства. Однако при ряде заболеваний рвота повторяется многократно, сопровождается поносом, болью в животе, тяжело переносится ребенком и без лечения может привести к развитию обезвоживания. Чтобы точнее определить возможную причину плохого самочувствия у ребенка, обратите внимание на цвет и объем рвотных масс, содержание в них остатков пищи, крови.
Обезвоживание у детей: признаки
Частая рвота или диарея (частый жидкий стул) могут приводить к потере большого количества жидкости — обезвоживанию, особенно у маленьких детей. При обезвоживании в организме развивается дефицит жидкости и нарушается водно-солевой баланс.
Обезвоживание у детей сопровождается плохим самочувствием:
- сухостью во рту,
- плачем без слез,
- снижением количества мочи или полным отсутствием мочеиспускания (сухой подгузник),
- жаждой,
- вялостью.
Гастроэнтерит
Гастроэнтерит — это инфекция желудочно-кишечного тракта, которая часто является причиной рвоты у ребенка и проходит в течение нескольких дней. Рвота, как правило, сопровождается поносом, иногда, повышением температуры тела до 37-37,5оС, болями в верхней части живота или вокруг пупка. Началу заболевания нередко предшествует контакт с больным человеком или употребление недоброкачественной, плохо обработанной пищи или сырой воды.
Пищевая аллергия
Пищевая аллергия может вызывать рвоту у ребенка. Обычно она сопровождается:
- болью в животе, поносом;
- — красной, зудящей, приподнятой над поверхностью кожи сыпью, которая появляется на отдельных участках и по всей поверхности тела;
- отеком лица, губ, языка, неба, припухлостью вокруг глаз;
- слезотечением, зудом глаз, покраснением оболочек глаза;
- свербением в носу, насморком, чиханьем и кашлем, иногда приступами удушья.
Исключите из рациона ребенка те продукты, которые по вашему предположению вызывали рвоту и посмотрите, как изменится состояние малыша. У грудных детей пищевая аллергия может возникать на компоненты смеси или молоко.
Отравление лекарствами и ядами
Одной из причин рвоты у детей является отравление лекарствами, ядами, продуктами бытовой химии. Сопутствующими симптомами могут быть: нарушение поведения ребенка (вялость, сонливость, заторможенность или напротив, невозможность усидеть на месте, суетливость), слишком широкие или узкие зрачки глаз при нормальном освещении, нарушения сердцебиения, бледность кожных покровов, судороги, галлюцинации и др. Если вы думаете, что малыш мог проглотить ядовитое вещество, вызовите скорую помощь.
Рвота при укачивании в транспорте
Рвота при укачивании в автомобиле, самолете, на корабле и даже в поезде является проявлением кинетоза — болезни движения (морской болезни). Как правило, к кинетозу больше предрасположены дети старше 1-2 лет. После 12-15 лет это состояние нередко перерастают. Рвота при укачивании в транспорте сопровождается сильной тошнотой, дурнотой, ребенок может плакать и беспокоится. После рвоты наступает временное облегчение. Затем все может повториться. После прекращения движения состояние быстро улучшается.
Для борьбы с кинетозом существует много способов: точечный массаж, ритмичное пение, отвлекающие игры, наблюдение за неподвижными предметами на горизонте и др. При выраженных симптомах укачивания обратитесь к педиатру. Врач назначит ребенку лекарства, которые можно принимать накануне поездки.
Тепловой и солнечный удар
Сильный перегрев организма или воздействие прямых солнечных лучей нередко становится причиной рвоты и недомогания у детей в летние месяцы года. Рвота при тепловом ударе сопровождается сильными головными болями, вялостью ребенка, тошнотой, сонливостью. Чтобы помочь малышу, нужно отвести его в тень, положить на голову холодный компресс, напоить прохладной водой или сладким чаем и вызвать врача.
Черепно-мозговая травма
Удары головой или падения являются распространенной причиной внезапной тошноты и рвоты у ребенка. Рвота при черепно-мозговой травме у ребенка бывает однократной и многократной, не приносит облегчения, может возникнуть в ближайшее время после удара или спустя 1-2 суток.
Помимо рвоты возможны следующие симптомы:
- головная боль;
- эпизоды потери сознания;
- возбуждение или, напротив, сонливость, вялость;
- грудные дети могут закатывать глаза и замирать на несколько секунд.
При подозрении на травму головы, в зависимости от состояния ребенка, срочно обратитесь к педиатру или вызовите скорую помощь (позвоните с мобильного 112 или 911, а с городского телефона — 03).
Серьезные инфекции
Маленькие дети имеют большой риск развития тяжелых инфекций, которые без своевременного лечения могут закончиться смертью. Например:
- менингит;
- аппендицит;
- пневмония;
- пиелонефрит.
Рвота при этих заболеваниях обычно не является основным симптомом. На первый план могут выходить: температура, боли, сыпь и другие признаки. О лечении и диагностике этих болезней можно прочитать, перейдя по вышеуказанным ссылкам.
Ребенка рвет: что делать?
При появлении рвоты у ребенка отнеситесь к его состоянию очень внимательно, постоянно наблюдайте за ним. Если вам кажется, что нужно обратиться к врачу, вызовите педиатра на дом.
Если ребенок хорошо себя чувствует, продолжает кушать и по-прежнему играет, как ни в чем не бывало, возможно, рвота была вызвана несварением желудка или другими незначительными проблемами в животе. Но если вы замечаете, что малыш ведет себя необычно, стал раздражительным и отказывается от еды, рвота может быть связана с серьезным заболеванием, и вам стоит обратиться за медицинской помощью. Кроме того, обратитеськ педиатру, если:
- у ребенка многократная рвота;
- ребенок теряет большое количество жидкости (попытки напоить его вновь вызывают рвоту), вы заметили признаки обезвоживания;
- ребенок вялый, раздражительный, отказывается от еды, что для него не свойственно;
- малыш жалуется на сильную боль в животе;
- ребенка беспокоит головная боль или боль в шее.
С помощью сервиса НаПоправку, вы сможете легко выбрать клинику, где можно вызвать на дом педиатра.
Самое главное что вы должны сделать до прихода врача, если у ребенка рвота, это обеспечить ему достаточное питье. Для маленьких детей хорошим средством для восполнения потерь жидкости будет грудное молоко. Продолжайте чаще кормить ребенка грудью, если у него рвота. Детям более старшего возраста можно давать воду, разбавленные соки или нежирное молоко. Пить нужно небольшими глотками. Если у ребенка есть диарея (понос), то фруктовые соки не рекомендуются.
Проконсультируйтесь с врачом, можно ли давать малышу растворы для пероральной регидратации. Растворы для пероральной регидратации — это лекарственные препараты, которые продаются в аптеке в виде порошка солей и сахара в определенном соотношении. Перед употреблением порошок разводится водой. Растворы для пероральной регидратации позволяют восполнить дефицит солей и жидкости в организме. Прочитайте подробнее о признаках и лечении обезвоживания.
Обязательно обратитесь к педиатру, если вы не смогли справиться с обезвоживанием даже с помощью растворов для пероральной регидратации. Особенно внимательно относитесь к детям, у которых рвота развивается на фоне повышенной температуры. Потеря жидкости и жар могут привести к судорогам и повреждению нервной системы.
С помощью нашего сервиса вы можете легко найти хорошего педиатра.
Источник

Опубликовано: 20 октября 2018
Острые респираторные заболевания часто возникают у детей дошкольного и младшего школьного возрастов. ОРЗ сопровождаются различными симптомами: повышением температуры, насморком, кашлем, першением и болью в горле. В некоторых случаях болезнь поражает не только дыхательные пути, но и пищеварительный тракт. Это приводит к возникновению тошноты и рвоты.
Что провоцирует рвоту у детей?
Рвота при ОРЗ у ребенка может возникать по разным причинам. Часто это следствие абдоминального синдрома, когда болезнетворные микроорганизмы проникают в ЖКТ. Дети жалуются на тошноту и сильные боли в животе, появляются расстройства стула, например, диарея. Болезненное состояние при ОРЗ легко спутать с энтеритом или острым гастритом, поэтому для уточнения диагноза нужно обратиться к врачу.
Вторая распространенная причина рвоты при ОРЗ — резкий подъем температуры. В таких случаях приступ рвоты однократный, а ребенок не жалуется на боли в животе. Ситуация может повториться через несколько дней, если температура не снижается.
В-третьих, рвоту может вызвать присоединение вторичной инфекции. Для такого состояния характерны и другие признаки ОРЗ у детей: покраснение горла, слезотечение, насморк, боли в области желудка, ломота в мышцах и суставах.
Четвертая причина рвоты — кишечный спазм из-за сильного кашля. Живот при этом становиться «каменным», а дыхание через рот вызывает боль.
Спровоцировать приступ рвоты при ОРЗ может и насильное кормление. Если ребенок отказывается от пищи, не нужно заставлять его есть. В период болезни организму достаточно питания небольшими порциями несколько раз в день. Такой режим позволяет бросить все силы на борьбу с микробами, а не на пищеварение.
Как бороться с приступами рвоты?
Как вылечить кашель и насморк при ОРЗ, знают многие. Но что делать, если ребенка мучает рвота? Главное — не паниковать и сразу вызвать врача на дом. По результатам осмотра доктор поставит диагноз, определит, чем вызвано ухудшение самочувствия и назначит эффективное лечение.
Важную роль в прекращении рвоты играет правильное питание. Диета больного ребенка должна быть максимально щадящей, чтобы не перегрузить желудок и успокоить раздраженную слизистую. Во время острого периода ОРЗ рекомендуется кормить детей полужидкими рисовой и гречневой кашами, сваренными на воде. Когда приступы рвоты прекратятся, можно включать в рацион:
- кипяченое молоко, разбавленное водой,
- детские творожки,
- натуральные йогурты без добавок и красителей,
- вареные овощи — морковь и брокколи,
- фрукты — бананы и печеные яблоки,
- витаминные напитки — отвар из шиповника, ягодный морс, компот из сухофруктов.
Чтобы не спровоцировать рвоту, нужно исключить из рациона:
- рыбу, мясо и колбасные изделия,
- сладости, хлеб и сдобную выпечку,
- манную, перловую и пшеничную каши,
- полуфабрикаты,
- фрукты и овощи, не прошедшие термическую обработку,
- сливочное и растительные масла,
- газированные напитки.
Важно следить и за соблюдением питьевого режима, т.к. с рвотными массами организм теряет большое количество жидкости. Чтобы избежать обезвоживания, необходимо давать ребенку теплую негазированную воду, отвары из шиповника, кураги, чернослива, сушеных яблок и груш.
Лечим ОРЗ правильно
Однократная рвота при ОРЗ у ребенка не требует специальной терапии. При сильной потере жидкости врач может назначить препараты для восполнения водно-солевого баланса. Однако в целом усилия доктора и родителей должны быть направлены на борьбу с возбудителями болезни. В комплексной терапии простудных заболеваний специалисты используют Деринат. Он действует сразу в нескольких направлениях:
- уничтожает вирусы,
- укрепляет клеточный и гуморальный иммунитет,
- восстанавливает поврежденную слизистую носоглотки и не дает микробам проникать через защитный барьер,
- снижает риск присоединения вторичной инфекции.
Мамина забота, правильное питание, выполнение назначений врача и прием препарата Деринат в соответствии с инструкцией помогут ребенку побороть ОРЗ. Заботьтесь о близких и будьте здоровы сами!
Подробнее о препарате читайте на нашем сайте.
Полезные статьи:
Источник
ВАЖНО!
Информацию из данного раздела нельзя использовать для самодиагностики и самолечения. В случае боли или иного обострения заболевания диагностические исследования должен назначать только лечащий врач. Для постановки диагноза и правильного назначения лечения следует обращаться к Вашему лечащему врачу.
Определение
Вирус SARS-CoV-2 распространяется в микроскопических частицах жидкости, выделяемых больным человеком во время кашля, чихания, разговора, пения или тяжелого дыхания и попадает на слизистые носа, рта, либо глаз другого человека.
Кроме того, вирус может также распространяться контактно-бытовым путем, когда частицы с вирусом, находящиеся на поверхностях или предметах, через руки попадают на слизистые респираторного тракта.
Передача инфекции аэрозольным путем происходит в закрытых, переполненных и плохо вентилируемых помещениях.
Воздушно-пылевой (аэрозольный) путь передачи реализуется за счет распространения взвешенных в воздухе аэрозолей (ядер капель), размер которых <5 мкм. Аэрозоли за счет своего малого размера могут переноситься на бОльшие расстояния и оставаться в воздухе в течение нескольких часов. Необходимо помнить, что аэрозоль-продуцирующие аппараты (небулайзеры, галокамера и т.д.) запрещены к применению в учреждениях здравоохранения в период пандемии COVID-19.
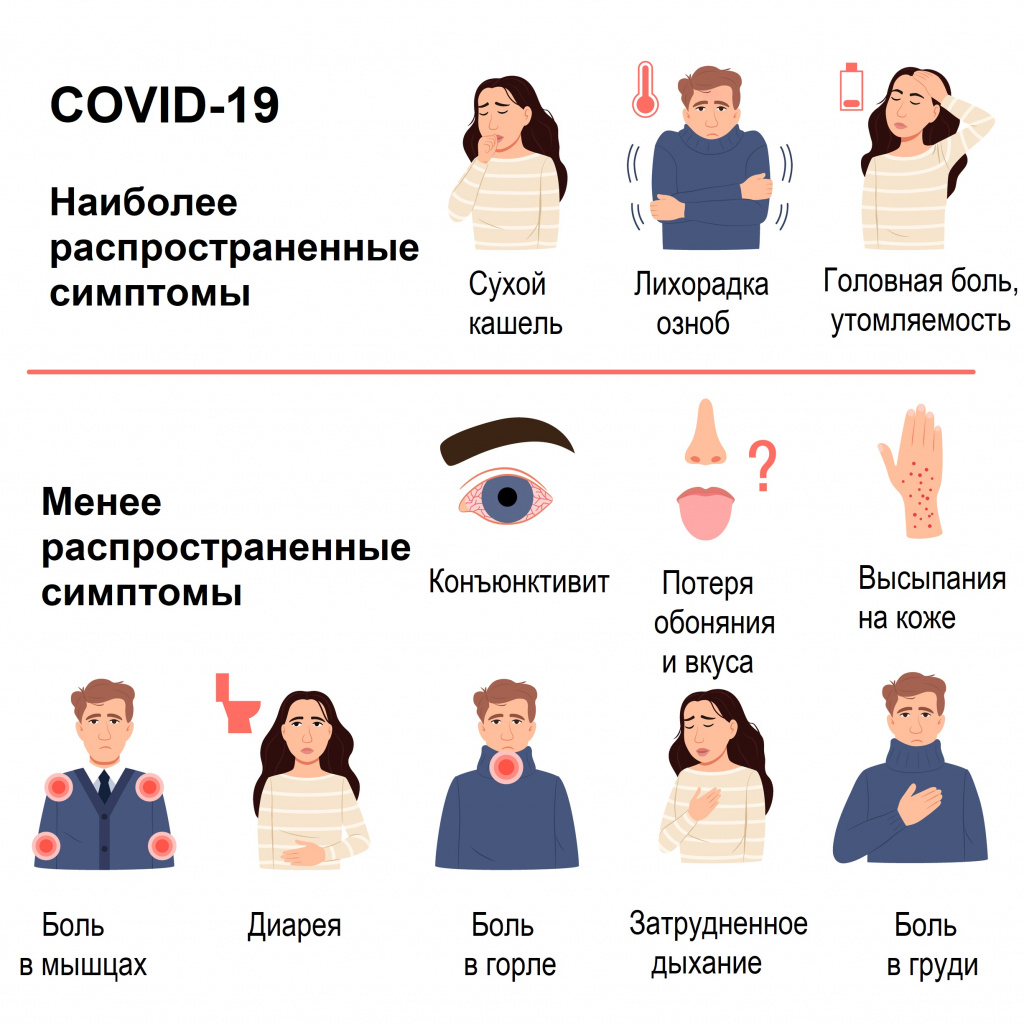
Симптомы COVID-19 легкой формы
Наиболее распространенные симптомы
- Основной симптом (80-90%) – любое (даже субфебрильное – 37-37,5°С) повышение температуры тела.
- Кашель сухой или с небольшим количеством мокроты (60-80%).
- Повышенная утомляемость (40-50%).
Менее распространенные симптомы
- Внезапная потеря обоняния и/или вкуса (60-80%).
- Заложенность носа или умеренная ринорея (5%).
- Конъюнктивит или покраснение глаз (1-2%).
- Боль в горле (14%).
- Головные боли, головокружение (8-14%). Сразу по окончании инкубационного периода могут проявляться мигрени различной степени выраженности.
- Боли в суставах и мышцах (11-15%).
- Высыпания на коже (8%).
- Диарея, тошнота, рвота (до 20%).
- Озноб (11-13%).
Те, кто перенес заражение COVID-19 в легкой форме, сравнивают ощущения с протеканием обычного респираторного заболевания.
Симптомы COVID-19 при тяжелой и средней тяжести форме заболевания
Наиболее распространенные симптомы
- Одышка, учащенное дыхание (55%).
- Усиление кашля, появление мокроты (30-35%).
- Кровохарканье (5%).
- Потеря аппетита (20%).
- Спутанность сознания (9%).
- Ощущение сдавления и заложенности в грудной клетке (> 20%).
- Температура тела выше 38°С (80%) более 5 дней.
- Насыщение крови кислородом по данным пульсоксиметрии (SpO2) ≤ 95% (до 20%).
Менее распространенные симптомы
- тахикардия,
- дефицит витамина D,
- раздражительность,
- судороги,
- тревожность,
- угнетенное состояние,
- нарушения сна.
Важно! Симптомы могут не обнаруживаться во время инкубационного периода COVID-19 или проявляться в любой комбинации (например, без температуры). Точный диагноз устанавливает врач по результатам обследований.
У пациентов старше 65 лет может наблюдаться атипичная картина заболевания, которая включают делирий (помутнение сознания), нарушения речи, двигательные расстройства, а также более тяжелые и редкие неврологические осложнения – инсульт, воспалительное поражение мозга и другие.
Большинство (около 80%) пациентов, у которых появляются симптомы заболевания, выздоравливают без госпитализации. Примерно у 15% пациентов развивается серьезная форма заболевания, при которой необходима кислородотерапия, а у 5% – крайне тяжелая форма, требующая лечения в условиях отделения интенсивной терапии.
Отличия новой коронавирусной болезни COVID-19 от ОРВИ и гриппа
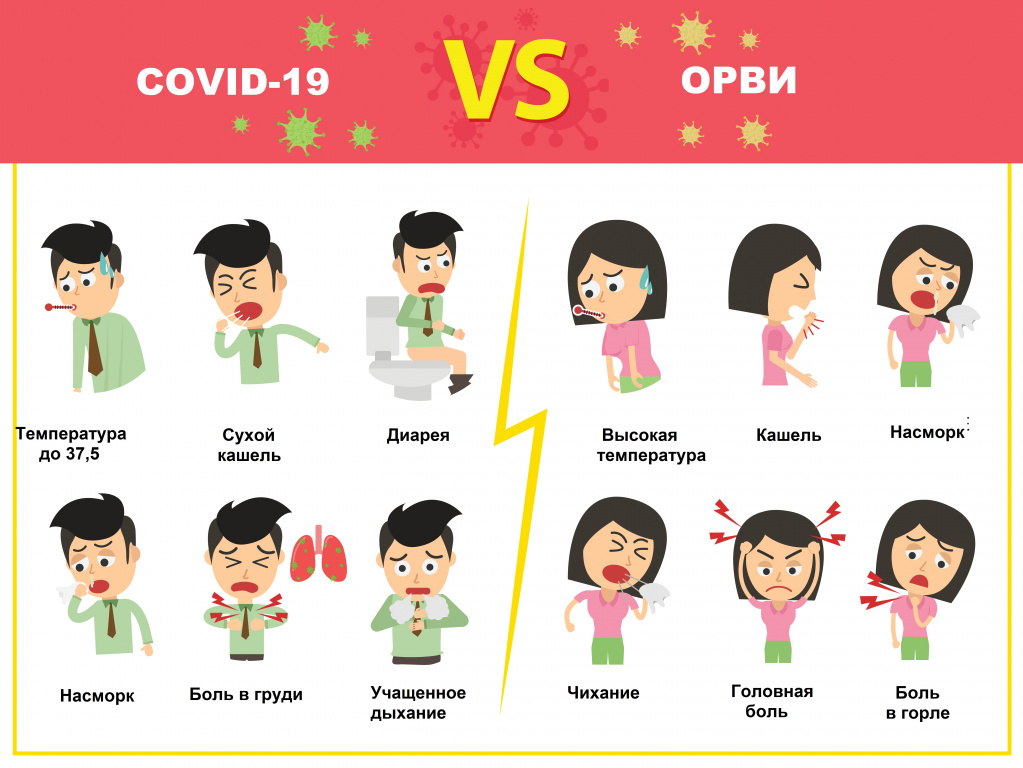
COVID-19 тоже относится к ОРВИ – острым респираторным вирусным инфекциям, характеризующимся сходными симптомами: кашель, насморк, повышение температуры, головная боль, першение и боли в горле. Наиболее четко выраженную клиническую картину вызывают вирусы гриппа, парагриппа, аденовирусы. Коронавирус может протекать в более тяжелой форме, нежели другие ОРВИ, приводя к осложнениям и даже летальному исходу. Именно поэтому крайне важно отличать новый тип коронавируса от относительно безобидной простуды.
В чем отличие коронавируса от ОРВИ
- Более длительный инкубационный период. Для ОРВИ хватает 2-3 дней, чтобы перейти в острую фазу, коронавирусу же требуется до 2 недель.
- В отличие от других острых респираторных заболеваний при коронавирусе наблюдается невысокая 37-37,5°С температура тела, которая может держаться относительно долго (до 7 дней).
- Кашель при заражении коронавирусом часто бывает длительным, сухим, мучительным и может сопровождаться болью в груди.
- Коронавирусная инфекция может вызывать расстройство пищеварения (диарею, тошноту, рвоту), при ОРВИ у взрослых такие явления встречается редко.
- ОРВИ обычно вылечивается за 7-10 дней, а COVID-19 на 7-8-й день у определенного процента людей может переходить на следующую стадию, когда появляется одышка и дыхательная недостаточность.
Точно назвать тип возбудителя и установить заболевание (коронавирус, ОРВИ, грипп) поможет только лабораторный тест.
 В чем отличие коронавируса от гриппа
В чем отличие коронавируса от гриппа
Надо отметить, что COVID-19 и грипп имеют много общего:
- передаются воздушно-капельным и контактным путем;
- могут проявляться ломотой в суставах, головной болью, сильной слабостью и общим ощущением разбитости;
- могут возникать кишечные расстройства.
Основные различия:
- Грипп начинается остро с повышения температуры сразу до фебрильных значений (39-40⁰С). На первый план выступают симптомы общей интоксикации: головная боль, слабость, боли в мышцах и суставах, слезотечение, боль в глазах.
- Коронавирус развивается постепенно – от общего недомогания в первые дни до выраженных симптомов, включая значимое повышение температуры тела через неделю.
Важно, чтобы отличие коронавируса от гриппа устанавливал врач, так как оба заболевания могут приводить к опасным осложнениям – в том числе, пневмонии. Если у человека грипп, а не коронавирус, ему тоже нужна медицинская помощь и лечение под контролем терапевта.
Другие заболевания со схожими симптомами
Пневмонии, в том числе атипичные.Аллергии. Одышка, проблемы с обонянием и другие симптомы могут возникать в результате воздействия аллергенов. Проблему решают антигистаминные препараты, которые при вирусной инфекции неэффективны.Бронхиальная астма, которая также дает о себе знать затрудненным дыханием и мучительным кашлем, но имеет неинфекционную природу.
Отличаются ли симптомы у детей и у взрослых?
Дети составляют лишь около 2% от числа всех заболевших COVID-19. При этом они легче переносят коронавирусную инфекцию и часто являются ее бессимптомными носителями.
Протекание COVID-19 у детей разного возраста:
От 1 года до 3 лет
Инфекция обычно проявляется как легкое недомогание. Характерные симптомы COVID-19 не наблюдаются. Иногда присутствует потеря аппетита, которая проходит через 2-3 дня и никак не сказывается на общем самочувствие малыша.
От 3 до 7 лет
Дети в этом возрасте болеют около семи дней и выздоравливают без осложнений. У них может появиться осиплость голоса и легкая заложенность носа. Кашля нет, не исключены редкие чихания.
С 7 до 17 лет
У младших школьников и подростков может наблюдаться незначительное повышение температуры тела и легкое недомогание. Возможен сухой кашель, еще реже – головная боль.
По данным Роспотребнадзора, легкая форма заболевания, как правило, обусловлена сильным иммунитетом пациента.
Иммунная система детей и подростков, как правило, хорошо подготовлена к борьбе с вирусами. Они могут заразиться, но заболевание у них протекает в более мягкой форме или вообще бессимптомно.
Этапы развития заболевания с учетом симптомов
Симптомы коронавируса у взрослого человека по дням
1-3-й день. Заболевание начинается с легкого недомогания, незначительного повышения температуры, заложенности носа и боли в мышцах, как при ОРВИ или гриппе.
3-5-й день. Повышается температура тела, возможен несильный, поверхностный кашель. Может пропасть обоняние, а вкусовые ощущения сильно измениться. Возникают пищеварительные расстройства, выражающиеся, в том числе, диареей. Этот период считается кульминацией легкой формы течения COVID-19.
5-10-й день. Важный период для определения тяжести заболевания коронавирусной инфекцией. У 80% заболевших COVID-19 наблюдаются улучшения, которые через несколько дней могут привести к полному выздоровлению. Второй сценарий подразумевает ухудшение состояния, которое проявляется увеличением количества и тяжести симптомов. При таком развитии событий у пациента появляются сильный насморк, изнуряющий кашель, озноб, боль в теле, одышка.
10-12-й день. Этот период характеризуется сильной одышкой, болью в груди, прогрессированием слабости, бледностью, что свидетельствует о развитии пневмонии. Повреждение легких приводит к кислородному голоданию. Требуется госпитализация. Это состояние считается среднетяжелым.
12-14-й день. При COVID-19 75% пациентов с вирусной пневмонией начинают идти на поправку в среднем через 2 недели от начала заболевания. Однако тем, у кого развивается тяжелая форма заболевания, может потребоваться искусственная вентиляция легких.
14-30-й день. На излечение от тяжелой формы пневмонии, вызванной коронавирусом, требуется в среднем до двух недель с момента наступления серьезного осложнения.
Но даже после полного выздоровления может сохраняться одышка в легкой форме, проявляться слабость и недомогание в течение длительного времени (до нескольких месяцев).
Клинические варианты и проявления COVID-19
- Поражение только верхних отделов дыхательных путей.
- Пневмония без дыхательной недостаточности.
- Острый респираторный дистресс-синдром (пневмония с острой дыхательной недостаточностью).
- Сепсис, септический (инфекционно-токсический) шок.
- Синдром диссеминированного внутрисосудистого свертывания, тромбозы и тромбоэмболии.
- Насыщение крови кислородом менее 88%.
У пациентов с критическим течением COVID-19 развивается сосудистая эндотелиальная дисфункция, нарушение свертываемости крови, тромбозы и тромботическая микроангиопатия.
Цитокиновый шторм при COVID-19 – реакция организма на воспалительный процесс, приводящая к тому, что иммунные клетки атакуют не только вирус, но и ткани собственного организма. Следствием этого может стать разрушение тканей и органов, и, как следствие, гибель организма.
Очень важно, что иногда COVID-19 опасен не только пневмонией и ее осложнениями, но и негативным влиянием на сосуды, мозг и сердце, что повышает риск развития инсульта. В таких случаях у пациента наблюдается головокружение, могут случаться обмороки, синеет лицо и немеют мышцы.
Симптомы, свидетельствующие о процессе выздоровления
Внимание! Временные интервалы течения болезни условны, они зависят от индивидуальных особенностей организма. COVID-19 в легкой форме, как правило, протекает не более 14 дней. Но подтвердить окончательное выздоровление может только тест на антитела.
Учитывая тяжесть заболевания, процесс выздоровления может проходить по-разному. Критерий выздоровления – если два последовательно сделанных теста на коронавирус методом ПЦР дали отрицательный результат.
Помимо этого у пациента нормализуется температура тела (не выше 37,2°С), а также восстанавливается уровень оксигенации (не менее 96%). Крайне важным показателем является наличие антител.
Анализ показывает наличие (обозначается плюсом) или отсутствие (обозначается минусом) различных видов антител. Например, если результат IgM (+) и IgG (+), значит болезнь у пациента в активной фазе. Если IgM (-) и IgG (+) – заразившийся коронавирусом уже справился с инфекцией и выздоровел. Результат IgM (-) и IgG (-) говорит о том, что инфицирование COVID-19 произошло совсем недавно или его вовсе не было.
Источники:
- Материалы ВОЗ 07.03.2020.
- Об основных различиях между симптомами коронавируса COVID-19, простудных заболеваний и гриппа. Роспотребнадзор. 29.10.2020.
- Временные методические рекомендации. Профилактика, диагностика и лечение новой коронавирусной инфекции (COVID-19). Минздрав РФ, версия 9 от 26.10.2020.
ВАЖНО!
Информацию из данного раздела нельзя использовать для самодиагностики и самолечения. В случае боли или иного обострения заболевания диагностические исследования должен назначать только лечащий врач. Для постановки диагноза и правильного назначения лечения следует обращаться к Вашему лечащему врачу.
Информация проверена экспертом

Лишова Екатерина Александровна
Высшее медицинское образование, опыт работы – 19 лет
Источник