Признак проникающего ранения гортани
Оглавление темы “Травма гортани”:
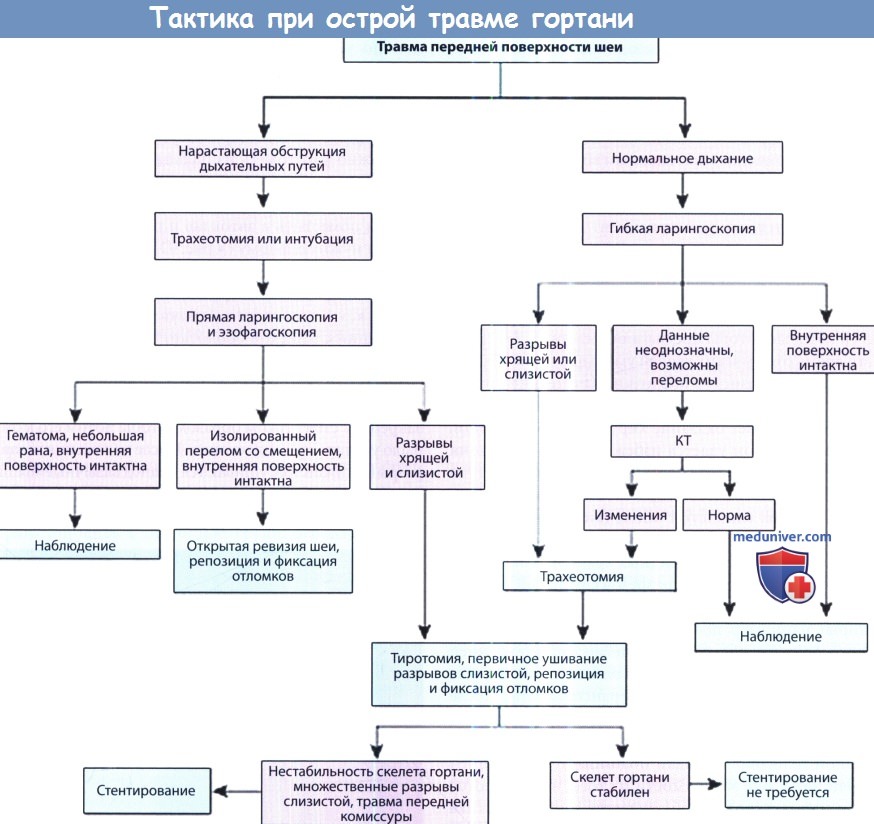
Признаки и диагностика травмы гортаниа) Первичный осмотр и диагностика травмы гортани. При первичном осмотре пациента с травмой шеи в первую очередь необходимо обеспечить проходимость дыхательных путей. Сделать это не всегда просто, и в некоторых случаях приходится выполнять экстренную трахеотомию или коникотомию. Нельзя изменять положение шеи. До того, как будет исключена травма шейного отдела позвоночника, шею пациента разгибать нельзя ни при проведении оротрахеальной интубации, ни при выполнении трахеотомии. После восстановления дыхательной функции нужно обеспечить доступ к двум крупным венам. При необходимости коррекции функции кровообращения начинается внутривенное введение изотонических жидкостей. После этого пациента можно раздеть и осмотреть на предмет других повреждений. Если состояние пациента все еще нестабильно, показано проведение экстренного оперативного вмешательства. При относительной стабильности после проведения указанных процедур можно перейти к диагностическим мероприятиям. Во всех случаях требуется выполнить рентгенограммы шейного отдела позвоночника и грудной клетки. Затем, после детальной оценки всех имеющихся повреждений специалисты определяют порядок действий.
б) Вторичный осмотр и диагностика травмы гортани. Внешняя травма гортани может быть представлена в диапазоне от открытого перелома до небольших нарушений функции гортани. 1. Анамнез. Понимание механизма травмы очень важно для того, чтобы принять решение о проведении неотложного лечения и предположить характер и тяжесть имеющихся травм. Состояние пациента, которого доставили в приемное отделение после ДТП с ударом шеей о рулевое колесо, на первый взгляд может казаться стабильным. В течение нескольких часов картина нормальных дыхательных путей (в т.ч. ларингоскопическая) может смениться на резко противоположную: нарастает отек дыхательных путей, формируется гематома. В подобных случаях, если в анамнезе имеются сведения о крайне сильном ударе в шею, врач всегда должен ожидать самого неблагоприятного развития событий. Напротив, при травмах меньшей силы (например, кулаком в шею) возможно появление перелома щитовидного хряща со смещением отломков. При проникающих ранениях нужно уточнить вид оружия и боеприпасов, расстояние выстрела и локализацию раневых отверстий. Исходя из имеющегося опыта, до получения подтверждения обратного рекомендуем считать, что у всех пациентов с травмой передней поверхности шеи имеется также и травма дыхательных путей. 2. Осмотр. По нашему опыту, о тяжести тупой травмы можно судить только по выраженности дыхательной недостаточности. Иногда при осмотре шеи определяется открытый перелом хрящей гортани, либо гортанно-кожная фистула. Но чаще всего при тупой травме шеи внешний осмотр неинформативен. Проводится пальпация гортани, оценивается крепитация. Болезненность при пальпации хотя и не является специфическим симптомом, часто свидетельствует о тяжелой травме. На коже шеи иногда можно увидеть синяки или ссадины (после тупой травмы), либо странгуляционную борозду (после попыток удушения, повешения). При проникающих ранениях нужно осмотреть входное и выходное отверстие, попытаться предсказать ход раневого канала. Открытые раны не следует зондировать, либо манипулировать в них инструментом, потому что это может привести к смещению имеющейся гематомы и возобновлению кровотечения. Далее пальпируется шейный отдел позвоночника, оценивается наличие неровностей костных контуров, смещения костей, болезненности. Кровохарканье может свидетельствовать о травме верхних отделов дыхательного или пищеварительного трактов, но зачастую его сложно дифференцировать от кровотечения при сопутствующей травме лица. При наружных травмах гортани часто изменяется голос, после тяжелой травмы он может отсутствовать. Чаще всего дисфония является следствием анатомических изменений в гортани, либо следствием повреждения надскладочного отдела гортани и верхних отделов дыхательных путей. Гематома на голосовой складке приводит к увеличению ее массы и снижению частоты колебания. Слабый, хриплый голос может быть следствием травмы возвратного гортанного нерва с развитием пареза голосовой складки, а также механического подвывиха перстнечерпаловидного сустава. Наконец, любая травма гортани, которая сопровождается изменением хода воздушных потоков по дыхательным путям, может сопровождаться изменениями голоса. Одним из наиболее тяжелых нарушений функции гортани является нарушение нормального прохождения воздуха по дыхательным путям. При отрыве перстневидного хряща от трахеи, когда дыхательные пути оказываются частично пересеченными, их целостность поддерживается лишь благодаря сохранению тонкой слизистой оболочки между перстневидным хрящом и трахеей. При огнестрельных ранениях раневой канал может служить в качестве гортанно-кожной фистулы, позволяющей дышать даже при обструкции на уровне голосовой щели или выше. В подобных случаях прохождение воздуха через рану будет очевидным, и до тех пор, пока хирург не будет готов обеспечить адекватную проходимость дыхательных путей, эту рану нельзя закрывать, сдавливать или проводить с ней какие-либо манипуляции. Стридор может стать следствием двустороннего пареза голосовых складок, их разрыва, либо сочетанием одностороннего пареза с отеком или гематомой любого из трех отделов гортани. Выраженный отек может сам по себе приводить к стенозу дыхательных путей, даже при сохраненной подвижности голосовых складок. Как уже обсуждалось выше, у некоторых пациентов отек и гематома могут развиваться в течение нескольких часов, в данных случаях есть время оценить, в каком из отделов дыхательных путей имеются нарушения. Если же обструкция нарастает стремительно, уточнить характер стридора (инспираторный, экспираторный, смешанный) становится невозможным. Третьим, наиболее скрытым нарушением функции гортани, является развитие аспирации, которая чаще всего вызвана неподвижностью одной или двух голосовых складок. И хотя ее практически невозможно диагностировать в первое время после травмы, впоследствии она может проявиться пневмонией. После первичного осмотра и обеспечения проходимости дыхательных путей нужно постараться осмотреть внутренние структуры гортани. Начиная с 1980-х, появление гибких фиброларингоскопов сделало возможным осмотр травмированной гортани вне условий операционной. После аккуратного введения эндоскопа в одну из половин носа, ротоглотка и гортаноглотка осматриваются на предмет повреждений. Осматривается гортань, определяется наличие гематом или разрывов слизистой, оценивается их размер и локализация. Оценивается объем движений черпаловидных хрящей при фонации и дыхании. Частичное нарушение подвижности свидетельствует о структурной деформации или смещении хрящей, в то время как полная неподвижность больше характерна для травмы возвратного гортанного нерва. Если голосовые складки не смыкаются из-за того, что более не находятся в одной горизонтальной плоскости, это может свидетельствовать либо о травме скелета гортани, либо о повреждении верхнего гортанного нерва. При небольших травмах, когда можно провести видеостробоскопию, данный метод исследования позволяет оценить, как повреждение мышц или слизистой влияет на подвижность голосовых складок. Наконец, оценивается целостность хрящей и мембран гортани.
3. Лучевая диагностика травмы гортани. На простых рентгенограммах можно увидеть тяжелые переломы, но информативность обычной рентгенографии ограничивается двухмерностью изображения. Магнитно-резонансная томография (МРТ) позволяет более точно оценить мягкотканные структуры гортани, но с ее помощью нельзя оценить более плотные участки. Напротив, компьютерная томография (КТ) позволяет неинвазивно исследовать и скелет гортани, и ее мягкие ткани. Мы рекомендуем выполнять ее в случае подозрения на травму гортани на основании анамнеза без клинических проявлений во время физикального исследования. У таких пациентов может присутствовать лишь один симптом или признак травмы гортани (например, охриплость), а данные физического осмотра противоречивы. В таких случаях КТ позволяет исключить травму гортани, при этом избежав проведения прямой ларингоскопии с сопутствующим ей наркозом. Также КТ полезна для диагностики небольших переломов щитовидного хряща с минимальным смещением вдоль средней линии или по латеральной поверхности; часто при первичном осмотре у таких пациентов отсутствуют выраженные симптомы. При отсутствии лечения такие латеральные смещения могут привести к дисфонии, поскольку голосовые складки не смогут смыкаться полностью, и клапанная функция гортани будет нарушена. У небольшого числа пациентов с выраженным отеком или гематомой без разрывов слизистых оболочек оценить состояние скелета гортани при помощи прямой ларингоскопии бывает невозможно. В таких случаях для обнаружения переломов хрящей используется КТ. Если на КТ переломов не обнаруживается, то для обеспечения проходимости дыхательных путей просто выполняется трахеотомия, а открытой ревизии скелета гортани удается избежать. Тактика лечения при травме гортани зависит от механизма и тяжести травмы, которые необходимо оценить во время первичного осмотра. В первую очередь следует думать об обеспечении проходимости дыхательных путей. Долгосрочной целью является восстановление нормальной функции гортани. Поэтому при первичном осмотре всегда следует ответить на несколько вопросов. Во-первых, угрожает ли что-либо проходимости дыхательных путей? Учитывая то, что при травмах передней поверхности шеи достаточно часто встречаются повреждения скелета гортани, ответ должен быть тщательно обдуман. Во-вторых, какие методы исследования оптимальны для оценки тяжести травмы? К ним относятся гибкая ларингоскопия, КТ и прямая ларингоскопия. В-третьих, после того, как были получены ответы на два предыдущих вопроса, следует оценить вероятность самостоятельного заживления и сравнить с возможным исходом хирургического вмешательства при безусловном или явно тяжелом прогнозе исхода с необходимостью хирургического лечения. Ответы на последние два вопроса требуют от врача знания анатомии и биомеханики гортани, а также клинического опыта, что достаточно сложно, учитывая редкость таких травм. – Также рекомендуем “Методы лечения травмы гортани без операции и с операцией” Оглавление темы “Заболевания гортани”:
|
Источник
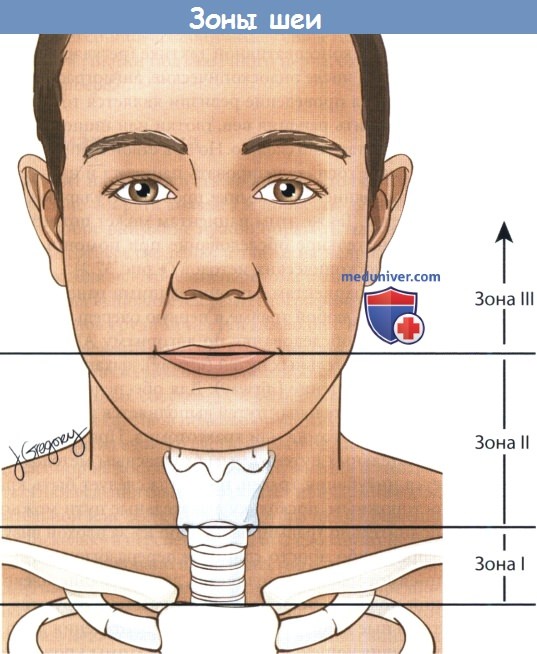
Клиника, диагностика и лечение проникающих ранений шеиПроникающими считаются ранения шеи, которые нарушают целостность подкожной мышцы шеи. Они составляют около 5-10% всех травм. Поскольку шея является небольшой по размеру анатомической областью, в пределах которой расположено множество жизненно важных структур, ранения этой зоны представляют собой неотложное состояние, требующее оказания экстренной помощи. Самой распространенной причиной смерти является кровотечение. Проникающая травма шеи может привести к повреждению воздухопроводящих путей, верхних отделов пищеварительного тракта, сосудов и нервов. В зависимости от пораженных структур все симптомы и признаки проникающей травмы шеи могут быть разделены на три основные группы. Повреждения гортани и трахеи сопровождаются дыхательной недостаточностью, стридором, кровохарканьем, охриплостью, смещением трахеи, подкожной эмфиземой, открытым пневмотораксом. Признаками повреждения сосудов являются гематома, продолжающееся кровотечение, неврологические нарушения, отсутствие пульса, гиповолемический шок, шум над сонными артериями, нервная дрожь, изменения сознания. Повреждения нервов могут сопровождаться развитием геми- или квадриплегии, нарушением функции черепных нервов, охриплостью, изменениями в восприятии. Признаками повреждения глотки или пищевода являются подкожная эмфизема, дисфагия, одинофагия, гематемезис, кровохарканье, тахикардия, лихорадка. Следует отметить, что повреждения пищевода часто протекают субклинически. Для упрощения процесса принятия решений шею можно разделить на три анатомических зоны. Наиболее часто травмируемая зона II располагается между перстневидным хрящом и углом нижней челюсти. Зона I расположена наиболее каудально, между перстневидным хрящом и яремной вырезкой грудины,травмы этой зоны особенно опасны для жизни. Зона III лежит между углом нижней челюсти и основанием черепа. Важно учитывать то, насколько просто реализовать хирургический доступ в пределах той или иной зоны. Наиболее доступна зона II. Зоны I и III защищены костными структурами, поэтому доступ к ним ограничен. Пациентов с проникающими ранениями шеи можно подразделить на три группы: нестабильные, стабильные, бессимптомные. Алгоритм обследования и лечения должен основываться на зоне повреждения и на стабильности состояния.
а) Механизм проникающего ранения шеи. Тяжесть состояния будет в первую очередь зависеть от механизма травмы и от силы воздействия травматического фактора. Огнестрельные раны могут быть нанесены из оружия с низкой начальной скоростью и высокой начальной скоростью. Большая часть гражданского огнестрельного оружия имеет низкую начальную скорость. Пули, выпущенные из такого оружия, обычно двигаются вдоль естественных слоев тканей, сдвигают в стороны жизненно важные образования и, в целом, наносят относительно небольшие повреждения. Пули, выпущенные из оружия с высокой начальной скоростью (например, боевые винтовки), передают свою энергию окружающим тканям и вызывают значительно более серьезные повреждения. Пулевой канал обычно прямой, а образующаяся в результате полость значительно шире (вид входного и выходного отверстий может быть обманчивым). Могут повреждаться структуры, расположенные на расстоянии 5 см от раны. Подобные ранения шеи очень часто заканчиваются летальным исходом, а проведенная вовремя ревизия раны может спасти жизнь. Если пациент находится в стабильном состоянии, решение вопроса о проведении ревизии раны решается индивидуально. Ножевые ранения более предсказуемы, чем огнестрельные. Одно из ключевых отличий заключается в риске повреждения подключичных сосудов. В большинстве случаев траектория полета пули идет перпендикулярно шее, поэтому ключица в данном случае несколько защищает подключичные сосуды от повреждения. Удары ножом, напротив, часто совершаются в направлении сверху вниз, проникая за ключицу. Из-за этого риск повреждения подключичных сосудов при ножевых ранениях значительно выше, чем при огнестрельных. б) Обязательная и селективная ревизия шеи. Обследование и лечение пациента проводится в зависимости от его клинического состояния. Прежде всего определяется наличие непосредственной угрозы жизни. В первую очередь нужно ориентироваться на признаки продолжающегося кровотечения: нарастающая гематома, нестабильность гемодинамики, гиповолемический шок, гемоторакс, гемомедиастинум. Во всех данных случаях ревизия проводится незамедлительно. Если пациент находится в стабильном состоянии, оценить степень повреждения и принять решение о проведении ревизии помогают лучевые методы диагностики. Для дальнейшей систематизации процесса принятия решений при травмах шеи ее удобно разделить на три анатомические зоны, каждая из которых имеет свои особенности. Повреждения первой зоны особенно опасны, поскольку здесь проходят крупные кровеносные сосуды. И хотя кости грудной клетки обеспечивают определенную защиту этой области, они значительно усложняют хирургический доступ. Частота летальных исходов при повреждении I зоны достигает 12%. Поэтому перед выполнением ревизии для локализации повреждения рекомендуется выполнение ангиографии. В зоне III локализованы структуры, расположенные над углом нижней челюсти. Особую опасность здесь представляют ранения черепных нервов и верхних отделов сонной артерии. Доступ в этой зоне, также, как и в зоне I, сильно ограничен из-за небольшого расстояния между углом нижней челюсти и основанием черепа. Поэтому, если пациент находится в стабильном состоянии, отсутствуют признаки кровотечения, а дыхательные пути не повреждены, рекомендуется выполнение ангиографии. В дальнейшем рекомендуется регулярно осматривать полость рта, т.к. формирование гематомы может привести к обструкции дыхательных путей. Зона II, наиболее открытая область, лежащая между перстневидным хрящом и углом нижней челюсти, повреждается чаще всего. До сих пор идут споры о том, следует ли проводить обязательную ревизию при всех ранениях II зоны, либо в некоторых случаях можно прибегнуть к консервативной тактике (регулярные осмотры, в том числе эндоскопические, ангиография). Аргументом за проведение ревизии является тот факт, что обнаружить ранения вен, глотки или пищевода может быть достаточно сложно. Но при стабильном состоянии разумнее госпитализировать пациента и наблюдать за его состоянием в динамике, проводя регулярные, частые осмотры. Также этим пациентам может потребоваться дополнительное обследование при помощи лучевых или эндоскопических методов. Всем пациентам с проникающими ранениями шеи, как и при любой травме в первую очередь необходимо провести обследование по алгоритму АВС: проходимость дыхательных путей (airway), дыхание (breathing), кровообращение (airway). Для обеспечения проходимости дыхательных путей выполняется интубация трахеи, коникотомия или трахеотомия. При повреждении дыхательных путей самым безопасным методом является интубация трахеи, но всегда следует быть крайне осторожным, поскольку дыхательные пути можно дополнительно травмировать либо из-за плохой визуализации, либо просто слишком переразогнув шею. При пневмотораксе выполняется дренирование плевральной полости. Всем пациентам катетеризируются центральные вены. Для контроля кровотечения либо при увеличивающейся в размерах гематомы кровотечение сначала останавливают простым пальцевым прижатием. Пациентам с повреждением крупных сосудов в экстренном порядке выполняется ревизия раны. Всех пациентов нужно осматривать на предмет неврологических и сосудистых нарушений, т.к. это может оказаться полезным для определения дополнительных повреждений и хода раневого канала, например, об имеющемся повреждении сонной артерии может свидетельствовать нарушение функции подъязычного нерва, охриплость, синдром Горнера.
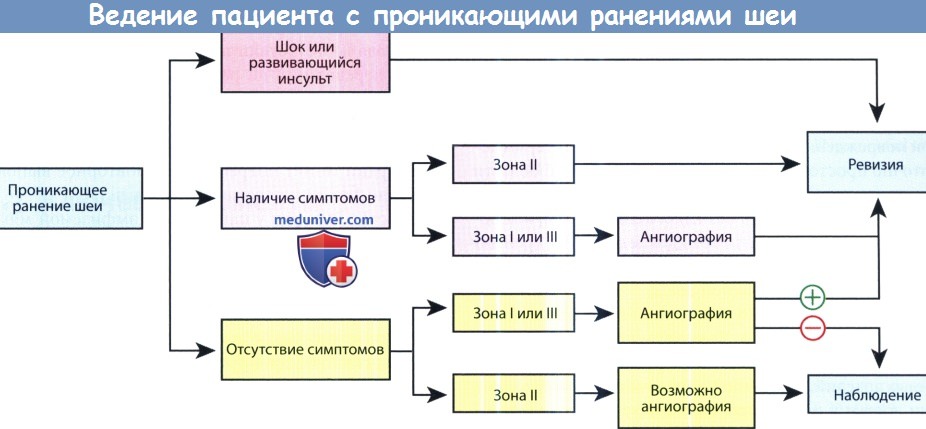
в) Диагностика проникающих ранений шеи. Если пациент находится в стабильном состоянии, нужно тщательно собрать анамнез и провести детальный осмотр. Особое внимание нужно обратить на входное и выходное отверстие раны, а также на неврологический статус. Для исключения перелома шейного отдела позвоночника выполняется рентгенография; рентгенография органов грудной клетки позволяет исключить гемоторакс, пневмоторакс, пневмомедиастинум, в некоторых случаях также можно диагностировать повреждение подключичных сосудов. Для повышения точности интерпретации снимков полезно пометить ранения каким-нибудь рентгеноконтрастным материалом. До сих пор не достигнуто единого мнения о том, какой тактики ведения больного следует придерживаться: обязательной или селективной хирургической ревизии раны. Поскольку в перспективных исследованиях не было продемонстрировано преимущество одного подхода над другим, во многих лечебных учреждениях предпочитают прибегать к тактике селективной ревизии, которая подразумевает разделение на три группы: пациенты в нестабильном состоянии (шок или симптомы нарушения мозгового кровообращения), пациенты в стабильном состоянии с имеющимися симптомами, пациенты в стабильном состоянии без какой-либо симптоматики. Стабильные пациенты с ранениями I и III зон направляются на ангиографию, по результатам которой решается вопрос о проведении ревизии. Пациентам с повреждениями II зоны и имеющимися симптомами выполняется ревизия. При отсутствии симптоматики либо выполняется ангиография, либо в течение 48 часов ведется наблюдение. Пациентов с проникающими ранениями II зоны необходимо обследовать далее, чтобы не пропустить скрытые повреждения. Первым делом нужно определиться с состоянием дыхательных путей. При нарушении проходимости дыхательных путей больного следует стабилизировать, выполнить ангиографию, контрастное исследование желудочно-кишечного тракта, гибкую и жесткую эзофагоскопию; при обнаружении соответствующей патологии выполняется ревизия шеи. При свободной проходимости дыхательных путей внимание уделяют состоянию дыхательной, легочной, сердечно-сосудистой систем, неврологическому статусу. Решение о ревизии выполняется по результатам проведенного обследования. В любом случае, всем пациентам требуются регулярные осмотры в течение 48 часов. г) Повреждение сосудов шеи. При повреждениях I анатомической зоны шеи в большинстве случаев требуется консультация торакального хирурга и проведение торакотомии, хотя иногда удается обойтись и доступом через разрез на шее. В зоне II расположены общие и внутренние сонные артерии. Ревизия выполняется через разрез вдоль переднего края грудино-ключично-сосцевидной мышцы. Обширная гематома или повреждение проксимального отдела артерии сделает ее идентификацию более сложной, т. к. заметить пульсацию сосуда будет труднее. В данном случае для идентификации нужно отследить ветки наружной сонной артерии в проксимальном направлении. При повреждении ветвей наружной сонной артерии достаточно простой перевязки, потому что в этой области хорошее коллатеральное кровообращение. Вены шеи также можно перевязывать без какого-либо риска, исключение составляет только повреждение обеих внутренних яремных вен, в таком случае, рекомендуется восстановить проходимость хотя бы одной вены. При повреждениях III зоны может потребоваться резекция нижней челюсти. Возможно повреждение сразу нескольких крупных сосудов (наружной и внутренней сонных артерий, внутренней верхнечелюстной артерии). Если доступ к основанию черепа затруднен, может потребоваться консультация интервенционного радиолога. Описаны несколько методов восстановления целостности сосуда: восстановление целостности сосудистой стенки, лигирование сосуда, трансплантат в виде заплаты на сосуд, венозный аутотрансплантат, синтетический венозный трансплантат. При наличии стеноза (по данным лучевых методов) рекомендуется выполнение анастамоза «конец-в-конец» или использование аутотрансплантатов. Перевязывать внутреннюю сонную и общую сонную артерии не рекомендуется, процедура выполняется только в случаях, когда восстановление проходимости невозможно. При отсутствии лечения возможно развитие отдаленных осложнений (формирование аневризмы, разрыв сосуда, формирование артериовенозной фистулы). д) Оценка состояния пищеварительного тракта. Всех пациентов с подозрением на повреждение пищевода необходимо тщательно обследовать. Незамеченные разрывы слизистой могут стать причиной развития меди-астинита, который отличает высокое число осложнений и высокая смертность. Согласно результатам некоторых исследований, использование гибкой эзофагоскопии помогает избежать проведения общей анестезии, необходимой для жесткой эзофагоскопии; тем не менее, есть сообщения о том, что при выполнении гибкой эзофагоскопии есть риск пропустить разрывы стенки пищевода на участках с избыточным объемом слизистой. Важную роль в обследовании пациентов с травмами пищевода играют лучевые методы исследования. В качестве контрастного вещества используется гастрографин, поскольку при попадании бария в средостение возможно развитие химического медиастинита. Кроме того, попадание бария за пределы пищевода может рентгенологически искажать нормальное послойное расположение тканей. Если исследование оказалось неинформативным, но клинически есть высокий риск перфорации пищевода, выполняется рентгенография с барием. При сохраняющемся подозрении на перфорацию пищевода и отсутствии подтверждающих данных, пациент переводится на режим питания «ничего через рот», также необходимо тщательное наблюдение. При расширении средостения на последовательных рентгенограммах грудной клетки, появлении лихорадки или тахикардии может потребоваться повторное выполнения эндоскопии или даже ревизия шеи. Многие хирурги у пациентов с эмфиземой мягких тканей шеи, кровохарканьем и другими угрожающими симптомами предпочитают выполнять прямую ларингоскопию, бронхоскопию и жесткую эзофагоскопию. При обнаружении перфорации пищевода требуется первичное ушивание двухрядным швом, очищение раны, адекватное дренирование. Для дополнительного укрепления стенки пищевода некоторые хирурги также применяют мышечный трансплантат. Приоритетом, тем не менее, всегда остается контроль за проходимостью дыхательных путей. е) Повреждения гортани и трахеи. Повреждения трахеи, которые не нарушают проходимость дыхательных путей или не сопровождаются полным разрывом колец трахеи, могут быть восстановлены как с трахеотомией, так и без нее. При более тяжелых повреждениях требуется трахеотомия, либо через сам дефект, либо ниже него. Повреждения слизистой оболочки гортани должен быть ушиты в течение 24 часов с момента травмы, это уменьшает процесс рубцевания и способствует восстановлению голоса. При смещенных переломах хрящей и при крупных разрывах слизистой складочного и надскладочного отделов требуется хирургическое сопоставление поврежденных тканей. КТ и ларингоскопия помогают определиться с тем, показано ли пациенту выполнение тиреотомии и открытой репозиции перелома, либо можно ограничиться наблюдением. ж) Тупая травма шеи. Тупая травма шеи может произойти в результате криминального нападения, занятия спортом, дорожно-транспортного происшествия. Возможно повреждение дыхательного и пищеварительного тратов, кровеносных сосудов. Поскольку симптомы могут развиться спустя достаточно длительное время после травмы, чтобы не упустить их, требуется тщательное наблюдение. У пациентов с сочетанной травмой повреждение гортани и трахеи легко пропустить. В таком случае возможно медленное нарастание отека дыхательных путей, который приведет к развитию стеноза лишь спустя несколько часов после травмы. КТ полезна для уточнения степени повреждения гортани и близлежащих сосудов. Тупая травма сосудов шеи может привести к разрыву, тромбозу, расслойке, формированию ложных аневризм. В зависимости от механизма, вида и локализации повреждения прибегают либо к хирургическому лечению, либо к назначению антикоагулянтов, либо к наблюдению. Возможно, потребуется консультация сосудистого хирурга. з) Ключевые моменты:
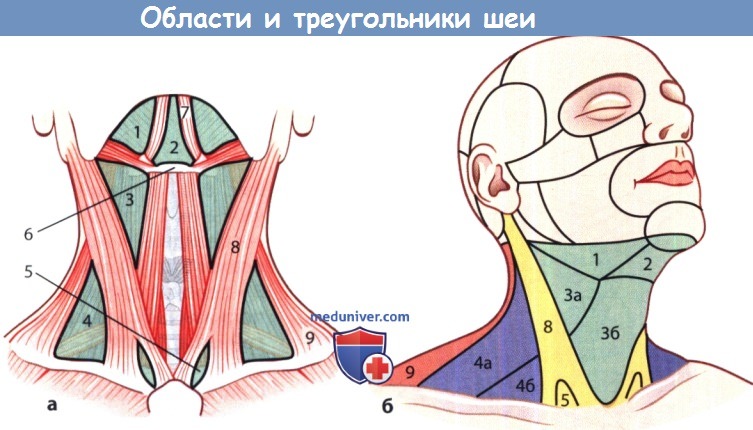
Учебное видео топографии и анатомии треугольников шеиПри проблемах с просмотром скачайте видео со страницы Здесь – Также рекомендуем “Принципы эстетического анализа старения лица косметологом” Оглавление темы “Образования, травмы головы и шеи”:
|
Источник