Порок гортани у новорожденного

Аномалии развития гортани – структурные, морфологические, биохимические и другие патологии гортани, формирующиеся вследствие нарушения внутриутробной закладки органа. Проявляются затрудненным дыханием, стридором и аспирацией частиц пищи при наличии сообщения с пищеводом. Аномалии развития гортани диагностируются клинически, с помощью ларингоскопии и рентгенографии с контрастированием. Лечение чаще хирургическое. Проводится временная трахеостомия с последующей ларинготрахеопластикой, удалением кист, закрытием свищей и т. д. Консервативная терапия включает полноценное питание и респираторную поддержку.
Общие сведения
Аномалии развития гортани встречаются редко, в структуре пороков органов дыхательной системы основная доля патологий приходится на легкие и бронхи. Точная статистика отсутствует, поскольку проведенные исследования дают разрозненные сведения, а диагностика при отсутствии клинических проявлений часто является запоздалой. Заболевания имеют высокую значимость в педиатрии в связи с отсутствием четко разработанной схемы терапии, а также важностью гортани как проводника воздуха в нижележащие отделы дыхательной системы. Особенностью терапии аномалий развития гортани является длительная трахеостомия, повышающая риск инфицирования. В настоящее время методы оперативного лечения продолжают совершенствоваться.

Аномалии развития гортани
Причины и классификация аномалий развития гортани
Аномалии развития гортани формируются внутриутробно. В первом триместре беременности (примерно с 6 по 10 неделю) происходит закладка и дифференцировка органов бронхолегочной системы, в том числе гортани. Если в этот период на плод воздействуют различные повреждающие факторы, развитие органа нарушается и либо останавливается, либо идет по неправильному пути. Тератогенным воздействием обладают наркотические вещества, некоторые лекарственные препараты, бактериальные и вирусные инфекции. Аномалии развития гортани также могут быть проявлением хромосомных синдромов.
Существует множество пороков и принципов их деления, но большинство практикующих педиатров используют классификацию, в которой все аномалии развития гортани подразделяются на органные, тканевые, врожденные опухоли (гамартомы) и нейрогенные пороки развития. К органным относятся аномалии, связанные с хрящевой структурой гортани. Тканевые пороки развития представляют собой патологии эпителия и соединительнотканной части органа. Врожденные опухоли являются одним из вариантов неправильной закладки гортани, а нейрогенные пороки развития включают все параличи органа.
Симптомы аномалий развития гортани
Наиболее частый клинический признак – нарушение дыхания (диспноэ), причиной которого становится хронический стеноз гортани. Сужение просвета встречается при гипоплазии гортани, дисплазии хрящей, особенно перстневидного, который является основой органа. Также к стенозу приводят мембраны, локализующиеся чаще в межскладковом отделе, и кисты, обычно формирующиеся со стороны глотки. Одним из проявлений стеноза является шумное дыхание – стридор. Может наблюдаться на вдохе, выдохе или одновременно в обе фазы. Атрезия гортани и другие грубые аномалии приводят к невозможности осуществления дыхания с самого рождения.
Ларинготрахеопищеводные свищи сопровождаются сложностями с энтеральным кормлением вплоть до его невозможности. Причиной становится попадание пищи через просвет свища из пищевода в гортань. Для ларингомаляции характерно недоразвитие хрящей гортани к моменту рождения, однако, в отличие от гипоплазии, в данном случае развитие продолжается и обычно заканчивается к возрасту 12-18 месяцев. В течение этого времени порок проявляется инспираторным стридором и редко требует оперативного лечения. Аномалии развития гортани в структуре хромосомных синдромов всегда сочетаются с иными пороками (как дыхательной системы, так и других органов).
Диагностика и лечение аномалий развития гортани
При затруднении самостоятельного дыхания и необходимости интубации проводится прямая ларингоскопия ребенку. Именно так обнаруживается большинство аномалий развития гортани. Ларингопищеводные свищи выявляются таким же образом. Дополнительно осуществляется рентгенологическое исследование пищевода с контрастированием. Семейный анамнез также позволяет педиатру заподозрить наличие порока. В этом случае возможно генетическое исследование. Мембраны гортани небольшого размера могут обнаруживаться случайно при проведении интубационного наркоза по другим показаниям.
Консервативная терапия представлена респираторной поддержкой (при необходимости) и полноценной диетой для стимуляции роста хрящей гортани при гипоплазии и ларингомаляции. Ребенок должен находиться в увлажненном помещении с быстрым доступом к кислороду. При выраженном нарушении дыхания проводится хирургическое лечение аномалий развития гортани. Кисты чаще удаляются эндоскопическим путем при помощи углекислотного лазера. Наложение трахеостомы является временной операцией, цель которой – обеспечение адекватной оксигенации. Альтернативой может быть ларинготрахеопластика, последняя также выполняется при органных пороках. При наличии выраженных деформаций хрящевой структуры органа показана имплантация искусственных хрящей.
Прогноз и профилактика аномалий развития гортани
Прогноз определяется тяжестью порока, наличием сочетанных аномалий развития и другими факторами. Грубые аномалии развития гортани, такие как атрезия, часто приводят к летальному исходу. Длительная трахеостомия повышает риск развития вторичной инфекции, а частое сочетание с другими пороками увеличивает вероятность неблагоприятного исхода. В то же время доказано, что хирургическое вмешательство на хрящах гортани в дальнейшем не приводит к их отставанию в росте, поэтому в настоящее время операции на гортани проводятся с большим успехом, нежели 10-20 лет назад. Профилактика заключается в исключении тератогенных факторов, планировании беременности, особенно при наличии пороков развития в семейном анамнезе.
Аномалии развития гортани – лечение в Москве
Источник
Пороки развития гортани встречаются редко. Одни из них полностью несовместимы с жизнью, например при ларинготрахеопульмональной агенезии, атрезии с полной непроходимостью гортани или трахеи и бронхов. Другие пороки бывают не столь выраженными, однако некоторые из них могут вызывать тяжелые нарушения дыхания у ребенка непосредственно после его рождения, которые требуют немедленного хирургического вмешательства для сохранения ему жизнн. К таким видам пороков относятся пороки развития надгортанника и его кисты, кисты преддверия гортани и ее диафрагма. Наиболее же частыми являются легкие формы пороков, которые выявляются в разные сроки после рождения, чаще всего тогда, когда ребенок начинает вести активный образ жизни, связанный с движением и развитием голосовой функции. Иногда к этим порокам ребенок достаточно хорошо адаптируется, и они обнаруживаются случайно через годы при рутинном осмотре гортани. К таким порокам относятся расщепление надгортанника или голосовых складок, неполные диафрагмы гортани и др. Другие пороки гортани обнаруживаются в процессе их постепенного развития в постнатальном онтогенезе (кисты и др.) в связи с возникающими нарушениями тех или иных функций гортани. Среди параларингеальных пороков развития, которые могут нарушать функции гортани и вызывать ее структурные изменения, следует отметить пороки развития щитовидной железы, гортаноглотки и др.
Ларингоптоз. Этот порок характеризуется более низким расположением гортани, чем в норме: нижний край перстневидного хряща может находиться на уровне рукоятки грудины; описаны случаи ларингоптоза, когда гортань целиком располагалась за грудиной, когда верхний край щитовидного хряща находился на уровне ее рукоятки. Ларингоптоз может быть не только врожденным, но и приобретенным пороком, который развивается либо в результате тракциониого действия рубцов, возникающих при поражениях трахеи и окружающих ее тканей, либо при опухолях, давящих на гортань сверху.
Функциональные нарушения при врожденном ларингоптозе проявляются лишь необычным тембром голоса, который оценивают как индивидуальную особенность данного человека, в то время как приобретенные формы обусловливают нетипичные изменения голосовой функции, которые нередко сопровождаются и нарушениями дыхания. При ларингоскопии каких-либо структурных эндоларингеальных изменений гортани при обычном ларингоптозе не выявляется.
Диагностика ларингоптоза затруднений не вызывает, диагноз легко устанавливают при пальпации, при которой pomum Adami может располагаться в области яремной вырезки, а на типичном месте не определяется.
Лечение при врожденном ларингоптозе не требуется, в то время как при вторичном ларингоптозе, особенно в сочетании с обструкцией гортани, нередко требует трахеотомия, которая у таких больных часто осложняется подкожной и медиастинальной эмфиземой, пневмотораксом или стенозом подскладочного пространства.
Пороки развития щитовидного хряща – явление очень редкое. Наиболее значимым из них является расщепление его вентральной части, сочетающееся с дистопией голосовых складок (увеличение расстояния между ними и расположение их на разных уровнях). Чаще встречается порок, при котором отсутствуют верхние рога щитовидного хряща. В других случаях эти образования могут достигать значительных размеров, достигая подъязычную кость, с которой каждый из них может образовывать сверхкомплектный гортанный сустав. Встречаются также и асимметрии развития пластин щитовидного хряща, что сопровождается изменением положения и формы голосовых складок, желудочков гортани, и другие эндоларингеальные пороки развития, влекущие за собой и определенные тембровые особенности голосовой функции. Дыхательная функция гортани при этом не страдает. Какого-либо лечения при этих пороках не проводится.
Пороки развития надгортанника наблюдаются более часто, чем отмеченные выше пороки. Они включают в себя пороки формы, объема и положения. Самым частым пороком является расщепление надгортанника, которое может занимать лишь свободную его часть или распространяться до его основания, расчленяя его на две половины.
Среди пороков развития надгортанника чаще встречаются изменения его формы. Благодаря структуре эластического хряща надгортанник у грудного ребенка первых лет жизни более гибкий и мягкий, чем у взрослых, в силу чего он может приобретать самые разные формы, например с загнутым передним краем, которая наблюдается иногда и у взрослых. Однако чаще всего наблюдается надгортанник в виде желоба с загнутыми кверху боковыми краями, сближающимися по средней линии и суживающими надгортанное пространство. В других случаях наблюдаются подкововидные или Щ-видные надгортанники, сплющенные в переднезаднем направлении.
Пороки развития внутригортанных образований. Эти пороки возникают в результате нарушения резорбции мезенхимальной ткани, выполняющей просвет гортани в первые 2 мес эмбрионального развития. При задержке или отсутствия резорбции этой ткани могут возникать частичные или тотальные атрезии гортани, циркулярные цилиндрические стенозы и наиболее часто – гортанные мембраны – полные или частичные, располагающиеся между голосовыми складками и носящие название гортанной диафрагмы.
Гортанная диафрагма располагается обычно в передней комиссуре и имеет вид серповидной перепонки, стягивающей края голосовых складок. Толщина гортанной диафрагмы бывает различной, чаще всего это беловато-сероватая или серовато-красноватая тонкая перепонка, растягивающаяся при вдохе и собирающаяся в складки во время фонации. Эти складки препятствуют сближению голосовых складок и придают голосу дребезжащий характер. Иногда диафрагма гортани бывает толстой, и тогда голосовая функция нарушается более значительно.
Диафрагмы гортани могут иметь разную площадь, занимая от 1/3 до 2/3 просвета гортани. В зависимости от величины диафрагмы развивается дыхательная недостаточность разной степени, вплоть до асфиксии, которая нередко возникает даже при умеренных стенозах на фоне простудных заболеваний гортани или ее аллергического отека. Небольшие диафрагмы гортани обнаруживаются случайно в юношеском или зрелом возрасте. Субтотальные или тотальные формы обнаруживаются сразу же или в первые часы или дни после рождения в результате возникновения дыхательных расстройств: в острых случаях – появлением признаков асфиксии, при неполной диафрагме – шумного дыхания, временами цианоза, постоянным затруднением при кормлении ребенка.
Диагноз у новорожденных устанавливают но признакам механической обструкции гортани и при прямой ларингоскопии, во время которой врач должен быть готов к немедленной перфорации диафрагмы или ее удалению. Поэтому прямую ларингоскопию необходимо готовить как микроэндоларингологическое хирургическое вмешательство.
Лечение при диафрагмах гортани заключается в рассечении или иссечении мембраны с последующим бужированием полым бужом для предотвражения стеноза гортани. При более выраженных врожденных фиброзных стенозах после трахеотомии проводят рассечение щитовидного хряща (тиреотомию) и в зависимости от степени и локализации рубцовой ткани производят соответствующую пластическую операцию, анологичнуго тем, которые применяются при приобретенных Рубцовых стенозах гортани. У взрослых чаще всего формируют ларингостому для более эффективного послеоперационного ухода за полостью гортани, поскольку нередко требуется купирование появляющихся грануляций, репозиция кожного или слизистого пластического лоскута, покрывающего раневые поверхности, проведение туалета и обработка гортани антисептическими средствами. Пластические лоскуты фиксируют к подлежащим тканям при помощи муляжа из эластичного губчатого материала или надувного баллончика, сменяемого ежесуточно. При хорошем приживлении лоскутов и отсутствии грануляционной ткани производят пластическое закрытие ларингостомы с сохранением в ней баллончика-дилататора на 2-3 дня, затем его удаляют при помощи привязанной к нему нити, выведенной через трахеостому. Вместо надувного баллончика можно использовать тройник А.Ф.Иванова.
У детей оперативное удаление мембраны производят только при явных признаках дыхательной недостаточности, являющейся препятствием для нормального физического развития организма и фактором риска в отношении возникновения острой асфиксии при простудных заболеваниях. Во всех других случаях оперативное лечение откладывают до полного развития гортани, т. е. до 20-22 лет. При полной или субтотальной диафрагме гортани жизнь новорожденного может быть спасена лишь немедленным перфорированием мембраны, которое может быть произведено ларингоскопом диаметром 3 мм или, при соответствующих условиях, трахеотомией.
Врожденные кисты гортани возникают значительно реже, чем кисты приобретенные, возникающие в процессе постнатального онтогенеза в результате тех или иных заболеваний гортани (ретенционные, лимфогенные, посттравматические и др.). Иногда врожденные кисты гортани интенсивно растут во время внутриутробного развития плода и достигают значительных размеров, в результате чего сразу после рождения ребенка возникают асфиксия и смерть. В других случаях эти кисты развиваются более или менее медленно, вызывая расстройство дыхания или нарушение глотания при кормлении. Истинная киста – это полость, стенки которой включают практически все слои эпидермоидных образований: в ее полости имеются выстилка из многослойного плоского эпителия с разной степенью кератоза, спущенный эпителий и кристаллы холестерина. Под эпидермисом имеется соединительнотканный слой, а снаружи киста покрыта слизистой оболочкой гортани.
Большинство врожденных кист гортани проявляются теми или иными признаками нарушений функций гортани между 3-м и 15-м месяцами после рождения. Среди этих нарушений наиболее характерным является гортанный стридор. Дыхательные нарушения, обусловленные врожденной кистой гортани, нарастают постепенно, в то время как расстройства, возникающие вследствие пороков развития надгортанника, по мере консолидации связочного и хрящевого аппарата, укрепления внутригортанных мышц постепенно уменьшаются.
Кисты возникают, как правило, в области входа в гортань, откуда они распространяются вниз, заполняя собой грушевидные синусы, желудочки гортани и межчерналовидное пространство, пронизывая черпалонадгортанные складки. Нередко врожденные кисты локализуются па голосовой складке.
Разновидностью врожденной кисты гортани является так называемая бороздка (узкая выемка на поверхности голосовой складки параллельно ее свободному краю). Эта киста хорошо обнаруживается лишь при стробоскопии, при которой она выявляется при фонации своей ригидностью и обособленным от истинной голосовой складки колебанием.
Диагноз устанавливают при прямой ларингоскопии, во время которой возможны пункция кисты, ее вскрытие, частичное удаление ее стенки и, таким образом, предотвращение асфиксии грудного ребенка. При больших кистах ее пункцию производят снаружи, через кожу, чем предотвращается ее инфицирование.
[1], [2], [3], [4], [5], [6], [7], [8], [9], [10], [11], [12]
Источник
Стеноз гортани у детей — это сужение просвета органа вплоть до полной его закупорки, что сопровождается нарушением внешнего дыхания. Состояние развивается при ложном крупе, травматических и аллергических поражениях гортани, как следствие длительного периода интубации. Симптомы стеноза включают одышку, бледность и синюшность кожных покровов, повышенную потливость. На стадии декомпенсации возникают судороги, потеря сознания, остановка дыхания. С диагностической целью проводят ларингоскопию, МРТ и КТ гортани, эндоскопическое обследование. Лечение в основном хирургическое: коникотомия или плановые коррекции рубцовых изменений.
Общие сведения
Стеноз является осложнением болезней дыхательной системы или других органов, он не возникает изолированно на фоне полного здоровья (за исключением травм и аспирации инородных тел). Симптомы чаще наблюдаются у грудничков и детей раннего возраста, что обусловлено анатомо-функциональными особенностями верхних дыхательных путей. Заболевание является серьезной проблемой в современной отоларингологии, поскольку при тяжелых формах сужения и отсутствии неотложной медицинской помощи смертность достигает 90-100%.
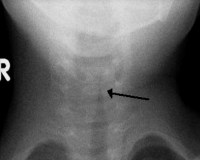
Стеноз гортани у детей
Причины
Зачастую стеноз гортани у детей осложняет течение острого ларингита, вызванного вирусом парагриппа. При этом формируется ложный круп, при осложненном течении которого сужаются воздухоносные пути. Патология характерна для пациентов до 5-6 лет. Симптомы стеноза могут развиваться при других воспалениях (эпиглоттит, дифтерия). Невоспалительными причинами перекрытия гортани служат:
- Инородные тела. В раннем возрасте дети могут проглатывать бусины, пуговицы и другие мелкие предметы. Ввиду узости гортани посторонние тела застревают в области голосового аппарата, перекрывая доступ воздуха и вызывая симптомы удушья.
- Травма. Механическое воздействие на шею при падении, ударе, удушении сопровождается повреждением гортанных хрящей, тяжелыми нарушениями вентиляционной функции. Подобные травмы представляют угрозу для жизни детей, особенно при их сочетанном характере.
- Аллергия. В детском возрасте стенки гортани очень рыхлые, поэтому при иммунном воспалении они реагируют массивный отеком. При аллергической реакции немедленного типа симптомы полного перекрытия просвета у детей наступают за несколько минут.
- Длительная ИВЛ. Проблемой детской отоларингологии остаются рубцовые постинтубационные стенозы которые при отсутствии адекватного и комплексного лечения приводят к инвалидизации и социальной дезадаптации детей. Сужение становится осложнением «гортанного пролежня».
Частому развитию стеноза способствуют анатомо-физиологические особенности детской гортани. Она имеет короткое преддверие, малый диаметр и податливый хрящевой скелет, что создает благоприятные условия для сужения просвета и даже его полного перекрытия. У детей отмечаются симптомы гипервозбудимости рефлексогенных зон и повышенный тонус парасимпатической системы, с чем связана быстрая реакция мышц, замыкающих голосовую щель в ответ на раздражение.
Патогенез
Формирование стеноза у детей обусловлено тремя компонентами: отеком гортанной слизистой, спазмом мускулатуры и закупоркой просвета густыми слизистыми выделениями. Затруднение прохождения воздуха создает нарушения аэродинамики и увеличивает сопротивление воздушному потоку, провоцирует типичные симптомы (одышку, чувство нехватки воздуха). Недостаточное поступление кислорода сопровождается гипоксией и гипоксемией, кардиоваскулярными и мозговыми нарушениями.
Классификация
С учетом времени появления стенозы подразделяются на врожденные и приобретенные. По локализации бывают синехии заднего или переднего отдела, кольцевидные рубцовые изменения, тотальное заращение просвета. По размеру поражения выделяют ограниченный рубцовый стеноз (до 10 мм) и распространенную форму. В клинической практике наиболее важна классификация по тяжести течения, согласно которой выделяют 4 стадии:
- I (компенсация). Чтобы обеспечить адекватное дыхание, в процесс вовлекается вспомогательная мускулатура, но ЧДД в норме и состояние ребенка удовлетворительное.
- II (субкомпенсация). Происходит чрезмерное напряжение компенсаторных механизмов, в результате чего функция внешнего дыхания нарушается, возникает легкая степень гипоксии.
- III (декомпенсация). Характеризуется полным срывом адаптационных механизмов, тяжелыми расстройствами дыхательной функции и патологическими изменениями гомеостаза.
- IV (асфиксия). Жизнеугрожающее состояние, проявляющееся остановкой дыхания с соответствующими расстройствами кардиоваскулярной системы.
Симптомы
Основной признак стенозов у детей — нарушение функции внешнего дыхания, которое колеблется от небольшого учащения ЧДД до шумного и свистящего дыхания. Чтобы облегчить состояние, ребенок присаживается на корточки, садится, наклонившись вперед с упором на руки. Родители замечают, что при вдохе втягиваются межреберные промежутки, над- и подключичные ямки. Одышка сохраняется даже в покое.
Симптомы сужения гортани включают изменение цвета кожи. Ребенок становится бледным, вокруг губ появляется синеватый оттенок. При прогрессировании стеноза наблюдается тотальный цианоз кожного покрова. Беспокоит повышенная потливость, все тело покрывается липким холодным потом. При тяжелом поражении возможно непроизвольное мочеиспускание или дефекация, судороги. При асфиксии ребенок задыхается, после чего теряет сознание.
Осложнения
Грозное последствие тяжелого гортанного стеноза — летальный исход от остановки дыхания и расстройств сердечной деятельности. При длительном сужении просвета воздухоносных путей у детей возникают симптомы хронической гипоксии, которая нарушает работу внутренних органов и головного мозга, провоцирует отставание в физическом и психическом развитии. Рубцовая деформация чревата потерей голоса и инвалидизацией ребенка.
Диагностика
При развернутой клинической картине стеноза детский ЛОР ставит диагноз без дополнительных методов обследования и сразу переходит к оказанию экстренной помощи. Диагностический поиск выполняется при легких и среднетяжелых формах стеноза либо после купирования асфиксии и стабилизации состояния ребенка. Для обследования применяются инструментальные и лабораторные методы:
- Ларингоскопия. Как скрининговая диагностика используется непрямая ларингоскопия, которая производится быстро и дает врачу информацию о наличии и характере стеноза. Для изучения анатомического строения гортани и определения уровня сужения показана прямая ларингоскопия.
- Рентгенография. На рентгенологическом снимке в боковой проекции визуализируется рубцовая ткань, что необходимо для диагностики хронического стеноза. Чтобы точно установить локализацию и степень распространенности стенотических изменений, назначается компьютерная томография гортани.
- МРТ гортани. Проводится при затруднениях в диагностическом поиске. Она позволяет детально осмотреть состояние мягких тканей дыхательных путей и окружающей клетчатки, что дает отоларингологу ценную информацию для уточнения этиологического фактора стеноза.
- Эндоскопия. Фиброларинготрахеоскопия требуется для детального осмотра внутреннего состояния гортани, нижележащих отделов дыхательной системы. Методика сочетает диагностические и лечебные функции, поскольку с ее помощью можно удалить инородные тела и наладить нормальное дыхание.
- Лабораторные анализы. При подозрении на инфекционную природу стеноза у детей рекомендована микробиологическая диагностика мазка из зева или мокроты. Больным в тяжелом состоянии необходим расширенный биохимический анализ крови, выявляющий симптомы метаболических и гипоксических расстройств.
Лечение стеноза гортани у детей
Консервативная терапия
При острых стенозах медикаментозные мероприятия имеют вспомогательный характер и включаются в комплекс неотложной помощи. Ребенку вводят кортикостероиды в возрастных дозировках, антихолинэргические средства. Для компенсации гипоксии после устранения стеноза проводится дыхание увлажненными кислородными смесями. После стабилизации самочувствия лечение подбирается по этиопатогенетическому принципу.
Легкие формы болезни подлежат амбулаторной терапии, при остальных рекомендована госпитализация. Если выявлены симптомы ларингита, назначаются нестероидные противовоспалительные препараты, антигистаминные средства. Для ликвидации вязкой мокроты, которая закупоривает просвет дыхательных путей, используют муколитики, щелочные ингаляции (для детей после 4-5 лет). При необходимости подбирается антибактериальная терапия.
Соответственно причине стеноза в стационаре могут применяться противовирусные, противомикробные, противогрибковые препараты. Когда симптомы вызваны нервно-мышечными нарушениями, показаны миорелаксанты. При интенсивном отеке эффективны адреномиметики в виде растворов и ингаляций, которые обладают мощным сосудосуживающим эффектом. Из физиотерапии выполняют УФО, электрофорез на область шеи.
Хирургическое лечение
При остром развитии тяжелого стеноза и асфиксии оперативное вмешательство производится как можно быстрее. В экстренных случаях показана коникотомия — рассечение гортани между хрящами для обеспечения поступления воздуха в дыхательные пути. У детей старше 8 лет проводится менее травматичная пункционная коникотомия, в ходе которой устанавливается катетер с иглой.
При хронических рубцовых стенозах хирургическая коррекция выполняется в плановом порядке. Чаще используются эндоскопические операции: баллонная дилатация, лазерная микрохирургия, вмешательство с помощью микродебридера. У детей также применяют оперативное лечение с наружным доступом: ларингопластику с использованием аутотрансплантата, резекцию гортани, латерофиксацию голосовых складок.
Реабилитация
Для успешного восстановления после хирургического лечения ребенку назначают щадящий режим. Наблюдение у ЛОР-врача проводится в течение 2-3 месяцев один раз в 2 недели. Специалисты советуют соблюдать голосовой режим (тихий разговор, избегание крика и громкого смеха), исключить горячие и острые блюда, чтобы не раздражать слизистую и не провоцировать симптомы удушья.
Прогноз и профилактика
При стенозах 1-2 стадии у врачей есть время для выявления причины патологии и ее устранения, поэтому прогноз благоприятный. В случае декомпенсации состояния и развития асфиксии существует высокий риск смерти, если вовремя не оказана медицинская помощь. Профилактика заболевания включает раннее лечение ОРВИ (в частности парагриппа), избегание травм, проведение иммуностимулирующих и общеукрепляющих мероприятий.
Источник