Поражение возвратного нерва гортани
Нейропатический парез гортани — это заболевание, проявляющееся в слабости внутренних мышц гортани, что связанно с нарушением иннервации. Как известно, односторонний вид нейропатического пареза гортани обычно сопровождается хриплым голосом, а также нарушением вокальной функции пациента. Если говорить о двустороннем нейропатическом парезе гортани, то данный вид заболевания обычно выражается нарушением процесса дыхания, развитием гипоксии, что может стать даже причиной для появления асфиксии. Все мероприятия, направленные диагностировать данную болезнь, будут включать, в первую очередь, рентгенологическое исследование гортани, органов грудной клетки и пищевода. Также исследование включает КТ гортани, КТ и МРТ головного мозга, обязательное УЗИ щитовидной железы и сердца. Лечение нейропатического пареза гортани — это, в первую очередь, ликвидация фактора, вызвающего поражение нервов, которые иннервировали гортань. Также лечение предполагает применение нейропротекторов, дальнейшее восстановление голосовой функции с помощью фонопедических, а также вокальных занятий.
Содержание статьи:
- Причины нейропатического пареза гортани
- Симптомы нейропатического пареза гортани
- Диагностика нейропатического пареза гортани
- Лечение нейропатического пареза гортани
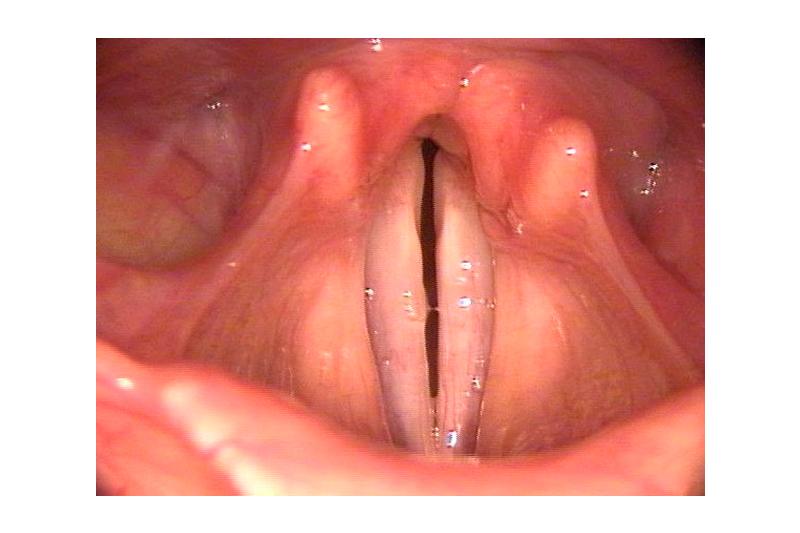
Обычно иннервация внутренних мышц гортани происходит посредством ветвей блуждающего нерва. Как известно, верхний гортанный нерв иннервирует перстне-щитовидную мышцу, тогда как остальные мышцы гортани иннервируют возвратные нервы. Именно из-за разных повреждений, а также особого патологического состояния блуждающего нерва, происходит развитие периферического нейропатического пареза гортани. В случае поражения ядра блуждающего нерва в корковых центрах или в стволе головного мозга образуется нейропатический центральный парез гортани.
Следует сказать, что нейропатический парез гортани — это часто встречаемый вид парезов гортани. Такой вид связан как с самой патологией гортани, так и с другими заболеваниями нервной системы и происходящими патологическими процессами в грудной полости. Таким образом, обследование и лечение пациентов с данным заболеванием поручают не только отоларингологу, но и неврологу, и специалистам торакальной хирургии.
Причины нейропатического пареза гортани
Периферический вид нейропатического пареза гортани очень часто вызывается патологией левого или правого возвратных нервов. Именно по причине большой длины возвратного нерва, а также из-за входа в гортань со стороны грудной полости и возможного контактирования с различными анатомическими структурами возможны повреждения нерва на самых разных участках. Как правило, левый возвратный нерв, огибая дугу аорты, может сдавливать ее при характерном аневризме. Обычно правый возвратный нерв может проходить недалеко от верхней части правого легкого. Он же может быть передавлен плевральными спайками в этой области. Главной причиной повреждения возвратного нерва с дальнейшим развитием нейропатического пареза гортани может стать травма гортани. Еще к основным причинам можно отнести: плеврит, опухоль плевры, перикардит, лимфаденит, кисту средостения, увеличение в размерах щитовидной железы (обычно это происходит в случае появившегося диффузного токсического зоба, а также при аутоиммунном тиреоидите и всех возможных йододефицитных болезнях и опухолях). Причиной возникновения и развития нейропатического пареза гортани может также стать рак щитовидной железы, дивертикулы, различные опухоли доброкачественной природы, рак пищевода, увеличение лимфатических узлов и опухоли в них.
Интересно, что периферический нейропатический парез гортани может быть также токсического происхождения. Болезнь может возникать как результат токсического неврита возвратных нервов в случае отравления алкоголем, никотином, свинцом и даже мышьяком. Не исключено и развитие болезни из-за сахарного диабета, дифтерии, тифа (брюшного и сыпного), туберкулеза и интоксикации. Нейропатический парез гортани наблюдается во время повреждения возвратного нерва при разного рода операциях на щитовидной железе. К последним относится: гемитиреоидэктомия, тиреоидэктомия и субтотальная резекция.
Обычно центральный вид нейропатического пареза гортани возникает при повреждении, например, ствола головного мозга, что вызывает бульбарный паралич, а также при опухолях, полиомиелите, сирингомиелии, нейросифилисе, ботулизме. Болезнь может возникнуть и из-за выраженного атеросклероза сосудов головного мозга, при кровоизлиянии в сам ствол головного мозга, что происходит во время геморрагического инсульта.
Интересно, что нейропатический парез гортани, если его природа центрального происхождения, наблюдается по причине патологических процессов, которые могут затронуть важные пути, идущие в кору головного мозга. Обычно корковый нейропатический парез гортани может сопровождать и опухоли головного мозга, может встречаться при ишемическом и геморрагическом инсультах, при тяжелых видах черепно-мозговых травм. Также необходимо отметить, что корковый вид нейропатического пареза гортани в любом случае имеет двусторонний характер. Это объясняется неполным перекрестом проводящих путей до того места, где начинается вход в ствол головного мозга.
Симптомы нейропатического пареза гортани
Первым симптомом появления и развития нейропатического пареза гортани является характерное снижение подвижности голосовых связок, которое проявляется в нарушении фонации (или голосообразования) и в нарушении дыхательной функции. Вовлечение внутренних мышц гортани в патологический процесс при нейропатическом парезе гортани происходит последовательно. На первом этапе возникает нарушение функции задней перстне-черпаловидной мышцы, которая, между тем, отвечает за возможность расширять голосовую щель и отводить голосовые складки. После начинает развиваться слабость и происходит паралич аддукторов гортани, которые могут сузить гортань и свести голосовые связки. Последнее имеет свое название — закон Розенбаха и Семона. Данный закон объясняет, почему при нейропатическом парезе гортани голосовая связка, как правило, занимает свое срединное положение. Происходит это по причине сохранившейся работоспособности аддукторов, которые наблюдаются еще в начале заболевания. По прошествии определенного времени происходит нарастание слабости аддукторов, из-за чего голосовая связка может перейти в промежуточное положение.
Следует сказать, что нейропатический парез гортани обычно в начале своего проявления характеризуется сохранением нормальной фонации, благодаря примыканию здоровой голосовой связки к связке пораженной стороны, которая занимает серединное положение. На первых этапах дыхание остается в норме. Затрудненное дыхание может проявляться только при сильных физических нагрузках. В дальнейшем развитие данного заболевания сопровождается вовлечением всякого рода аддукторов гортани, а также голосовой связки, которая занимает промежуточное положение. По причине последнего наблюдается окончательное смыкание голосовой щели во время фонации. Это приводит к охриплости голоса, что является уже характерным симптомом при нейропатическом парезе гортани. Спустя пару месяцев у больного начинает развиваться гипераддукция голосовых связок, но уже на здоровой стороне, из-за чего она более плотно прилегает к паретичной связке. Как результат, мы наблюдаем восстановление обычного голоса, но при этом нарушение вокальных функций у больного пациента всё равно сохраняется.
Если говорить о двустороннем парезе гортани, то на начальном периоде он сопровождается характерными нарушениями дыхательной системы, которые могут привести вплоть до асфиксии. Последнее связано с месторасположением голосовых связок, которые имеют срединное положение и могут быть полностью сомкнуты, тем самым препятствуя прохождению воздуха по дыхательным путям. Что касается клинических проявлений двустороннего нейропатического пареза гортани, то, в первую очередь, следует сказать о наличии шумного дыхания с возможным втяжением надключичных ямок, а также надчревья и даже межреберных промежутков как на вдохе, так и на выдохе. Пациент, страдающий двусторонним нейропатическим парезом гортани, вынужден находиться в положении сидя, опираясь при этом на диван или стул. Выражение лица при нейропатическом парезе гортани отражает, как правило, испуг, а его кожные покровы имеют вид цианотичной окраски. При каких-либо физических нагрузках, даже незначительных, наблюдается ухудшение состояния человека. Спустя два-три дня с момента клинических проявлений данного заболевания голосовые связки становятся в промежуточное положение, из-за чего между ними образуется щель. Со временем дыхательная функция улучшается, но при выполнении любой физической нагрузки, происходит проявление симптомов, характерных для гипоксии.
Диагностика нейропатического пареза гортани
Главной целью диагностики нейропатического пареза гортани является, в первую очередь, выявление причины данного пареза. Пациента с подозрением на нейропатический парез гортани направляют на прием к нейрохирургу, отоларингологу, торакальному хирургу, неврологу и эндокринологу. Обследование пациента включает большой список необходимых исследований: рентген гортани, КТ гортани, исследования голосовых функций (например, стробоскопия, фонетография, электроглоттография и другие), а также элеткромиографию гортанных мышц. Обязательно проводят исследования на определение состояния щитовидной железы. Для этого щитовидную железу исследуют при помощи УЗИ. В случае подозрения на поражение возвратного нерва при различных патологических процессах назначают также рентген органов грудной клетки, УЗИ сердца, рентген пищевода и прочее.
Лечение нейропатического пареза гортани
В первую очередь, лечение нейропатического пареза гортани состоит в устранении причины заболевания, то есть в лечении инфекционных болезней, перикардита, тиреоидита, плеврита, в лечении последствий инсульта. Также лечение заключается в удалении возможных опухолей и дивертикулов в пищеводе, а также опухолей средостения. При необходимости врачи проводят еще и резекцию щитовидной железы.
С целью быстрого восстановления функции поврежденного нерва врачи назначают пациенту применение нейропротекторов, применение витаминов группы B и в отдельных случаях — рефлексотерапию.
Источник
Парез гортани является болезненным состоянием, при котором снижается двигательная активность гортанных мышц, и, как следствие, нарушается голос и дыхательная функция.
Возникновение пареза гортани может быть обусловлено патологией мышц гортани. Кроме того, данное состояние развивается, если у больного поражаются иннервирующие нервы либо возникают нарушения в коре головного мозга.

Больные с парезом гортани жалуются на слабость, осиплость и охриплость голоса, в некоторых случаях – на афонию. Наиболее тяжелым симптомом заболевания является затрудненность дыхания и даже полная асфиксия.
В диагностике пареза гортани в Юсуповской больнице Москвы используется мультидисциплинарный подход с привлечением различных узких специалистов: отоларингологов, неврологов, нейрохирургов, эндокринологов, пульмонологов, кардиологов, торакальных хирургов, психологов и психиатров.
Классификация парезов гортани
В соответствии с этиологией выделяют несколько видов парезов гортани:
- миопатический парез гортани – его развитие связано с патологическими изменениями непосредственно в гортанных мышцах;
- нейропатический парез гортани – развитие патологии обусловлено поражением любого из участков нервного аппарата, который обеспечивает иннервацию гортанных мышц. При возникновении патологии блуждающего нерва и его ветвей, которые иннервируют гортань, могут развиваться периферические парезы и параличи гортани. Если повреждается ядро блуждающего нерва в стволе головного мозга – возникает бульбарный парез. Нарушения в проводящих путях и участках коры головного мозга приводят к развитию коркового пареза гортани;
- функциональный парез гортани – возникает вследствие нарушений деятельности коры головного мозга при которых появляется дисбаланс процессов возбуждения и торможения.
Парез гортани может быть, как односторонним, так и двусторонним. Корковый и функциональный парез гортани являются во всех случаях двусторонними.
Симптомы парезов гортани
Чаще всего пациенты с парезами гортани жалуются на нарушение голоса (дисфония) и нарушение дыхания.
Парез гортани может сопровождаться и следующими симптомами:
- снижением звучности голоса (вплоть до полного его отсутствия – афонии);
- шепотной речью;
- потерей тембра (индивидуальной окраски) голоса;
- охриплостью;
- дребезжанием либо осиплостью голоса;
- утомляемостью при голосовых нагрузках.
При миопатических парезах гортани, которые чаще всего бывают двусторонними, у больных нарушается фонация либо возникают дыхательные нарушения – асфиксия.
При нейропатическом парезе гортани, чаще имеющем односторонний характер, у пациентов постепенно развивается слабость сначала в мышце, отвечающей за расширение голосовой щели, а затем в аддукторах гортани. При двустороннем нейропатическом парезе уже на второй-третий день заболеваний может развиться асфиксия.
Функциональный парез гортани чаще встречается у людей, имеющих лабильную нервную систему, перенесших психоэмоциональную нагрузку либо респираторное заболевание. Нарушения фонации при функциональном парезе гортани имеют приходящий характер. У больных возникают выраженные субъективные ощущения (скрежет, щекотание, боли, першение и др.) в гортани или глотке, головные боли, утомляемость, раздражительность, нарушение сна, чувство тревоги, неуравновешенность.
Диагностика парезов гортани
Диагностика пареза гортани требует консультаций нескольких специалистов: отоларингологов, психоневрологов, неврологов, нейрохирургов, торакальных хирургов, пульмонологов, эндокринологов, психиатров и фониаторов.
В первую очередь лечащий врач собирает анамнез пациента для выявления основного заболевания, которое спровоцировало развитие пареза гортани, а также его склонности к психогенным реакциям.
Для уточнения диагноза специалисты Юсуповской больницы назначают проведение дополнительных исследований, таких как:
- ларингоскопия – для оценки положения голосовых связок, расстояния между ними, наличия воспалительных процессов или кровоизлияний
- МСКТ и рентгенография гортани;
- электромиография и электронейрография – для того, чтобы определить сократительную способность гортани и нейромышечную передачу.
Голосовая функция исследуется с помощью определения времени максимальной фонации, стробоскопии, фонетографии, электроглоттографии.
Периферические парезы и параличи гортани выявляются посредством проведения КТ и обзорной рентгенографии грудной клетки, ультразвукового исследования щитовидной железы, КТ щитовидной железы, ультразвукового исследования сердца, рентгенографии пищевода.
Исключить центральный (бульбарный или корковый) парез гортани позволяет КТ и МРТ головного мозга, спиральная КТ.
Если в результате всестороннего обследования у пациента не выявлены те или иные морфологические изменения, диагностируется функциональный парез гортани. Подтвердить данный диагноз можно с помощью психологического тестирования больного и осмотра психиатром.
Лечение парезов гортани
Терапия пареза гортани непосредственно зависит от его этиологии. Прежде всего необходимо устранить основное заболевание, которое привело к развитию пареза.
Лечение пареза гортани в Юсуповской больнице может проводится как медикаментозным, так и хирургическим способом.
Консервативная терапия проводится с применением следующих лекарственных препаратов:
- при парезах гортани инфекционно-воспалительного происхождения назначается антибактериальная или противовирусная терапия;
- при миопатическом парезе гортани эффективно применение биогенных стимуляторов и стимуляторов мышечной активности;
- при функциональных парезах гортани назначается прием психотропных средств (нейролептиков, антидепрессантов, седативных препаратов, транквилизаторов);
- при парезах, связанных с черепно-мозговыми травмами или инсультами, рекомендуется применение сосудистых препаратов и ноотропов.
Хирургическое лечение при парезе гортани представляет собой оперативные вмешательства, направленные на натяжение голосовых связок, удаление опухолей и дивертикулов пищевода, удаление опухолей средостения, а также тиреоидэктомию либо резекцию щитовидной железы. При возникновении асфиксии проводится экстренная трахеостомия или трахеотомия.
При любых видах парезов гортани в Юсуповской больнице успешно применяются физиотерапевтические методы лечения.
Отличные результаты при лечении нейропатического и миопатического парезов показывает применение электростимуляции, лекарственного электрофореза, магнитотерапии, микроволновой терапии, ДДТ, при терапии функционального пареза гортани – массажа, водолечения, рефлексотерапии, электросна. Кроме того, пациентам с функциональными парезами гортани назначается проведение рациональной психотерапии.
Благодаря комплексному лечению, применению в Юсуповской больнице передовых методик и эффективных терапевтических схем, восстановление голоса при парезах и параличах гортани у наших пациентов происходит в кратчайшие сроки.
Для того, чтобы восстановить голосовую функцию, врачи Центра реабилитации Юсуповской больницы назначают проведение фонопедических занятий, во время которых вырабатываются навыки правильной фонации и фонационного дыхания, повышается работоспособность голосового аппарата.
Записаться на прием к специалисту клиники реабилитации, получить подробную информацию о методах лечения пареза гортани и узнать стоимость предоставляемых услуг можно по телефону Юсуповской больницы или на сайте клиники через форму обратной связи.
Источник
В настоящее время паралич гортани (ПГ) занимает 2–е место по частоте в структуре хронических заболеваний голосового аппарата (29,9%) [1]. ПГ – состояние, являющееся одной из причин стеноза верхних дыхательных путей, характеризуется односторонним или двусторонним расстройством двигательной функции гортани в виде нарушения или полного отсутствия произвольных движений голосовых складок вследствие нарушения иннервации соответствующих мышц, анкилоза перстнечерпаловидных суставов, воспалительного процесса [1, 2, 4]. В зависимости от уровня повреждения ПГ делятся на центральные и периферические, односторонние и двусторонние.
Этиология и патогенез. Причинами ПГ могут быть инсульт, черепно-мозговая травма, травмы шеи и позвоночника, хирургическое вмешательство на шее, органах грудной клетки, черепе, дивертикул трахеи и пищевода, увеличение размеров сердца и дуги аорты (тетрада Фалло, митральный порок, аневризма аорты, гипертрофия желудочков, дилатация легочной артерии) [3–5]. Нарушение иннервации гортани может развиться за счет сдавления возвратного нерва или вовлечения его в патологический процесс гематомой, воспалительным инфильтратом, опухолевым или метастатическим процессом. Неврит возвратного нерва воспалительного, токсического и метаболического генеза (вирусная этиология, отравление барбитуратами, органофосфатами и алкалоидами, гипокальциемия, гипокалиемия, диабет и тиреотоксикоз) также могут быть причинами ПГ.
Наиболее часто повреждения возвратного нерва развиваются при операциях по поводу заболеваний щитовидной железы. Отмечено, что при первичном вмешательстве частота осложнений составляет 3%, при повторном – 9% [1]. Рядом авторов осложнения в виде пареза или паралича возвратного нерва после оперативного вмешательства на щитовидной железе и сосудистом пучке шеи обозначаются общим термином «краш-повреждения» без уточнения характера травмы. Отмечено, что нарушение иннервации гортани развивается вследствие воздействия на возвратный нерв инструментарием во время операции, при гемостазе (давление салфеткой), травме шовным материалом, гематомой, раневым экссудатом, токсическим воздействием анестетиков, дезинфицирующих растворов [6, 7].
Диагностика. Диагностика ПГ основывается на данных ларингоскопической картины, анамнеза. Для ПГ характерным является озвученный вдох – инспираторный стридор. При ларингоскопии голосовые складки находятся в срединном или парамедианном положении. Для паралича центрального генеза, кроме этого, характерны нарушение подвижности языка, мягкого неба и изменение артикуляции речи.
Обследование пациента с подозрением на парез или ПГ предполагает следующий алгоритм: микроларингоскопия, компьютерная томография (КТ) или рентгенотомография гортани и трахеи в прямой и боковой проекциях, рентгенография органов грудной клетки. Обязательно выполнение клинического и биохимического анализов крови. При декомпенсации дыхания сначала проводятся неотложные мероприятия по нормализации дыхания в необходимом объеме, а затем обследование.
Дифференциальная диагностика ПГ проводится с другими заболеваниями, являющимися причиной дыхательной недостаточности: ларингоспазмом, инфарктом миокарда, тромбоэмболией легочной артерии, стволовым инсультом. В тех случаях, когда состояние пациента не требует срочной операции, пациентам с ПГ проводятся общеклиническое обследование, КТ органов шеи и грудной клетки, эндоскопическое исследование гортани, трахеи, пищевода, легких, УЗИ шеи и щитовидной железы, томографическое исследование головного мозга. Для установления этиологии ПГ при его неясном генезе показаны консультации эндокринолога, невролога, пульмонолога, торакального хирурга.
Клиника. Для адекватной оценки тяжести состояния, правильного выбора метода лечения и точного прогнозирования течения заболевания большое значение имеет оценка жалоб больного и анамнеза заболевания. Степень стенозирования просвета гортани и, соответственно, тяжести состояния больного определяется при общем осмотре и проведении общеклинического обследования.
При ПГ страдают все 3 функции гортани: дыхательная, защитная и голосовая. Голос при двустороннем ПГ может быть звучным, иногда отмечается придыхательная охриплость. Звучный голос в сочетании с инспираторным стридором, отсутствие клиники острого воспаления (нормальная температура, отсутствие болевого синдрома), а также анамнестические данные (выполненная операция на шее, щитовидной железе, грудной клетке, полости черепа и др.) должны наводить врача на мысль о возможном стенозе дыхательных путей, который вызван ПГ.
Нарушение функции дыхания развивается при одностороннем и двухстороннем ПГ в тех случаях, когда размер голосовой щели не соответствует антропометрическим особенностям человека, при повышенной массе тела, небольших размерах гортани, значительных физических нагрузках, сопутствующей патологии (при остром и хроническом ларингите), острых респираторных заболеваниях, заболевании легких, других факторах, вызывающих дыхательную недостаточность смешанного генеза.
Выраженность клиники стеноза дыхательных путей зависит от размера голосовой щели. На состояние пациента оказывает влияние и сопутствующая соматическая патология: сердечно-сосудистая и легочная, обменные нарушения (гипотиреоз, гипопаратиреоз и т.д.), деформация шейного и грудного отделов позвоночника. При стенозе гортани и компенсации дыхания отмечаются укорочение паузы между вдохом и выдохом, удлинение вдоха (инспираторная одышка), уменьшение числа дыхательных движений в 1 мин. и искажение нормального соотношения числа дыхательных движений и пульсовых ударов, когда вместо нормального соотношения 1:4 появляется соотношение 1:6, 1:7 и 1:8. При этом дыхание становится шумным, возникает изменение частоты, напряжения и ритма пульса.
При декомпенсации дыхания общее состояние пациента тяжелое, характеризуется слабостью, апатией или крайним беспокойством. Отмечаются цианоз пальцев рук и лица, одышка в покое и при небольшой физической нагрузке, шумное дыхание, озвученный вдох (инспираторная одышка), учащение дыхания, вовлечение в дыхание вспомогательных мышц, тахикардия, повышение АД.
При остром стенозе гортани клиническая картина заболевания более выраженная, чем при хроническом, даже при относительно широкой голосовой щели. Клиническая картина хронического стеноза может быть «смазана» вследствие адаптации организма к гипоксии за счет компенсаторно-приспособительных реакций.
Лечение. Двусторонний парез гортани, развившийся в раннем послеоперационном периоде в результате повреждения возвратного нерва, при отсутствии симптомов острой дыхательной недостаточности в течение 10–14 дней лечится консервативно.
Терапия включает назначение антибактериальных препаратов широкого спектра действия, гормонотерапию. При наличии гематомы назначают средства, влияющие на свертываемость крови, витаминотерапию, сеансы гипербарической оксигенации, стимулирующую терапию, препараты, улучшающие реологические свойства крови, сосудистую терапию. При положительной динамике проводится курс фонопедических упражнений. До компенсации симптомов дыхательной недостаточности больной должен находиться под наблюдением оториноларинголога.
Схема лечения больных с двусторонним ПГ после струмэктомии в острой фазе (1–4 нед.):
– антибиотики широкого спектра действия внутримышечно или внутривенно – 7–9 дней;
– гормоны внутривенно (дексаметазон, преднизолон);
– этамзилат 2,0 внутримышечно – 1–3 сут. после операции;
– ГБО – 8–10 сеансов с 1-х сут.;
– кокарбоксилаза 100 мг внутривенно 2 р./сут.;
– ангиопротекторы (пентоксифиллин) внутривенно;
– пентоксифиллин 5,0 внутривенно капельно с 6–8 сут. после операции;
– поливитамины 2,0 через 2 сут. № 5 внутривенно;
– препараты с комбинированным метаболическим действием – актовегин, винпоцетин внутривенно № 10;
– физиолечение (фонофорез лекарственных веществ, магнитолазер);
– нейропротекторы – неостигмина метилсульфат подкожно.
По истечении 1 мес. после операции и при наличии двустороннего пареза гортани можно говорить о ПГ. Тактика лечения определяется индивидуально в зависимости от следующих факторов: выраженности симптомов дыхательной недостаточности, размеров голосовой щели, основного заболевания, сопутствующей патологии. При благоприятном стечении обстоятельств возможно одномоментное проведение трахеостомии и ларингопластики в необходимом объеме. Для восстановления дыхания срочную трахеостомию проводят под местной анестезией или под наркозом. Операция под наркозом возможна при фиброоптической интубации трахеи без применения миорелаксантов. Большинство больных с двусторонним ПГ нуждаются в хирургическом лечении. Показаниями к реконструктивной операции служат нарушение подвижности голосовых складок и невозможность адекватного дыхания через естественные пути, неэффективность консервативного лечения. Противопоказаниями для пластической операции являются пожилой возраст, тяжелая сопутствующая патология, злокачественные заболевания щитовидной железы.
Вопрос о характере паллиативного лечения решается индивидуально на основании объективных данных и данных ларингоскопической картины (рис. 1).
Функциональная хирургия двустороннего ПГ имеет ряд особенностей:
1. Необходимо тщательное дооперационное обследование для уточнения степени повреждения и факторов, осложняющих операцию.
2. Хирургический подход должен быть тщательно спланирован. Необходим выбор единственного способа вмешательства из всех альтернативных. Первичная операция должна быть успешна на 99,9%, т.к. исчерпывается запас здоровой ткани.
3. Пластика голосового отдела на стороне операции ауто- или аллотканями значительно улучшает функциональный результат операции (рис. 2).
Реабилитация пациентов с двухсторонним парезом или ПГ позволяет добиться полного восстановления дыхательной функции и частичного – голосовой. Срок реабилитации пациентов при одномоментной трахеостомии и ларингопластике составляет 3–4 мес.
Литература
1. Пальчун В.Т. Оториноларингология. Национальное руководство. М., 2008. С. 760–766.
2. Энциклопедический словарь медицинских терминов. Т. I. М., 1983.
3. Банарь И.М. Микрохирургия при устранении паралитических стенозов гортани: Тезисы докладов на IX съезде оториноларингологов СССР. 15–17 ноября 1988 г., Кишинев. С. 314–315.
4. Кирасирова Е.А. Реабилитация больных с травматическим повреждением гортани и трахеи различной этиологии: Дис. … док. мед. наук. М., 2004.
5. Continuous laryngeal nerve integrity monitoring during thyroidectomy: does it reduce risk of injury? / M.L. Robertson et al. // Otolaryngol Head Neck Surg. 2004. Nov. Vol. 131. № 5. P. 596–600.
6. F. Procacciante et al. Palpatory method used to identify the recurrent laryngeal nerve during thyroidectomy // World J Surg. 2001 Feb. Vol. 25. № 2. P. 252–253.
7. Валдина Е.А. Заболевания щитовидной железы. СПб., 2006. С. 368.
Источник