Питание через трубку при раке гортани
Под раком горла подразумевают формы онкологии, поражающей органы голосового аппарата, включая плоскоклеточный рак гортани. Все формы рака горла имеют примерно одинаковые симптомы, а также имеют высокую вероятность поражения близ расположенных органов. Рак горла, однако, не самый распространенный тип онкологии, ведь этим заболеванием болеют примерно 2,7% пациентов с сопутствующим диагнозом. Верхние дыхательные пути поражаются примерно у 70% больных раком горла. Заболеванием чаще страдают мужчины, ведь именно представители сильного пола составляют большинство курильщиков. Одним из самых страшных последствия данной болезни является распространение метастазов, которые незамедлительно поражают лимфатические узлы.
Правила питания для болеющих раком горла
Невозможно отрицать важность корректно сформированного рациона в лечении онкологии, ведь полезные свойства верного питания доказаны множеством исследований. Главным образом, благоприятный эффект оказывается благодаря кремнезему, который содержится в кожуре фруктов и овощей. Разумеется, есть сырые овощи необязательно, ведь тот же печеный картофель – это идеальное сочетание вкусовых качеств и кремнезема. Хорошим решением станет употребление лука, чеснока, хрена, редьки с горчицей и красной свеклой. В качестве профилактики, ежедневно можно съедать по 5 грецких орехов, 3 желудя и пару зубчиков чеснока. Запивать такую необычную смесь следует морковно-свекольным соком. Правильное питание строится на нескольких принципах, которые представлены ниже:
Дозируйте растительную и белковую пищу, первой требуется 2 части, а остатки суточной нормы замещаем белковыми продуктами.
Ешьте еду, которая блокирует развитие онкологических клеток и позволит укрепить иммунную систему, даже на фоне такой страшной болезни.
Следите за балансом витаминов из групп «А», «Е» и «С», ведь они просто необходимы для поддержания здоровья.
Давайте детальнее рассмотрим пищу, которая как нельзя лучше помогает лечение при раке гортани:
Представители семейства крестоцветных, включая белокочанную капусту, брокколи, цветную капусту и кресс-салат. Индолы, которыми столь богато описанное семейство, приостанавливают или вовсе прекращают развитие эстрогенов, переизбыток которых зачастую и приводит к раковым заболеваниям. Выше мы говорили о том, что и в приготовленных овощах много полезных элементов, но именно сырые плоды содержат максимум благотворных соединений.
Лук и чеснок помогут быстро вывести накопившееся шлаки и токсины из тела, также, благодаря этим продуктам, начинают работу белые кровяные тельца, которые как раз и борются с опасными онкологическими клетками. Процент серы стимулирует активную печеночную деятельность, что гарантирует дополнительное очищение организма. Особенно полезен именно чеснок.
Соя и продукты на её основе. Благодаря этим бобам замедляется развитие раковых клеток. Такие компоненты как изофлавоны и фитоэстрогены отличаются феноменальными противоопухолевыми эффектами. Сою советуют тем, кто проходит курс химической терапии, ведь бобы помогают легче перенести последствия такого лечения.
Миндаль может похвастаться большим процентом леатрила, убивающего раковые клетки. Примечательно, что подобные свойства наблюдаются у семян плодовых деревьев, вроде абрикоса или персика. Тыквенные или подсолнечные семечки же выводят ранее упомянутый эстраген, подобное влияние помешает развитию рака матки или молочных желез.
Водоросли, внимание следует заострить на бурой подводной растительности. Обилие йода нормализует работу щитовидной железы. Последняя прямо сказывается на уровне сахара в крови, ведь его переизбыток станет отличным катализатором для развития онкологии. Селен, имеющийся в водорослях, также выводит вредные соединения из организма.
Томаты включают ликопен, который помогает против рака. Цитрусовые и ягоды также заслуживают внимания. Составляющие продуктов улучшают использование запасов витамина С, накопленных нашим телом. Черника, например, не только сдерживает рак, но и мешает скорому старению, обновляют кожу и волосы.
Рыба и яйца ценны, благодаря собственным кладезям Омеги-3. Последняя кислота подавляет раковые образования. Самой полезной является камбала. Восточные грибы, привезенные из Китая или Японии, содержат уникальный элемент – бета-глюкан. Неповторимые японско-китайские реликты как нельзя лучше справляются с возлагаемыми лечебными задачами, их аналогов в наших широтах нет.
Куркума – это достаточно популярная приправа, которая отличается ярким солнечным оттенком, а также отличными свойствами, которые препятствуют развитию злокачественных новообразований. Сильная пряность нивелирует шансы развития опухолей. Похожие свойства наблюдаются у оливкового масла, которое также препятствует развитию раковых клеток.
Зеленые и черные чаи, которые отличаются антиоксидантными эффектами, останавливающими развитие опухолей. Зеленые сорта более эффективны, так что акцент следует делать на них, ведь сухое зеленое сырье намного полезнее черных чаинок. Занимаясь лечением раковых образований, мы рекомендуем сократить потребление спиртного, сахара, соленого мяса и копченостей.

Особенно полезными считаются такие продукты как:
Вода, причем в больших количествах.
Каши, приготовленные из риса, овса и гречки.
Фрукты и овощи.
Масла растительного происхождения.
Обилие чеснока и лука.
Березовые и кленовые соки, подойдут соки из свеклы и морковки.
Семечки подсолнечника, тыквенные семена и фасолевые бобы, щавель, плоды инжира и земляника с облепихой.
Главное, перед тем как отведать сырые фрукты и овощи – проверить плоды на уровень нитратов с помощью специального оборудования. Также мы настоятельно не рекомендуем комбинировать несколько типов белков, плохой идеей станет комбинирование капусты и хлеба. Неотъемлемыми считаются такие правила как:
Никаких голодовок.
Запрещены горячие ванны, посещение бань и саун.
Нахождение под прямыми солнечными лучами также не рекомендуется.
Биологические добавки к пище, имеющие в своём составе женьшень – это плохое решение.
Существуют конкретные запреты и относительно пищи:
Продукты с повышенным содержанием глюкозы.
Рыбья икра.
Мучное, произведенное на основе пшеницы.
Продукты с повышенным уровнем сахара.
Бульон, приготовленный на мясе или же другие животные жиры.
Молодые злаковые растения.
Мед с орехами.
Жирная, жареная пища.
Копчения, острая еда.
Консерванты.
Сорбитные соединения.
Полуфабрикаты и прочие продукты не первой свежести.
Маргарин.
Мы рекомендуем использовать намного меньше сливочного масла, молочной продукции и картофеля. Жиросодержащие продукты могут спровоцировать развитие рака кишечника, предстательных и молочных желез. Та же история с маринадами. Животные белки довольно часто приводят к новообразованиям в толстом кишечнике.

Собранная учеными статистика говорит о следующем:
Маргарин и сливочное масло увеличивают вероятность заболевания раком в 15 раз.
Свиной жир повышает шансы заболеть примерно в 20 раз.
Говяжий жир увеличивает шансы на развитие онкологических заболеваний в 17 раз.
В случае со свиным салом шансы возрастают в 6 раз.
Пиво угрожает сохранности прямой кишки, более крепкое спиртное угрожает печени и селезенке. Недостаток чечевицы может спровоцировать опухоли пищевода, равно как и недостаток некоторых полезных элементов. Из-за канцерогенов, имеющих место в большинстве жирной пищи, шансы развития рака также разительно увеличиваются. Ваниль, дрожжевой хлеб и еда, приготовленная в алюминиевой посуде, также могут стать катализаторами онкологии.
Какую диету следует соблюдать при онкологическом заболевании горла
В течение первых суток после операции пациенту рекомендуется голод. Далее назначаются поочередно лечебные хирургические столы. Это диеты 0А и 0Б. А примерно на 11-15 сутки рекомендуется диета номер 1 в протертом варианте. В случае каких-либо затруднений в процессе проглатывания пищи, с целью нутрицидной поддержки назначается специальное искусственное питание, осуществляемое через зонд.
В этом случае используют различные пищевые смеси промышленного производства, отличающиеся по консистенции и вкусу. Например, Нутризон энергия, Фортикер и т. д. В состав смесей входят все необходимые нутриенты, минералы и витамины. Они вводятся в малом объеме, но при этом являются высококалорийными. Благодаря этому обмен веществ поддерживается на нормальном уровне. Это очень важно, так как в послеоперационный период обычно применяется лучевая терапия, которая отрицательно сказывается на здоровье пациента.
Согласно диете, необходимо исключить из рациона продукты, оказывающие раздражающее воздействие на слизистую оболочку. Противопоказаны жёсткие мясные продукты, а также грибы, бобовые, сырые и маринованные овощи, кожа птицы или рыбы, каши из грубой крупы, кислые и жареные продукты, любые специи и соль. Нельзя употреблять также бульоны на рыбе или мясе. Супы готовят исключительно на основе воды.
Запрещено употреблять пищу в холодном или горячем виде, так как в этом случае слизистая будет восстанавливаться намного медленнее. Назначается дробное питание (около 7-8 приемов пищи в сутки). Порции при этом маленькие, а продукты полужидкие, тщательно протёртые.
Приблизительное меню
Для пациентов диета составляется индивидуально. При формировании меню для пациента учитывается его возраст, самочувствие, а также стадия болезни. Если пациент значительно теряет в весе, назначаются более частые приемы пищи и в больших количествах.
Как правило, на завтрак назначаются каши полувязкой консистенции, приготовленные на молоке пополам с водой. Важно, чтобы блюдо остыло, так как горячая пища запрещена. Разрешены соки из тыквы, а также яблок или моркови.
На обед пациенту можно давать суп. Но он должен быть приготовлен на воде. Мясные бульоны противопоказаны. Суп мелко протирают через сито.
На второе допускается употребление рыбы, тщательно измельчённой с помощью блендера.
После этого можно употреблять ряженку или кефир. Допускается также употребление йогурта.
Вечером допускается употребление отварного картофеля, который измельчается блендером или мелко режется. Кроме того, рекомендуется пюре из овощей в теплом виде. Оно не должно быть ни холодным, ни горячим.
Иногда допускаются десерты в виде фруктов и ягод. Они должны быть свежими, тщательно измельчёнными. Разрешается заправить десерт йогуртом или натуральными сливками.
В процессе лечения рака горла очень важно питаться согласно рекомендованной диете. Ее назначает онколог, руководствуясь состоянием пациента, стадией заболевания и результатами проведенных анализов.
Необходимо соблюдать все рекомендации врача, употребляя только разрешенные блюда, которые помогут ускорить процесс выздоровления.
Стоимость диеты
Диета, рекомендованная при онкологическом заболевании горла, отличается существенными ограничениями в плане продуктов питания. Это многие мясные изделия, с также каши и большинство фруктов. За неделю на питание нужно будет потратить примерно от 1000 до 1500 руб.
Источник
Во время прохождения лучевого или химиолучевого лечения важно качественно и сбалансировано питаться, потому что организм нуждается в дополнительной энергии для борьбы с болезнью. Но именно в этот период могут возникнуть осложнения, препятствующие комфортному приему достаточного количества пищи, например, лучевые ожоги на слизистой оболочке ротовой полости, на коже шеи.
Принимая пищу, пациенты могут испытывать очень сильные болевые ощущения в ротовой полости, поэтому начинают ограничивать себя в еде. Если вы заметили, что стали употреблять меньше пищи и жидкости, то незамедлительно сообщите об этом лечащему врачу. Поскольку такие изменения в питании могут привести к потере веса и нарушению работы всех органов и систем организма, и в далеко зашедших случаях приходится прерывать лечение, что крайне нежелательно. Чтобы этого избежать, еще до начала лечения необходимо решить вопросы, связанные с питанием. Для этого врач оценивает состояние пациента и прогнозирует его силы и общий статус, оценивает степень дисфагии – нарушения прохождения пищи по пищепроводящим путям из-за опухолевого процесса.
В некоторых ситуациях врач до начала химиолучевого лечения принимает решение об организации зондового питания: временной установке назогастрального зонда либо эндоскопической гастростомы.
Основная цель установки зонда – изолировать ротовую полость от контакта с пищей, что, в свою очередь, дает возможность сохранить целостность слизистых оболочек в ротовой полости и не травмировать обожженные ткани. Многие пациенты боятся и стараются избежать этой процедуры, но, по отзывам тех, кому пришлось с этим столкнуться, зонд — это спасение. Более того, многие пациенты, оценивая свое состояние, сами приходят к выводу, что им необходимо установить зонд. В этом случае необходимо подробно обсудить ситуацию с лечащим врачом.
Предлагаем ознакомиться с информацией, которая разъяснит, как жить с зондом, и, надеемся, что она развеет ваши опасения.
![]()
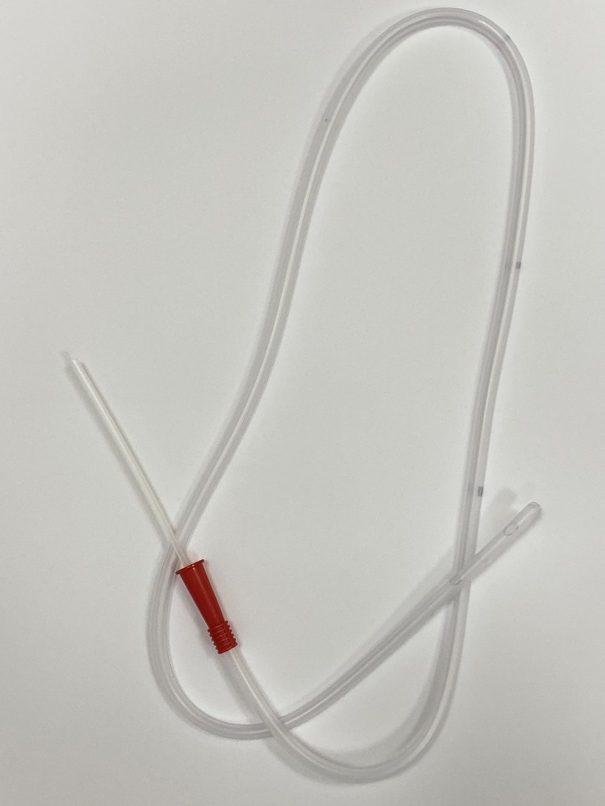
Существует два вида зондов для питания – назогастральный зонд и гастростома.
Для чего и в каких случаях организуют зондовое питание?
Как правило, зонд устанавливают для приема пищи:
- при невозможности достаточного питания через рот в процессе лучевого лечения (болевые ощущения, отек);
- при необходимости изоляции полости рта от приема пищи (мукозит III степени);
- при нарушении глотания и риске развития аспирационной пневмонии;
- после операций на гортани, пищеводе (в данной ситуации зонд необходим также для декомпрессии).
Положительные стороны питания через зонд:
- Вы сможете принимать достаточное количество пищи независимо от аппетита и вкуса, как известно, во время лечения аппетит часто снижен, а вкусовые ощущения искажены.
- Пища не будет раздражать слизистую полости рта и провоцировать болевые ощущения.
- Ваше состояние не осложнится аспирационной пневмонией.
- Вы не потеряете вес и свои силы.
- Вы сможете продолжать лечение без перерыва.
Помните, что правильное и достаточное питание снижает количество осложнений лечения и позволяет пройти полностью лучевую терапию в запланированный срок с удовлетворительным самочувствием.
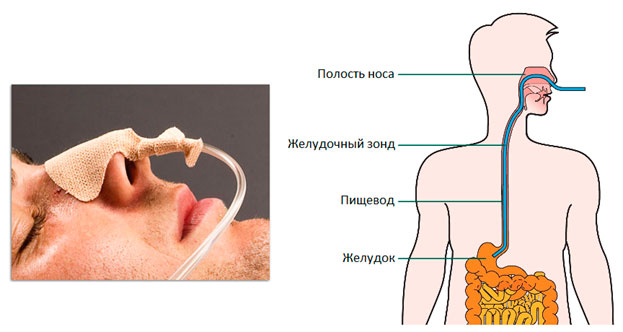
Что такое назогастральный зонд?
Это трубка из специального нетоксичного материала. Конец зонда гладкий, запаян и закруглен, чтобы не травмировать слизистую, а по бокам – округлые отверстия для облегчения введения питания в зонд.
Зонды бывают разных размеров, и врач выбирает подходящий для каждого пациента. На зонде есть отметки, указывающие на его длину, по ним можно контролировать его расположение. Устанавливается зонд на различные сроки – до трех недель. Если предстоит более длительное зондовое питание, то проводят чрескожную эндоскопическую гастростомию.

Как проходит постановка назогастрального зонда?
Эту манипуляцию выполняет лечащий врач или врач отделения эндоскопии, когда есть необходимость в эндоскопическом контроле. Зонд под местной анестезией заводится через носовой ход в глотку и медленно продвигается в желудок, при этом пациент помогает врачу, делая глотательные движения. При постановке не нужно оказывать сопротивление, поскольку это приносит еще больший дискомфорт.
Что вы будете чувствовать?
Возможны несильные болевые ощущения в полости носа, глотке и рвотные позывы, но это испытывают не все пациенты. Важно слушать команды врача и правильно дышать ртом. Почти все пациенты удовлетворительно переносят и данную манипуляцию, и лечение с установленным зондом. Не волнуйтесь, носовое дыхание сохранится. Иногда требуется 2-3 дня, чтобы привыкнуть к зонду. В крайних случаях доктор может назначить обезболивающие, противорвотные препараты и спазмолитики. В первое время нужно прислушаться к себе и понять, в каком положении вам лучше находиться, чтобы снизить дискомфорт в данной зоне. Главное – сохранять спокойствие и не забывать, что это необходимая и временная мера. По мнению многих пациентов, их страхи перед постановкой зонда были сильно преувеличены.
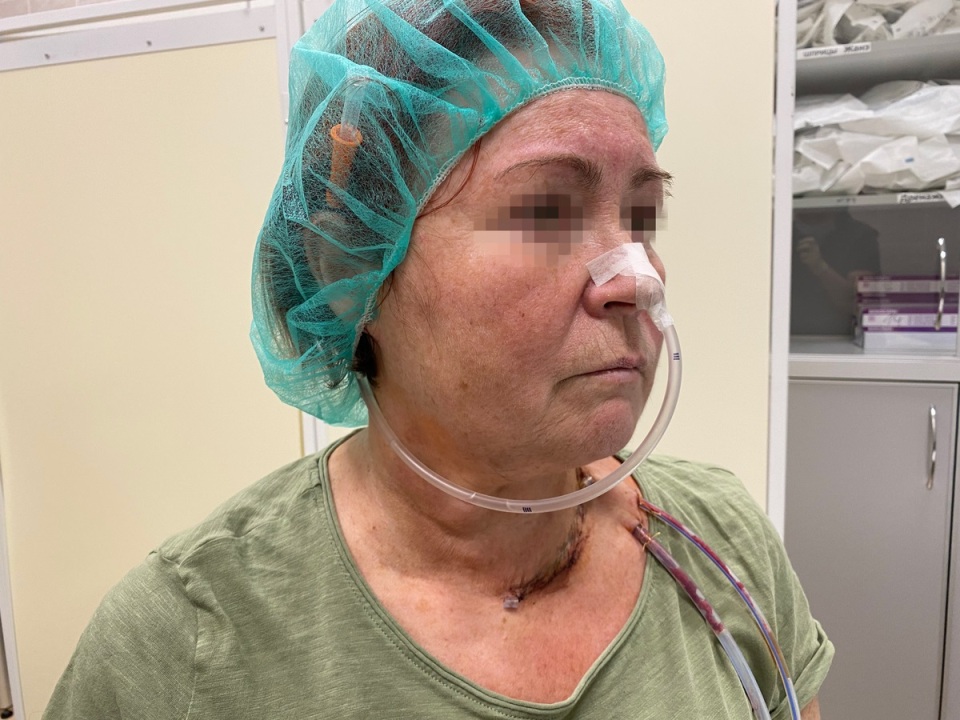
Особенности питания через назогастральный зонд
Будет ли мешать назогастральный зонд лучевому лечению?
Зонд не является препятствием для лучевого лечения.
Как удобнее носить назогастральный зонд?
Можно приобрести спортивную повязку на голову или сшить повязку из широкой резинки. Зонд в нерабочем положении заправляется под нее. Выходя на улицу, можно надевать медицинскую маску.
Особенности питания через гастростому
Что такое гастростома?
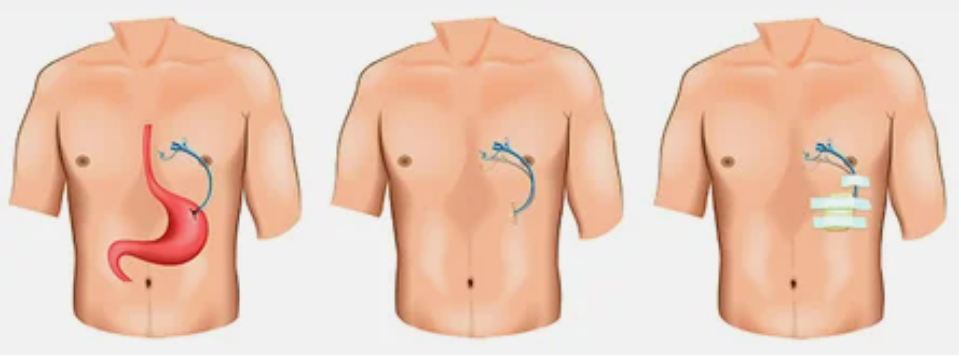
Чрескожная гастростома – это специальная система для питания через переднюю брюшную стенку и искусственный вход в полость желудка.
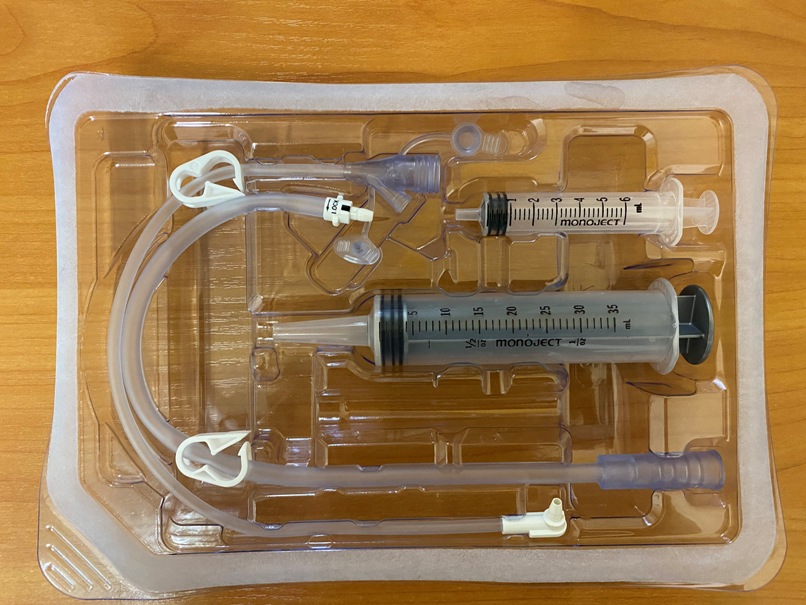
Как проходит чрескожная эндоскопическая гастростомия?
- Вся процедура выполняется под наркозом. На первом этапе проводится эзофагогастродуоденоскопия для исключения патологии верхних отделов желудочно-кишечного тракта, препятствующих установке гастростомы.
- Врач-эндоскопист, выполняющий осмотр желудка, определяет наиболее удобное место для установки гастростомы (передняя стенка нижней трети тела желудка) и обозначает «подсветкой» эндоскопа место установки гастростомы на коже.
- Врач-ассистент, ориентируясь на эндоскопическую «подсветку», проводит небольшой (около 7-9 мм) разрез в месте планируемой установки гастростомы и вводит тонкий пластиковый остроконечный стержень в желудок.
- Стержень внутри имеет канал, по которому в просвет желудка вводится проводник. Врач-эндоскопист захватывает проводник щипцами и, извлекая эндоскоп, выводит нить из желудка и пищевода в ротовую полость пациента. Другой конец нити удерживается врачом-ассистентом.
- К выведенной части проводника прикрепляется трубка гастростомы. Врач-ассистент, натягивая нить с противоположного конца, обеспечивает движение гастростомической трубки по пищеводу в желудок. При этом трубка гастростомы выводится на поверхность кожи и фиксируется к ней пластинкой, а плоская резиновая часть (канюля гастростомической трубки) плотно прижимается к стенке желудка изнутри. Таким образом, передняя стенка желудка оказывается соединенной с кожей передней брюшной стенки, а по пластиковой трубке можно вводить воду и питательные смеси непосредственно в просвет желудка.
- Длительность этой миниинвазивной процедуры – около одного часа, она проводится под постоянным эндоскопическим контролем для того, чтобы избежать осложнений.
- В течение первых суток с момента установки гастростомы не следует вводить через нее питательные смеси или любые другие жидкости.
Что вы будете чувствовать?
Возможны небольшие болевые ощущения, которые легко снимаются обезболивающими препаратами, назначенными лечащим врачом.
Важно: питание через гастростому можно начинать только после разрешения лечащего врача. Количество пищи и частота введения в первые дни оговариваются дополнительно!
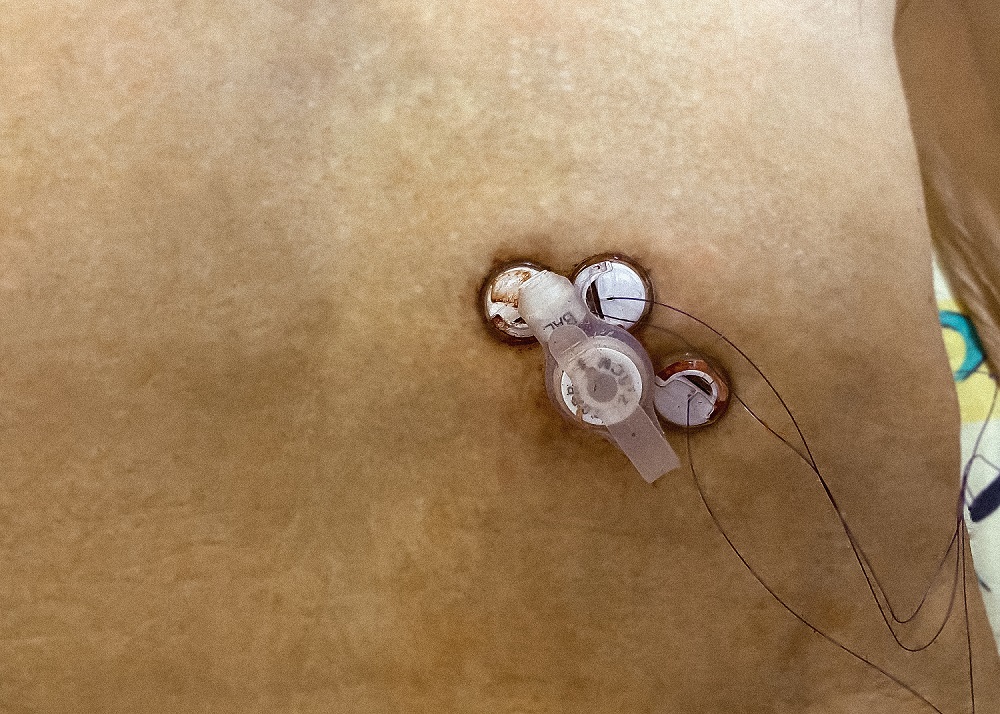
Как ухаживать за гастростомой?
- Регулярно меняйте стерильный перевязочный материал, размещенный вокруг места разреза между кожей и ограничителем. В течение первой недели перевязки осуществляют ежедневно, а затем – через день. Участок кожи вокруг стомы и фиксирующее устройство должны быть хорошо просушены. Каждый день поворачивайте пластиковый зонд на 180 градусов вокруг своей оси и двигайте его вверх и вниз на 1,0-1,5 см, чтобы он не прилипал к стенкам стомы.
- Следите за тем, чтобы внешний фиксирующий диск находился на расстоянии не менее чем 5 мм от поверхности кожи. Если вы набрали или снизили вес, возникает необходимость ослабить или затянуть фиксирующее устройство.
- После каждого приема пищи промывайте трубку гастростомы 20-40 мл воды. Зонд необходимо промывать через каждые 8 часов, даже если вы не вводили через него питательные смеси. Обработайте влажной салфеткой, а затем просушите кожу вокруг стомы и фиксатор, чтобы избежать инфицирования. Спросите у лечащего врача, какие именно дезинфицирующие средства для обработки кожи вам следует использовать.
- Если гастростомическая трубка выпала, срочно обратитесь к лечащему врачу.
Какую пищу можно принимать?
Пищу можно принимать только в жидком виде (консистенции сливок) и без комочков, чтобы не засорилась трубка. Помните, что еда должна быть с достаточным количеством качественного белка и полезными жирами (сливочное и растительное масло). Суточная калорийность должна составлять примерно 2000 ккал. Объем суточной нормы делится на равные порции по 150-200-300 мл, вводится каждые 2-3-4 часа и составляет примерно 2000 мл. Температура вводимой пищи должна быть примерно 40-45 градусов (исключение специализированные смеси, которые употребляются при комнатной температуре).
Основные блюда: блендерированные (тщательно измельченные) нежирные отварные овощи, разведенные бульоном, мясо, птица; жидкие протертые каши с добавлением сливочного масла.
Можно использовать детское мясное, овощное и фруктовое питание, разводя их до соответствующей консистенции сливками или бульоном. Также используйте молоко, кисломолочные продукты, сметану. Вареные яйца также можно измельчать и добавлять в пищу. В качестве питья можно использовать компоты, морсы, соки.
В нашем лечебном учреждении зондовый стол для вас приготовят на кухне. Лечащий врач при необходимости назначит нутритивную поддержку в виде готовых специализированных смесей и часть дневного рациона можно будет заменить ими. Также вы можете использовать свой блендер и самостоятельно готовить необходимые смеси из блюд, предложенных на общий стол. Принимая разведенную пищу, вы не нуждаетесь в дополнительном приеме жидкости, если не испытываете жажды, тем более что после каждого приема пищи необходимо промыть зонд 50-60 мл теплой воды.
Если у вас есть любимая еда или напиток (чай, кофе), то не отказывайте себе в удовольствии и добавляйте их к своему рациону.
Чем принимать пищу?
Вам выдадут два шприца Жане (150 мл), и теперь они будут служить в качестве посуды.

Что необходимо подготовить для приема пищи?
Вам понадобятся:
- готовая смесь, её температура должна быть примерно 40 градусов;
- питьевая вода комнатной или чуть теплее температуры;
- 2 шприца Жане;
- 2 емкости объемом 200 и 500 мл (бокал, кружка, стакан);
- ложка;
- салфетка;
- блендер (по желанию, для опытных пользователей).
Основные принципы зондового питания
- Перед приемом пищи обязательно проверяйте расположение назогастрального зонда и гастростомической трубки. Назогастральный зонд может легко выпасть. Запомните, какой он у вас длины, на какой отметке расположен зонд (отметки указаны на самом зонде). Гастростомическая трубка обычно фиксирована специальными внешними дисками, которые устанавливаются во время ее введения врачами -эндоскопистами.
- Введение пищи через зонд начинайте медленно. Если возникнут кашель или неприятные ощущения, то введение следует прекратить и позвать медсестру.
- Помните, что чем гуще еда, тем сложнее ее вводить – выбирайте самую удобную для вас консистенцию.
- Постепенно наращивайте разовый объем введенной пищи в зонд, ориентируясь на свои ощущения. Начинайте со 100-150 мл за прием каждые 2 часа и доводите в течение 2-3 дней до 300-400 мл (это примерно глубокая тарелка) в обычном режиме питания. За сутки должно получиться 2-2,5 л полезной еды вместе с жидкостью для промывания зонда.
- Вводите еду так медленно, как если бы вы ели эту порцию ложкой в обычной жизни.
- После еды промойте зонд теплой водой (примерно 50 мл).
- Постарайтесь не ложиться после еды примерно 60 минут.
- Следите за состоянием фиксирующей повязки. Если она размокла, следует обратиться к медсестре. Как правило, это требуется делать через день.
Последовательность действий при приёме пищи через зонд или гастростомическую трубку:
- Вымойте руки.
- Приготовьте или получите готовую смесь в необходимом количестве (используйте подготовленную емкость).
- Оцените визуально и с помощью ложки густоту и наличие комочков. Если смесь густая, то доведите ее до нужной консистенции бульоном или другой подходящей жидкостью. Комочки следует удалить.
- Убедитесь, что еда негорячая.
- Наберите в один шприц необходимое количество еды, в другой 50-60 мл воды (не пытайтесь выдавить весь воздух из шприца, обычно это заканчивается пятнами на стенах и на потолке, пузырек воздуха в питании не опасен!)
- Проверьте по метке, не изменилось ли расположение зонда или гастростомической трубки!
- Постелите пеленку на грудь (если у вас назогастральный зонд) и колени.
- Выньте заглушку из назогастрального зонда, либо откройте кран гастрстомической трубки, положите ее рядом.
- Подсоедините шприц, не дергая зонд или трубку гастростомы.
- Медленно начинайте введение смеси и следите за своими ощущениями. Придерживайте пальцами соединение зонд-шприц.
- Замените пустой шприц на шприц с водой и промойте зонд или гастростомическую трубку под давлением, чтобы хорошо его отчистить.
- Во время замены шприца или окончания промывки держите назогастральный зонд кончиком вверх на уровне рта, чтобы не вытекала введенная пища.
- Закройте зонд заглушкой, у гастростомической трубки также есть ключ для перекрытия просвета после приема пищи.
- Зафиксируйте назогастральный зонд под повязкой, перекройте гастростомическую трубку.
- Остатки смеси утилизируйте в ведро для пищевых отходов.
- Шприцы в разобранном виде необходимо промыть как обычную посуду и оставить для просушки.
- Вымойте руки.
Как принимать таблетки через зонд или гастростому?
Если вы принимаете таблетки, то их также можно вводить через зонд в толченом и разведенном виде. В каждом конкретном случае нужно посоветоваться с лечащим врачом.
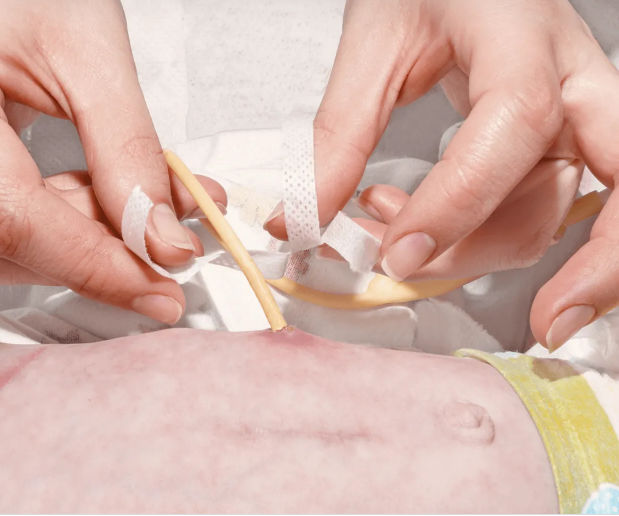
Нестандартные ситуации:
- Если засорился зонд или трубка гастростомы, попробуйте промыть их теплой водой, двигая поршень туда-обратно. Не давите слишком сильно! Сообщите о проблеме медсестре.
- Если шприц пришел в негодность, обратитесь к медсестре.
- Если питание через зонд вызвало у вас диарею, сообщите об этом медсестре или лечащему врачу.
Заключение
Мы постарались ответить на самые частые вопросы о зондовом питании. Но поскольку каждый человек индивидуален, могут возникнуть ситуации, не описанные в нашей памятке. Мы, врачи и медсестры отделения опухолей головы и шеи, на протяжении всего лечения будем рядом с вами и готовы помочь в любой, даже самой нестандартной ситуации.
Использованная литература:
1. Гроздова Т.Ю.Диетотерапия до и после операции [Электронный ресурс] /Т.Ю.Никитина//Практическая диетология.-2013.-№3.
2. Интернет ресурс
Авторы:
Медсестринский состав отделения ОГШ НМИЦ онкологии им. Н.Н. Петрова:
- Корнеева Ольга Сергеевна
- Василькова Наталия Сергеевна
- Степанова Елена Николаевна
- Кабанова Лариса Валерьевна
- Норочевская Инга Васильевна
- Полякова Оксана Николаевна
- Игнашова Надежда Борисовна
Источник