Перевязка после операции на гортань
Реабилитация больных после удаления гортани – ларингэктомии
1. Реабилитация голоса и речи:
• Примерно 20% больных, которым выполнена ларингэктомия, удается овладеть навыками пищеводной или невокализованной речи. При движении воздушного потока в результате отрыжки верхний пищеводный сфинктер вибрирует. Обучение речи проводится логопедом.
• Трахеопищеводная пункция считается врачами лучшим из методов компенсации речи. Примерно 20% больных удается реабилитировать этим методом.
• Наиболее распространенным методом (55%) голосовой реабилитации после тотальной ларингэктомии и послеоперационной лучевой терапии является применение искусственной гортани.
Это электронное устройство генерирует звуки, и колебания, которые они вызвают, проводятся через кожу и другие ткани шеи на стенку глотки или дно полости рта. Речь в голосовом тракте артикулируется обычным образом и воспроизводится в разговорном объеме.
2. Трахеостомия:
• Поскольку дыхание возможно лишь через трахеостому, то, чтобы в нее во время мытья под душем, в ванной, а также во время плавания не попала вода, ее закрывают специальными колпачками или насадками.
• После заживления трахеостомического отверстия и организации рубцовой ткани необходимость в использовании трахеостомической трубки обычно отпадает. Если трахеостомическое отверстие обнаруживает тенденцию к закрытию, то в него вставляют индивидуально подбираемую короткую трубку, или при необходимости стенозированное трахеостомическое отверстие расширяют хирургическим путем.
• У больных с трахеостомией отмечается склонность к развитию трахеита с образованием корок, особенно весной и осенью, так как кондиционирования вдыхаемого воздуха, обеспечиваемого носом, не происходит.
3. Социальная реинтеграция:
• Больных и их родственников перед операцией следует подробно проинструктировать о функциональном дефиците, который возникнет после нее, и необходимости в дальнейшем медицинской адаптации и психологического тренинга. Пациентам рекомендуется посещать клуб больных, перенесших ларингэктомию.

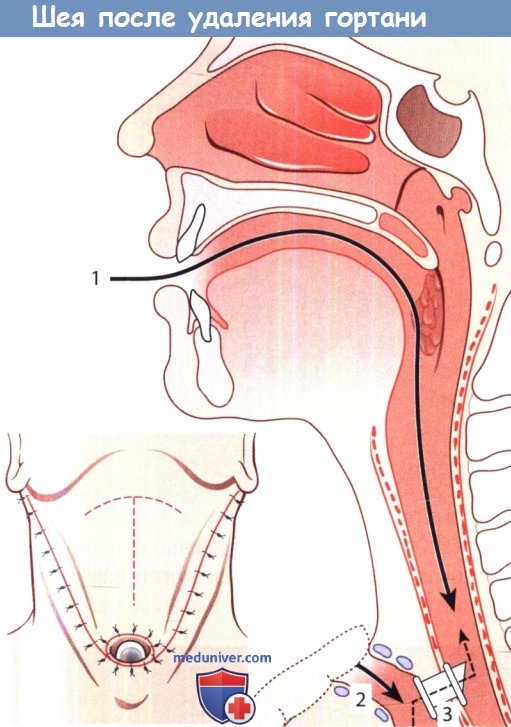
Шея пациента после завершения ларингэктомии. Подковообразным кожно-мышечным лоскутом, уложенным на место, укрыта вновь сформированная глотка.
На вставке внизу слева пунктирной линией показано направление Т-образного разреза:
1 – восстановлен пассаж пищи; после заживления операционной раны восстанавливается глотание;
2 – сформирован новый путь для дыхания – через трахеостому;
3 -закрывая трахеостому с помощью пальца или клапана, пациент имеет возможность говорить через голосовой протез, который устанавливают путем трахеопищеводной пункции.
– Также рекомендуем “Симптомы рака гортаноглотки и его лечение”
Оглавление темы “Рак гортани и нарушения голоса”:
- Техника операции при раке гортани
- Реабилитация больных после удаления гортани – ларингэктомии
- Симптомы рака гортаноглотки и его лечение
- Роль голосовой щели в образовании голоса
- Модель покров-тело голосовых складок
- Теория источник-фильтр образования звука и голоса в гортани
- Методы обследования при нарушении голоса и болезнях голосового аппарата
- Симптомы перегрузки голоса (голосовых связок) и ее лечение
- Симптомы психогенного нарушения голоса и его лечение
- Симптомы спастической дисфонии (нарушения голоса) и его лечение
Источник
Рак гортани ежегодно диагностируют у 7 тысяч россиян. Из-за малой осведомленности пациентов и врачей чаще всего заболевание выявляют уже на последних стадиях — в этом случае человеку грозит операция по удалению гортани и потеря голоса.
«Пространство равных возможностей» и социально-предпринимательский проект Everland запустили большой проект о раке гортани, чтобы поделиться опытом людей, которые уже пережили операцию. «Такие дела» поговорили с врачами и пациентами о том, как жить после потери голоса и какие есть пути его возвращения.
 Фото: pxhere.com
Фото: pxhere.com
Человек теряет голос
В России рак гортани занимает 11-е место по распространенности среди других видов рака, ежегодно он диагностируется у 6,5–7 тысяч пациентов. Большинство людей с раком гортани — это мужчины 45–59 лет. Наиболее частые причины появления заболевания — курение и алкоголь.
Онколог, заведующий отделением опухолей головы и шеи Челябинского областного центра онкологии и ядерной медицины Александр Гузь говорит, что более чем в половине случаев рак гортани выявляется на III и IV стадиях, но в последнее время эта тенденция меняется в лучшую сторону.
Врач объясняет: пациенты долгое время не обращают внимания на свое состояние и не идут в поликлинику, потому что не знают симптомов рака гортани. «Достаточно долго пациенты имеют один-единственный симптом — осиплость голоса. Они не знают, что это может быть причиной злокачественного образования гортани. Простыл, заболел, съел мороженое, вирус перенес на ногах — люди находят, чем объяснить свои первые симптомы», — говорит онколог.
Александр Гузь указывает на низкую осведомленность врачей, в частности терапевтов, о заболевании. По словам эксперта, в своей обычной практике терапевты встречаются с раком гортани максимум раз в год и, поскольку это не самое распространенное заболевание, правильно интерпретировать симптомы не могут.
На III и IV стадиях заболевания одни из возможных вариантов лечения — это операция по удалению гортани или проведение химиолучевой терапии. В 2018 году российские врачи впервые смогли восстановить пациенту удаленную гортань с помощью фрагментов кишечника. В будущем такие операции позволят людям нормально есть и разговаривать. Сейчас же, когда пациенту удаляют гортань, он лишается возможности говорить звучным голосом.
Восстановление голоса
После удаления гортани у человека есть несколько вариантов начать говорить: развитие пищеводного голоса, установка голосового протеза или электронной гортани. Реабилитационные мероприятия по восстановлению голоса можно проводить не раньше 14 суток после операции и только после разрешения лечащего хирурга.
По словам логопеда Татьяны Петровой, некоторые люди вообще не хотят общаться после операции. «Человек теряет голос и вообще возможность произносить какие-либо звуки, соответственно, становится психологически подавленным. Некоторые становятся агрессивными, уходят в себя», — отмечает Петрова.
Логопед вспомнила историю своей пациентки, которая до операции была педагогом начальных классов, а после решила уехать из города в деревню и не восстанавливать свой голос. Через год позвонила дочь пациентки и сказала, что ее матери удалось произнести какие-то слова. Семья поверила, что вернуть голос возможно, и начала заниматься реабилитацией. «Я только показала ей технику пищеводного голоса, и она у меня зазвучала практически с первых занятий», — вспоминает Петрова.
По ее словам, самую главную роль в восстановлении голоса играет желание. «Если нет желания, никакой родственник не сможет помочь пациенту, кроме него самого. Если человек сам хочет, это в 99% случаев означает успех», — считает логопед.
Александр Гузь тоже говорит, что не все пациенты решают заниматься возвращением голоса после операции по удалению гортани. «У некоторых людей нет такой глобальной потребности разговаривать. Такие пациенты у нас есть, которые молчат себе и молчат. Они учатся что-то шептать, окружающие их понимают, а большего им и не надо», — отмечает онколог.
Пищеводный голос
Методика восстановления голоса подбирается индивидуально. «Кому-то подойдет только электрогортань, потому что бывают разные объемы операции и вызвать пищеводный голос может быть невозможно. Для тех пациентов, которые довольно активны и которым нужно быстро общаться, подойдет голосовое протезирование. Если пациенты терпеливые, то их можно обучить пищеводному голосу, потому что это работа не одного дня», — объясняет логопед Петрова.
По словам Александра Гузя, пищеводный голос считается самым простым для пациентов способом. В отличие от протеза и электронной гортани он не требует дополнительных приспособлений и проведения операции, а при разговоре не задействуются руки. Звук образуется в результате выхода накопленного в желудке воздуха через часть пищевода.
Развитие пищеводного голоса зависит от воли пациента: ему предстоит длительное (до шести месяцев) обучение с фониатром или логопедом, а также самостоятельные занятия. Среди минусов пищеводного голоса Гузь называет сложность освоения. Кроме того, произносить длинные предложения таким способом не получается, потому что не хватает воздуха.
Эвелине Роговой провели операцию в 2015 году, и врачи сразу посоветовали ей развивать пищеводный голос. «Когда мне сделали операцию, профессор буквально сразу сказал: начинай читать. Я сначала вылупила глаза, а потом поставила себе цель, что я не буду молчать. И я начала потихоньку говорить какие-то обычные слова», — вспоминает Рогова.
Она научилась разговаривать пищеводным голосом через несколько недель тренировок. Так она общалась на протяжении двух лет, знакомые хорошо ее понимали, трудности возникали лишь при общении по телефону — пищеводный голос тише обычного. Однако из-за бронхиальной астмы Рогова начала задыхаться и ей стало тяжело говорить, в итоге женщина решилась на установку голосового протеза. «У меня выбора не было — либо молчать, либо мучиться, поэтому пришлось поставить протез», — говорит Рогова.
Голосовой протез
У голосового протеза есть свои особенности: при разговоре человеку необходимо задействовать руки, чтобы закрывать выход воздуха из трахеостомы. Каждые несколько месяцев протез нужно менять, за ним нужно ухаживать и ежедневно чистить его. Онколог Гузь указывает, что поэтому протез не подойдет людям, которые имеют проблемы со зрением и с координацией движений.
Некоторым пациентам после установки голосового протеза требуется помощь в «разработке» и освоении нового голоса, они нуждаются в непродолжительных занятиях с логопедом или фониатром. Стоимость протеза составляет около 30 тысяч, пациенты могут добиться возмещения покупки от государства, но лишь постфактум.
Ирина Аралова рассказывает, что главная проблема в голосовом протезе, с которым она ходит уже 13 лет, — это то, что его приходится часто менять, при этом государство в этом ей почти не помогает. Ирина говорит, что первый протез прослужил ей два года, а сейчас приходится менять его каждые 3–6 месяцев. «Сколько прослужит голосовой протез, точно сказать нельзя, — отмечает Аралова. — Протез разрушают грибки, которые со временем на нем селятся. Как быстро это произойдет, зависит от многих причин: иммунитета, питания, ухода за протезом».
Женщина установила протез лишь спустя два года после операции, поскольку изначально ей никто не сказал, что они вообще существуют. Аралова обратилась в Московскую онкологическую больницу № 62 к доктору медицинских наук Елене Новожиловой, которая была в числе первых хирургов-онкологов в России, устанавливающих голосовые протезы. Новожилова не только проводит операции, но и помогает пациентам в реабилитации, в том числе организовала хор пациентов с протезами.
По словам Араловой, после установки протеза ее голос почти не изменился, а говорить она начала сразу. Женщина рассказала, что она вместе с другими пациентами создала специальную группу в WhatsApp, чтобы поддерживать людей, которым только предстоит операция. «Некоторые люди боятся оставаться без голоса и делать операцию. Мы говорим, что жизнь на этом не заканчивается», — объясняет Аралова.
Электронная гортань
Голосообразующий аппарат — электронную гортань — можно установить без операции. Он представляет собой небольшой прибор, похожий на микрофон, который прикладывается к шее и вместо гортани создает вибрацию. Денис Смоляков, который пользуется голосообразующим аппаратом, называет еще один его минус: прибор нуждается в зарядке каждые 1–2 недели. Если электронная гортань внезапно разрядилась, нужно искать батарейку.
Некоторые пациенты отказываются от электронной гортани, так как речь с этим прибором получается монотонной и роботизированной. Жена Дениса, Юлия Филиппова, говорит, что сама она уже не замечает, что ее муж говорит «как-то иначе». «Бывает, что люди на улице обращают на Дениса внимание. Ну оглянется, удивится и отвернется, поняв, что сзади него находится не робот, и дальше пойдет», — говорит Филиппова.
Денис сказал первое слово сразу в магазине, во время покупки аппарата. Через неделю он начал медленно соединять слова в предложения, а уже через два месяца в совершенстве освоил аппарат и разговаривал по телефону. Через некоторое время Смоляков выступал с трибуны, рассказывая свою пациентскую историю на конгрессе онкологических пациентов. «У нас дети, внуки, мама, сестра, племянницы — хочешь не хочешь, но ты заговоришь. Все спрашивали его совета и хотели поговорить с ним. Одиноким сложнее, человек говорит, когда есть кому его слушать», — рассказывает Филиппова.
Женщина считает электронную гортань оптимальным методом восстановления голоса: для нее нет противопоказаний и она не грозит осложнениями. Государство компенсирует покупку голосообразующего аппарата раз в пять лет. Сумма, которую оно выделяет, фиксированная — около 17 тысяч рублей. Это средняя стоимость российского аппарата, поэтому, если пациенты покупают зарубежный прибор, который на порядок дороже, разницу приходится доплачивать самим.
Филиппова считает, что при выборе методики восстановления голоса нужно ориентироваться на советы врача, финансовые возможности и образ жизни. «Например, если человек работает в компании и требуется постоянное общение с большим количеством людей, то ему будет легче пользоваться протезом, так как голос максимально приближен к естественному. Но если он живет в деревне, вдали от врачей, то установка протеза будет затруднена», — говорит женщина.
Источник
По окончании операции больного тщательно обтирают, одевают на него свежее и предварительно согретое белье и предлагают энергично откашляться для удаления мокроты и попавшей во время операции крови в нижележащие пути. В палате больного кладут в теплую кровать, придав полусидячее положение, при котором ему легче дышать и откашливать. В дальнейшем, если полусидячее положение больного начинает утомлять, можно разрешить ему временами ложиться на бок.
При наличии эмфиземы, бронхита и нарушениях кровообращения необходимо заставлять больного несколько раз в день садиться и организовать раннее вставание.
В целях предупреждения последующих осложнений больному должно быть уделено максимальное внимание. Для постоянного наблюдения за больным к нему прикрепляют сестру, знакомую с принципами ухода.
Для предупреждения последующих легочных осложнений больному предлагается энергично откашливать скапливающееся отделяемое. При вязком отделяемом назначают содовые ингаляции. Для предупреждения насыхания корок в трахеотомической трубке при введении она смазывается вазелиновым маслом, в дальнейшем через каждые 2 часа ее внутренняя поверхность орошается маслом.
Хорошо предупреждает насыхание корочек влажная салфетка, находящаяся перед трахеотомической трубкой. Помимо постоянного ухода за трахеотомической трубкой, проводится систематический уход за полостью рта, кожей и применяются мероприятия для предупреждения застоя кровообращения в малом кругу.
Для предупреждения осложнений со стороны мягких тканей и нижележащих дыхательных путей проводят после операции пенициллинотерапию. Необходимо внимательно следить за температурной реакцией. При благоприятно протекающем послеоперационном периоде на следующий день после операции обычно наблюдается реактивное повышение температуры, которое быстро проходит. Однако повышение температуры в дальнейшем заставляет думать о возможности возникновения осложнений, в связи с чем тщательно обследуются область оперативного вмешательства и состояние легких.
При наличии признаков, указывающих на задержку гноя, следует распустить швы и ввести в область задержки выпускник.
В целях предупреждения последующего нагноения швов и расхождения краев раны необходимо ежедневно проводить смену повязки и тщательный туалет в окружности места оперативного вмешательства. При нормальном течении послеоперационного периода швы в области трахеостомы снимают на 6 день после операции кожные швы снимают на 8 день.
Ослабленным и обескровленным больным для поднятия резистентности и регенеративной способности организма желательны в послеоперационном периоде периодические переливания крови. Для поднятия питания больным, перенесшим удаление гортани, следует ежедневно вводить внутривенно 40% раствор глюкозы в количестве 20 мл с одновременным введением инсулина в количестве 15 ед. для лучшего ее усвоения.
В большинстве клиник питание больного, перенесшего удаление гортани, осуществляется через введенную в пищевод резиновую трубку с тонкими стенками при наружном диаметре 10-12 мм. Введенная в пищевод резиновая трубка обычно держится не менее 3-4 недель. Однако опыт И.Я.Сендульского, Б.С. Преображенского и нашей клиники указывает, что удаление зонда возможно производить вместе со сменой кожных швов, назначая в последующем вначале жидкую, а затем кашицеобразную пищу. Введение зонда в виде резиновой трубки, имеющей тонкие стенки, и раннее ее удаление в значительной степени предупреждают развитие последующих осложнений.
В рационе питания больного, перенесшего удаление гортани, должна быть высококалорийная и питательная пища. В течение суток больной в первые дни после операции должен получить 2 л молока, литр бульона, 5 яиц, 50 г сахара, 50 г масла. В дальнейшем можно добавлять жидкую манную кашу и мелкоистертые сухари, которые вводятся в желудок вместе с бульоном.
Раннее удаление желудочного зонда позволяет приступить к обучению речи, начиная с конца второй недели, в связи с чем при выписке больной может вступать в контакт с окружающими лицами не только при помощи письма и мимики, но и речи. Вначале речь является малопонятной и тихой, в дальнейшем она становится более отчетливой и громкой.
Похожие записи:
- Перевязка верхнего отдела внутренней яремной вены по В.Ф. Войно-Ясенецкому
- обезболивание
Источник
После операций на ЛОР-органах больным необходимо повышенное наблюдение и специальный уход. Особенно пристальное наблюдение и наиболее тщательный уход за послеоперационными больными требуется в первые дни после хирургического вмешательства, когда велик риск развития осложнений или может потребоваться неотложная помощь. Медицинская сестра ЛОР-отделения должна точно знать:
• количество оперированных больных;
• какие хирургические вмешательства им произведены и в каких палатах они находятся;
• на что в первую очередь следует обращать внимание у каждого из оперированных больных;
• как следить за соблюдением предписанного им послеоперационного режима.
После операции на ухе (мастоидальной, радикальной) через некоторое время больные могут пожаловаться на то, что повязка наложена очень туго и давит на шею и подбородочную область. В этих случаях повязку следует немного ослабить путем снятия последних ходов бинта и наложения их более рыхло, или подрезав ее под подбородком. Если повязка пропиталась кровью, но кровь не продолжает проступать, необходимо прибинтовать к этому месту комок ваты. Если же пропитывание повязки кровью продолжается, следует поставить в известность лечащего или дежурного врача. После хирургических вмешательств на ухе важно обращать внимание на лицо больных — не появляются ли признаки асимметрии. Наблюдение асимметрии лица больного: опускание угла рта или невозможность закрыть глаз, наморщить лоб на стороне больного уха является неблагоприятным признаком. Об этом надо сразу же сообщить врачу. Возможные головокружение, тошнота, рвота свидетельствуют о развитии послеоперационного осложнения. В случае необходимости медицинская сестра ЛОР-отделения должна помочь сестре перевязочной произвести срочную перевязку больному или сделать это под наблюдением врача. В случае назначения больным после операции на ухе ушных капель закапывать их в ухо надо всегда в теплом виде.
После оперативных вмешательств на придаточных пазухах носа необходимо также наблюдать за состоянием повязки. При возможном кровотечении из послеоперационной раны или из полости носа отмечается полное пропитывание повязки кровью. Об этом надо сразу сообщить лечащему или дежурному врачу. При необходимости снять повязку и проверить состояние раны полости носа, сестра ЛОР-отделения в отсутствие сестры перевязочной помогает врачу при перевязке.
Внутриносовые хирургические вмешательства (в полости носа и на наружном носе) часто заканчиваются передней петлевой тампонадой носа с целью остановки кровотечения. При наблюдении за послеоперационными больными надо обращать внимание на степень пропитывания пращевидной повязки кровью и на глотку, куда может затекать кровь из полости носа в случае возможного носового кровотечения. В случае необходимости сменить повязку медсестра отделения (в отсутствие сестры перевязочной) готовит инструменты и материал для тампонады носа и помогает врачу при ней. Если показаний для новой тампонады носа нет, то сестра производит смену только наружной, пращевидной повязки.
Больным после удаления нёбных миндалин должно быть придано в кровати полусидячее положение. Если началось горловое кровотечение, то медицинская сестра ЛОР-отделения готовит на прикроватном столике набор для остановки кровотечения.
Сестра дает почкообразный тазик в руки больному и периодически проверяет, как он себя ведет. Больной должен спокойно лежать, не делать резких движений, не кашлять, не глотать, а только сплевывать то, что у него будет накапливаться во рту. Если он начнет сплевывать кровь, захлебываться ею, надо немедленно пригласить врача и помочь ему при остановке горлового кровотечения в палате, а при необходимости — в перевязочной.
После удаления аденоидов дети должны находиться в кровати в полусидячем положении. Необходимо следить, не появится ли кровь из носа, не кашляет ли ребенок. Кровотечение после операций но удалению аденоидов — относительно редкое явление, поэтому при появлении кашля или крови надо пригласить врача. Останавливают кровотечение с помощью задней тампонады. Рекомендуется эту процедуру проводить в перевязочной при помощи сестры перевязочной или сестры отделения.
Эндоларингеальное удаление фибром и одиночных папиллом гортани является нетяжелым вмешательством. Однако после этих операций возможны осложнения: развитие реактивного отека слизистой оболочки гортани и кровотечения. Поэтому таким больным необходимо уделять должное внимание. Важно наблюдать за дыханием больных, характером откашливаемой мокроты (если она есть), не допускать прием горячей пищи и питья.
Больные после трахеотомии нуждаются в наиболее пристальном наблюдении. Положение их в кровати должно быть полусидячим. На первые дни послеоперационного периода им необходимо поставить отсасывающий аппарат для периодического удаления мокроты. Чтобы мокрота легче откашливалась, не скапливалась в трахеотомической канюле и не суживала ее просвета, необходимо регулярно закапывать в нее щелочные капли или вазелиновое масло и прочищать внутреннюю трубку трахеотомической канюли; следить за дыханием, состоянием тканей вокруг трахеостомы. Если возникает заметная припухлость тканей вокруг трахеостомы или появляется кровь из раны или трахеостомы, надо немедленно вызвать врача. В случае необходимости проводят срочную перевязку, для которой сестра подготавливает нужные инструменты, обезболивающие растворы, перевязочный материал и помогает врачу восстановить свободное дыхание у больного и наложить повязку.
После операций по поводу злокачественных новообразований гортани, чаще всего рака, полного или частичного удаления гортани, больных помещают в палате поблизости от поста дежурной сестры, так как в первые дни послеоперационного периода им требуется постоянное наблюдение, уход за трахеотомической канюлей, питание с помощью персонала. Положение больного в кровати должно быть полусидячим. Рядом с кроватью нужно поставить отсасывающий аппарат с тонкой резиновой трубкой для удаления избыточной мокроты из трахеи. Для облегчения эвакуации ее из трахеи и бронхов, уменьшения возможности сгущения нужно периодически закапывать в канюлю щелочные капли или вазелиновое масло. Вместе с этим регулярно и при малейшем затруднении дыхания необходимо вынуть внутреннюю трубку из трахеотомической канюли, очистить ее от слизи и вернуть на место. Если удаление слизи не улучшает дыхания, сестра должна пригласить врача.
Очень важной обязанностью медсестры ЛОР-отделения по уходу за больными, перенесшими операцию полного или частичного удаления гортани, является их питание. В течение 2—3 недель после операции они питаются с помощью зонда, который обычно вводится в пищевод через нос в конце операции и прикрепляется к повязке. На свободный конец зонда накладывается зажим Пеана или Кохера. Необходимо следить, чтобы зонд находился в одном и том же положении, иначе может возникнуть его непроходимость, появиться боль, икота. При высоком положении зонда в пищеводе пища во время кормления полностью или частично выльется в глотку, в полость рта, а опустившийся низко зонд может оказаться причиной болей и неукротимой икоты вследствие раздражения им диафрагмы.
Кормление через зонд производится следующим образом:
• больной принимает положение сидя или полусидя;
• к свободному концу зонда присоединяют воронку, а зажим перемещают несколько ниже воронки;
• на стол ставят подогретые до температуры тела блюда зондовой диеты (например, бульон, протертый суп, мясной фарш, молоко, кисель и др.);
• в воронку, поднятую на высоту 40—50 см, наливают сначала немного воды или чая, снимают с зонда зажим и наблюдают, свободно ли они проходят в желудок;
• при беспрепятственном поступлении их в желудок медленно вливают через зонд предназначенную на прием пищу;
• в процессе кормления нужно периодически промывать зонд небольшим количеством воды, чая или молока, а после кормления промыть его водой или чаем, спять воронку, наложить зажим на свободный конец зонда и прикрепить его к повязке на голове или к рубашке.
В случае не вполне свободного прохождения пищи по зонду надо промыть его с помощью шприца Жане, а вводимые суп или бульон с фаршем сделать более жидкими.
В дальнейшем при уходе за больными после операций на ЛОР-органах медицинская сестра ЛОР-отделения должна строго следить за состоянием повязки. Если повязка сбилась, ее следует поправить; при сильном намокании, пропитывании раневым отделяемым — сообщить врачу и помочь произвести перевязку. Сестра следит, чтобы больные строго выполняли предписанный им режим поведения и питания.
После хирургических вмешательств на среднем ухе (мастоидальной и радикальной операций) больным необходимо находиться в постели несколько дней, а если операция была произведена по поводу внутричерепного осложнения, развившегося при этих заболеваниях, то в течение более продолжительного срока, в зависимости от общего состояния и функции ушного лабиринта. При благоприятном течении послеоперационного периода каких-либо ограничений в диете обычно не бывает.
После первой полной перевязки больным, перенесшим радикальную операцию на среднем ухе, как правило, врач назначает капли. Применение их связано с необходимостью выполнять следующие правила:
• предварительно врач производит туалет уха, т.е. удаляет выделения из наружного слухового прохода, послеоперационной полости, затем сестра закапывает в него 8—10 капель соответствующего раствора (например, 3%-ного борного спирта и т.п.), подогретого до температуры тела;
• чтобы убедиться в том, что ушные капли подогреты до нужной температуры, сестра капает 1—2 капли себе на тыл кисти;
• в положении на боку больным ухом кверху пациент должен лежать 10—15 минут, после чего сестра кладет в слуховой проход небольшой комочек ваты, который впитывает в себя избыток ушных капель.
Больным, перенесшим операцию на придаточных пазухах, следует соблюдать постельный режим 3—4 дня. Длительность этого срока зависит от тяжести патологического процесса в пазухе, объема хирургического вмешательства, общего состояния больного, и может быть увеличена или сокращена.
После вмешательства на верхнечелюстной пазухе назначается на 3—4 дня механически и химически щадящая диета с последующим переходом к общей диете. Пища не должна быть горячей. Продолжительность постельного режима после внутри носовых операций определяется объемом вмешательства и последующим течением послеоперационного периода. Так, после септум-операции, вскрытия клеток решетчатой кости обычно необходимо соблюдать постельный режим в течение 2—3 дней, а после носовой полипотомии может быть достаточно и одних суток. Из-за опасности возникновения кровотечения в течение первых 2—3 дней после внутриносовых оперативных вмешательств не разрешается принимать горячую пищу. После удаления тампонов из носа, как правило, бывают назначены для введения в полость носа те или другие капли или мази. При введении их медсестра должна соблюдать следующие правила:
• при закапывании в нос капель больной должен лежать на спине или сидеть с откинутой назад головой;
• большим пальцем левой руки сестра слегка приподнимает копчик носа и, не касаясь пипеткой кожи и слизистой оболочки носа, впускает в каждую половину носа по несколько капель;
• в положении больного лежа на спине вкладываются неглубоко в нос ватные тампончики с мазью, с которыми он должен полежать 10—15 минут.
После тонзиллэктомии больные должны соблюдать строгий постельный режим в течение двух суток. В день операции они не получают пищи; при отсутствии кровотечения вечером им разрешается выпить стакан остуженного чая, молока; в последующие 2—3 дня им дают негорячую жидкую пищу (так называемую зондовую диету), а затем их постепенно переводят на общий стол.
После аденотомии, внутригортанных вмешательств (удаления фибромы голосовой складки, папиллом гортани) в соблюдении строгого постельного режима нет необходимости; как правило, таким больным в день операции назначается химически не раздражающая остуженная пища.
Длительность постельного режима для больных, которым была произведена трахеотомия или операция по поводу злокачественной опухоли гортани, определяется индивидуально. В первые дни после операции трахеотомированные больные получают негорячую, механически и химически щадящую пищу, после чего они постепенно могут быть переведены на общую диету. Медсестра отделения по-прежнему наблюдает за дыханием этих больных и периодически чистит внутреннюю трубку трахеотомической канюли. Она должна помнить о соблюдении большой осторожности при извлечении внутренней трубки, так как удаление всей трахеотомической канюли сразу может привести к резкому затруднению дыхания, а быстрое введение ее снова в трахею не всегда легко удается. Поэтому при извлечении внутренней трубки нужно обязательно придерживать наружную трубку за щиток анатомическим пинцетом или другим инструментом. Освобож
денную от слизи, вымытую и смазанную стерильным вазелиновым маслом внутреннюю трубку вставляют в наружную, придерживая последнюю за щиток, чтобы избежать раздражения слизистой оболочки трахеи смещением трубки. Клеенчатый фартук, защищающий повязку от выделяющейся через трахеотомическую канюлю мокроты, сестра меняет по мере надобности. Так же ухаживают за трахеотомической канюлей и у больных, перенесших операцию по поводу злокачественной опухоли гортани. Кроме того, этих больных продолжают кормить через желудочный зонд, пока рана не заживет настолько, что его можно будет удалить, и больной начнет принимать пищу самостоятельно.
При уходе за больными, которым была произведена операция на пищеводе, а рана оставлена незашитой, для лучшего оттока отделяемого из раны немного приподнимают ножной конец кровати; сестра должна следить, чтобы положение кровати не изменялось. Таких больных в течение некоторого времени кормят через желудочный зонд.
Правила кормления после операций, произведенных по поводу злокачественных новообразований гортани, полностью применимы и к больным после операций на пищеводе.
Обновлено: 2019-07-09 23:47:41
Источник