Парез гортани у ребенка

Парезы гортани — уменьшение двигательной активности мышц гортани, приводящее к нарушению голосообразования и дыхательной функции. Парезы гортани могут быть связаны с патологией гортанных мышц, поражением иннервирующих их нервов или функциональными нарушениями в коре головного мозга. Клинически парезы гортани проявляются слабостью, охриплостью или осиплостью голоса, иногда полной афонией; различной степенью затруднения дыхания вплоть до асфиксии. Диагностика парезов гортани основывается на ларингоскопии, КТ и рентгенографии гортани, бакпосеве мазка из зева, электромиографии, исследовании фонации, по показаниям проводится обследование органов грудной полости, щитовидной железы и головного мозга. Лечение парезов гортани в основном сводится к устранению вызвавшей их причины и восстановлению голосовой функции.
Общие сведения
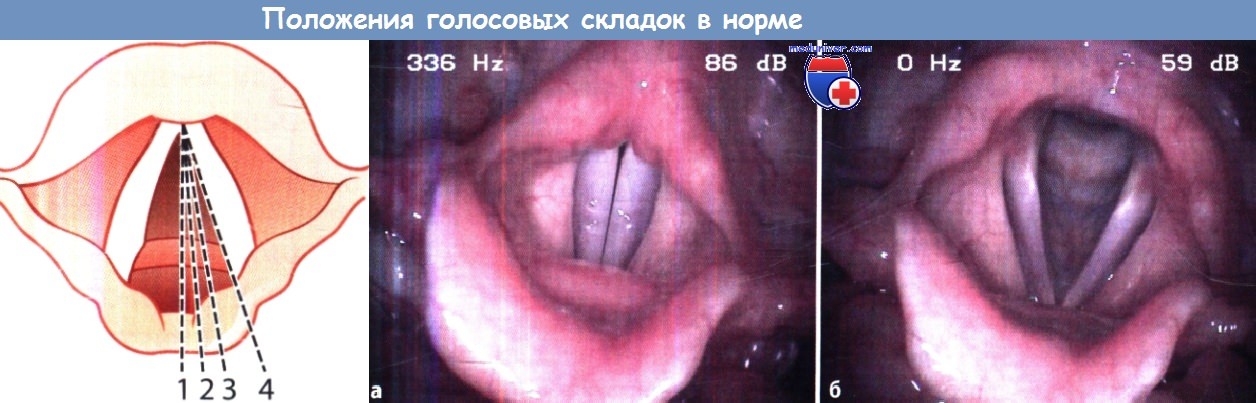
Гортань представляет собой участок верхних дыхательных путей между глоткой и трахеей, выполняющий дыхательную и голосообразующую функцию. В гортани поперечно натянуты голосовые связки, щель между которыми носит название голосовой. Голосообразование (фонация) осуществляется за счет колебаний голосовых связок при прохождении воздуха через голосовую щель. С другой стороны, слишком плотное смыкание голосовых связок препятствует поступлению воздуха в дыхательные пути и приводит к нарушениям дыхательной функции гортани. Сужение и расширение голосовой щели, а также степень натяжения голосовых связок регулируются внутренними мышцами гортани. Работа мышечного аппарата гортани осуществляется благодаря нервным импульсам, поступающим по ветвям блуждающего нерва из центральной нервной системы (кора и ствол головного мозга). При возникновении нарушений на любом участке этой взаимосвязанной системы, от мышц до коры головного мозга, развиваются парезы гортани.
Парезы гортани могут наблюдаться у лиц обоих полов и любого возраста. Множественность причин, приводящих к появлению парезов гортани, обуславливает большой перечень клинических дисциплин, которые занимаются диагностикой и лечением данной патологии. Это отоларингология, неврология, нейрохирургия, эндокринология, пульмонология, кардиология, торакальная хирургия, психология и психиатрия.
Парезы гортани
Причины
Парезы гортани являются полиэтиологической патологией и часто развиваются на фоне других заболеваний. Так, парезы гортани могут наблюдаться при воспалительных заболеваниях гортани (ларингит, ларинготрахеит), инфекциях (ОРВИ, грипп, туберкулез, сыпной и брюшной тиф, сифилис, ботулизм, полиомиелит), миастении, полимиозите, черепно-мозговой травме, сирингомиелии, опухолях и сосудистых нарушениях (атеросклероз, геморрагический инсульт, ишемический инсульт) головного мозга, травмах гортани.
Развитие парезов гортани может быть связано с повреждением ветвей блуждающего нерва — возвратных нервов, подходящих к гортани из грудной полости и на своем пути контактирующих с сердцем, дугой аорты, легкими, средостением, щитовидной железой и пищеводом. К патологическим изменениям этих органов, в результате которых может происходить сдавление или повреждение возвратного нерва, относятся: аневризма аорты, перикардит, плеврит, опухоли и увеличение лифоузлов средостения, дивертикулы и опухоли пищевода, рак пищевода, шейный лимфаденит, рак щитовидной железы и ее заболевания, протекающие с образованием зоба (аутоиммунный тиреоидит, йододефицитные заболевания, диффузный токсический зоб).
Парезы гортани могут быть спровоцированы повышенной голосовой нагрузкой и вдыханием во время разговора холодного, запыленного или задымленного воздуха, что часто связано с профессиональной деятельностью у актеров, певцов, преподавателей, строевых командиров. Функциональные парезы гортани возникают как результат стресса и сильного психо-эмоционального переживания. Они могут развиваться на фоне психопатии, истерии и неврастении, вегето-сосудистой дистонии.
Классификация
Парезы гортани классифицируют в зависимости от их этиологии. Выделяют:
- Миопатические парезы гортани — возникают в результате патологических изменений в самих мышцах гортани.
- Нейропатические парезы гортани — развиваются при поражении любого участка нервного аппарата, обеспечивающего иннервацию мышц гортани. При патологии блуждающего нерва или его ветвей, иннервирующих гортань, говорят о периферическом парезе гортани. При повреждении ядра блуждающего нерва в стволе головного мозга — о бульбарном парезе. При нарушениях на уровне соответствующих проводящих путей и участков коры головного мозга — о корковом парезе гортани.
- Функциональные парезы гортани — обусловлены нарушениями в работе коры головного мозга с возникновением дисбаланса процессов торможения и возбуждения.
Парезы гортани могут быть одно- и двусторонними. Функциональные и корковые парезы гортани всегда имеют двусторонний характер.
Симптомы парезов гортани
Клиническая картина парезов гортани складывается из нарушений голоса (дисфонии) и нарушений дыхания. Основными ее проявлениями являются: снижение звучности голоса, которое в редких случаях может доходить до полной афонии (отсутствия голоса); шепотная речь, потеря индивидуальной окраски (тембра) голоса; охриплость, дребезжание или осиплость голоса; утомляемость при голосовой нагрузке. Нарушения дыхания при парезах гортани связаны с затруднением поступления воздуха в дыхательные пути из-за сужения голосовой щели и могут быть выражены в различной степени, вплоть до асфиксии. В других случаях нарушения дыхания вызваны необходимостью совершения форсированного выдоха для осуществления фонации. В зависимости от вида пареза гортани его клинические проявления имеют некоторые особенности.
Миопатический парез гортани характеризуется двусторонним поражением. Он может проявляться нарушениями фонации (при парезе мышц-аддукторов гортани) или дыхательными нарушениями в виде асфиксии (при парезе мышц-расширителей гортани).
Нейропатический парез гортани часто бывает односторонним и отличается постепенным развитием слабости вначале в мышце, расширяющей голосовую щель, а затем и в аддукторах гортани. При этом через несколько месяцев заболевания происходит восстановление фонации за счет компенсаторного усиленного приведения голосовой связки на здоровой стороне. Двусторонний нейропатический парез гортани грозит асфиксией в первые 1-2 дня заболевания.
Функциональный парез гортани обычно наблюдается у лиц с лабильной нервной системой после перенесенной психо-эмоциональной нагрузки или респираторного заболевания. Для этого вида парезов гортани характерен приходящий характер нарушений фонации с достаточной звучностью голоса во время плача, кашля и смеха; наличие выраженных субъективных ощущений (першение, щекотание, скрежет, боль и пр.) в области глотки и гортани; невротический характер сопутствующих жалоб пациента: головная боль, раздражительность, утомляемость, нарушение сна, неуравновешенность, тревожность.
Диагностика парезов гортани
При диагностике парезов гортани зачастую требуется участие нескольких специалистов: отоларинголога, психоневролога, невролога, психиатра. Важное значение имеет сбор анамнеза, который может выявить основное заболевание, на фоне которого возник парез гортани, и склонность пациента к психогенным реакциям. Немаловажное значение имеет указание на перенесенные оперативные вмешательства на органах грудной клетки или щитовидной железе, в результате которых мог быть поврежден возвратный нерв.
Обследование пациентов с парезами гортани начинают с ларингоскопии, в ходе которой оценивают положение голосовых связок, расстояние между ними, состояние слизистой гортани, наличие воспалительных изменений или кровоизлияний. Также проводится рентгенография и МСКТ гортани. Оценка сократительной способности мышц гортани и нейро-мышечной передачи производится при помощи электромиографии и электронейрографии. Исследование голосовой функции при парезах гортани включает: определение времени максимальной фонации, стробоскопию, фонетографию, электроглоттографию.
При подозрении на периферический парез гортани дополнительно проводят КТ и обзорную рентгенографию органов грудной клетки, УЗИ щитовидной железы, УЗИ сердца, КТ средостения, рентгенографию пищевода. Для исключения центрального (бульбарного или коркового) паралича гортани выполняют МРТ и КТ головного мозга, а также спиральную КТ. Отсутствие каких-либо морфологических изменений при проведении всестороннего обследования пациента говорит о наличие функционального пареза гортани. Для подтверждения последнего проводится психологическое тестирование пациента и его осмотр психиатром.
Дифференцировать парезы гортани необходимо с крупом (дифтерией и ложным крупом), подвывихом или артритом черпало-перстневидного сустава, врожденным стридором.
Лечение парезов гортани
Терапия парезов гортани напрямую зависит от их этиологии и заключается в первую очередь в устранении основного заболевания, явившегося причиной пареза. Лечение парезов гортани может проводиться как медикаментозно, так и хирургически.
К медикаментозным методам относятся: курс антибиотикотерапии или противовирусной терапии при инфекционно-воспалительной этиологии пареза гортани; нейропротекторы и витамины группы В при неврите возвратного нерва; биогенные стимуляторы и стимуляторы мышечной активности (неостигмин, алоэ, АТФ) при миопатическом характере пареза гортани; психотропные средства (нейролептики, антидепрессанты, седативные, транквилизаторы) при функциональном парезе гортани; сосудистые препараты и ноотропы при последствиях черепно-мозговой травмы или инсульта.
Из хирургических методов при парезах гортани по показаниям применяются: операция по натяжению голосовых связок, удаление дивертикулов и опухолей пищевода, удаление новообразований средостения, тиреоидэктомия или резекция щитовидной железы и пр. В неотложном порядке при развитии асфиксии производится трахеотомия и трахеостомия.
Физиотерапевтические методы лечения востребованы при любом виде пареза гортани. При нейропатическом и миопатическом парезах гортани применяются электростимуляция, лекарственный электрофорез, магнитотерапия, микроволновая терапия, ДДТ, при функциональном парезе гортани — массаж, водолечение, рефлексотерапия, электросон. При функциональном характере паралича также показана рациональная психотерапия.
В начальном периоде парезов гортани пациенту рекомендовано избегать голосовой нагрузки, соблюдать режим труда и отдыха. В период выздоровления для восстановления голосовой функции проводятся фонопедические занятия, включающие выработку навыков правильной фонации и фонационного дыхания, повышение работоспособности голосового аппарата. При необходимости пациент также посещает вокальные занятия.
Прогноз и профилактика
Прогноз пареза гортани зависит от его вида. При устранении этиологического фактора пареза и своевременно проведенном лечении обычно наблюдается полное восстановление голосовой функции, однако вокальные данные голоса часто оказываются безвозвратно утраченными. В случае функционального пареза может произойти внезапное самопроизвольное выздоровление пациента. Длительно существующий парез гортани приводит к необратимым атрофическим изменениям гортанных мышц с развитием стойких нарушений фонации.
Профилактикой парезов гортани является нормирование голосовой нагрузки; избегание переохлаждение гортани и длительного пребывания в запыленных помещениях; своевременное и адекватное лечение воспалительных заболеваний верхних дыхательных путей, инфекционных заболеваний, неврозов, заболеваний органов грудной клетки и щитовидной железы; соблюдение операционных техник при вмешательствах на щитовидной железе.
Источник
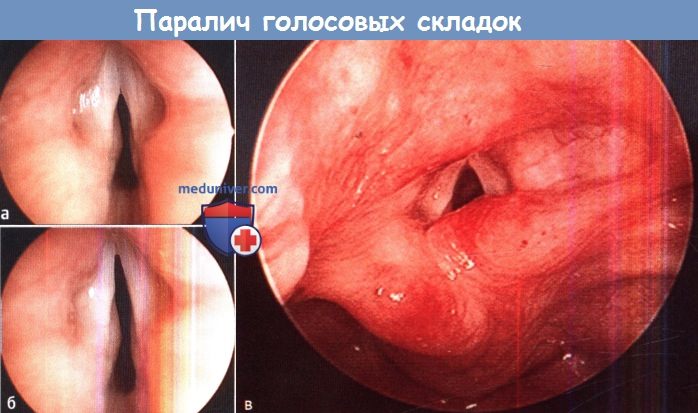
Причины, частота, диагностика и лечение паралича голосовых складок у ребенкаа) Причины. Паралич голосовых складок является неврологическим расстройством, которое может быть врожденным или приобретенным, одно- или двухсторонним. Он является второй по частоте встречаемости причиной стридора у новорожденных. Приобретенный паралич может возникать в результате целого ряда заболеваний, какие-то из них чаще вызывают односторонний паралич, какие-то двухсторонний. У детей причиной приобретенного паралича голосовых складок чаще всего являются травмы, в том числе родовая травма, хирургические вмешательства, тупые или проникающие ранения. К другим причинам относятся инфекционные и воспалительные заболевания, например, болезнь Лайма, синдром Гийена-Барре (инфекционный полиневрит), другие бактериальные и вирусные заболевания. Врожденный паралич чаще всего развивается либо в результате поражения центральной нервной системы, либо при наличии мальформаций со стороны сердечно-сосудистой системы. Врожденный паралич голосовых складок может являться частью множества генетических синдромов. б) Механизмы развития паралича голосовых складок у детей. Истинный паралич голосовых складок может быть вызван прямым повреждением периферических нервов или центральной нервной системы (включая непрямую травму, например, при растяжении), воспалением, инфекцией, аномалиями развития ЦНС или блуждающих нервов. Подобно всем остальным нервам, повреждение блуждающего и возвратных гортанных нервов может привести к их полной (паралич) или частичной (парез) двигательной и чувствительной дисфункции. Из-за своих анатомических особенностей (прохождение в гортань через грудную клетку), возвратный гортанный нерв уязвим для самых различных травм, в том числе травм от растяжения. Патогенез врожденного паралича голосовых складок обычно напрямую вытекает из его этиологии. Наиболее частой причинной мальформацией ЦНС является мальформация Арнольда-Киари, которая характеризуется гидроцефалией, возможным миеломенингоцеле, смещением мозжечка и среднего мозга в большое затылочное отверстие. В результате блуждающие нервы утягиваются книзу и испытывают на себе повышенное давление окружающих структур, что ведет к дисфункции возвратных гортанных нервов и, соответственно, параличу голосовых складок (чаще двустороннему). Повреждать блуждающий нерв, от его ядра до терминальных ветвей, могут и другие заболевания и мальформации ЦНС. Вызывать сдавление возвратных гортанных нервов могут также различные аномалии органов средостения и крупных кровеносных сосудов. Открытый артериальный (боталлов) проток является одной из самых частых причин одностороннего паралича голосовых складок, особенно левостороннего. Этот проток чаще встречается у недоношенных детей, лечение хирургическое. Недиагностированный односторонний паралич может возникать до проведения оперативного лечения. Поражение ствола мозга или самого блуждающего нерва инфекционным или воспалительным процессом также может приводить к параличу голосовых складок. Обычно после стихания воспалительного процесса отмечается восстановление подвижности голосовых складок. Но в некоторых случаях нарушение подвижности может стать постоянным. Во многих случаях паралича голосовых складок не удается найти какой-либо конкретной причины. В таких случаях паралич называется идиопатическим.
в) Течение, осложнения, прогноз паралича голосовых складок у ребенка. Приводить к одно- или двухстороннему параличу голосовых складок может большое число различных заболеваний. Течение и прогноз зависят от причины паралича. В случае врожденного идиопатического пареза прогноз зависит от выраженности симптомов. Для прогноза особенно важна выраженность стеноза дыхательных путей и/или аспирации. При двустороннем параличе голосовые складки обычно сомкнуты, из-за этого сильнее выражены симптомы обструкции дыхательных путей. При ее персистировании возможно появление симптомов дыхательной недостаточности. Риск аспирации меньше. Односторонний же паралич чаще сопровождается аспирацией, которая не возникает лишь в том случае, если голосовая связка с противоположной стороны оказывается способной к гипераддукции (т.е. замкнуть голосую щель, достав до паретичной голосовой складки). Если парез голосовых складок не сопровождается угрожающими жизни стенозом или аспирацией, прогноз обычно относительно благоприятный, даже при идиопатических парезах обычно отмечается частичное или полное восстановление функции нерва. Иногда данный процесс восстановления длится несколько лет. На момент постановки диагноза паралича голосовых складок, как одно-, так и двустороннего, не существует какого-либо способа заранее предсказать степень восстановления возвратных гортанных нервов, особенно у очень маленьких детей. В случае симптомов легкой и средней тяжести большинство врачей прибегает к тактике динамического наблюдения, надеясь на самостоятельное восстановление функции нервов с течением времени. г) Симптомы и клиника паралича голосовых складок у детей. Односторонний паралич чаще всего проявляется охриплостью голоса или плача, стридором, аспирацией и поперхиваниями при кормлении. Стридор при односторонних параличах обычно выражен слабо, иногда вообще отсутствует; самым частым поводом для обращения к врачу в таких случаях бывает охриплость. Кашель или затруднения дыхания во время питания обычно являются проявлениями защитных реакций организма в ответ на аспирацию. Они встречаются как при врожденных, так и при приобретенных односторонних параличах. Клиническая картина двусторонних параличей абсолютно другая. Охриплость обычно не развивается, плач громкий. Двусторонние параличи характеризуются наличием громкого стридора при плаче или при возбуждении, а также другими признаками дыхательной недостаточности (западение межреберных промежутков, цианоз, падение сатурации кислорода). При двусторонних параличах голосовые складки находятся в медианном положении, за счет чего они способны смыкаться и производить достаточно громкие звуки. Но из-за нарушения функции мышц-абдукторов голосовых складок, ширина голосовой щели оказывается недостаточной для нормального дыхания. Выраженность симптомов обструкции зависит от ширины голосовой щели, также обструкция усугубляется с возрастанием частоты дыхания. Аспирация встречается реже, чем при односторонних параличах, т.к. узкая голосовая щель препятствует попаданию слюны и пищи в дыхательные пути. е) Диагностика. У маленьких детей поставить диагноз бывает затруднительно. После быстрой оценки общего состояния пациента собирается медицинский анамнез. Уточняется наличие любых аномалий развития сердца или нервной системы, генетических синдромов, наличие в прошлом оперативных вмешательств по их поводу. Также следует выяснить, болел ли ребенок тяжелыми воспалительными или инфекционными заболеваниями. При осмотре ребенка особое внимание уделяется наличию стридора, его характеристикам, времени возникновения, влиянию положения тела на его выраженность. Оценивается степень дыхательной недостаточности и обструкции дыхательных путей. Помочь в постановке диагноза могут сведения о связи нарушений дыхания с приемом пищи, а также наличие задержки в наборе массы тела. Эти сведения обязательно уточняют у родителей. Последовательность осмотра такая же, как и для всех детей с нарушением дыхания. Проводится полный осмотр органов головы и шеи, особое внимание уделяется полости рта, ротоглотке и шее. Для определения наличия стридора проводится аускультация грудной клетки и шеи. При наличии стридора определяются его временные характеристики, отношение к дыхательному циклу, частота, характер. Отмечается наличие любых шумов в сердце. Диагноз паралича голосовых складок ставится при осмотре гортани и голосовых складок у пациента со спонтанным дыханием. При подозрении на паралич обычно выполняется фиброларингоскопия через полость носа или полость рта с предварительной местной анестезией. Выполнять фиброларингоскопию можно как в амбулаторных условиях, так и у постели больного. Осматриваются все структуры гортани, оценивается форма надгортанника и других надголосовых образований, истинные и ложные голосовые складки, их подвижность при дыхании и глотании. При осмотре голосовых складок обращается внимание на состояние их поверхности, форму, их положение относительно друг друга и средней линии, наличие отечности или дополнительных образований, движения на вдохе (абдукция) и на выдохе. Кроме того, движение голосовых складок инициируют глотание и кашель (бессознательное смыкание истинных голосовых складок). У пациентов, находящихся в стабильном состоянии, фиброларингоскопия проводится до тех пор, пока не будут в полном объеме оценены как абдукция, так и аддукция голосовых складок.
Сложнее поставить диагноз, если пациент интубирован, находится в тяжелом состоянии или не может спокойно переносить осмотр. При стабилизации состояния таким пациентом показана микроларингоскопия или бронхоскопия в условиях операционной или ОРИТ. Пациенту с тяжелым стридором и стенозом дыхательных путей при наличии цианоза, падения сатурации кислорода или прогрессировании обструкции выполняется интубация трахеи. Если интубация проводится в условиях ОРИТ, у постели больного должны находиться аппарат для подачи кислорода, интубационные трубки необходимого диаметра и аппарат для проведения реанимационных мероприятий. В операционной микроларингоскопия обычно проводится под легкой седацией, которая достигается внутривенным или ингаляционным введением наркозных препаратов. Хирург и анестезиолог обязаны координировать свои действия друг с другом. Как только пациент достигает состояния, в котором становится возможным установка ларингоскопа, гортань орошается 2% раствором лидокаина. Применение местного анестетика позволяет снизить дозу наркозного препарата и сохранить спонтанное дыхание. Гортань осматривается с увеличением О-градусным эндоскопом, оцениваются спонтанные движения голосовых складок, их связь с фазами дыхательного цикла. Объем движений голосовых складок зависит от глубины общей анестезии. Иногда полностью оценить их подвижность возможно только через несколько минут после погружения пациента в наркоз. Дополнительный кислород поставляется через порт для аспиратора в ларингоскопе, либо через укороченную интубационную трубку, установленную в гортаноглотку. После полной оценки состояния голосовых складок О-градусный эндоскоп проводится дистальнее, осматривается подскладочное пространство, трахея, главные бронхи. На этом осмотр дыхательных путей завершается. Если подвижность одной или обеих голосовых складок нарушена, необходимо пропальпировать черпаловидные хрящи для того, чтобы оценить степень мобильности перстнечерпаловидных суставов. В редких случаях у детей встречается фиксация перстнечерпаловидных суставов. Для определения причины паралича голосовых складок полезными могут оказаться лучевые методы диагностики. Рентгенография органов грудной клетки и шеи в прямой и боковой проекциях способна определить некоторые состояния и мальформации, сопровождающиеся нарушением подвижности голосовых складок. Рентгенография грудной клетки в прямой проекции особенно полезна при наличии в анамнезе оперативного вмешательства по поводу открытого артериального протока, когда на снимке в средостении слева четко визуализируется хирургическая клипса. Модифицированное исследование с барием обычно проводится в условиях рентгенологического отделения под контролем профпатолога или специалиста по речи. С его помощью можно оценить наличие аспирации, степень выраженности в зависимости от консистенции пищи. Также с его помощью можно предположить, какие техники коррекции аспирации будут эффективны у конкретного пациента. КТ и МРТ не дают какой-либо ценной информации о состоянии голосовых складок, но с их помощью возможно оценить наличие сопутствующих заболеваний.
ж) Лечение. Лечение паралича голосовых складок зависит от причины заболевания. При врожденном параличе (одно-или двухстороннем) рекомендуемое лечение зависит от тяжести симптомов. Если нет признаков обструкции дыхательных путей, цианоза, апноэ или аспирации, возможно динамическое наблюдение за пациентом в надежде на спонтанное восстановление. При тяжелой дыхательной недостаточности обычно показано проведение микроларингоскопии и бронхоскопии (если они еще не были выполнены), оценивается наличие других сопутствующих заболеваний гортани, которые требуют медицинского вмешательства (например, ларингомаляция у пациента с односторонним параличом, возникшим после операции по поводу открытого артериального протока). В подобных случаях часто приходится прибегать к трахеотомии, особенно при двустороннем поражении. Около 50% пациентов с двусторонним параличом для обеспечения нормального дыхания необходимо выполнение трахеотомии, при одностороннем параличе она требуется лишь в 10% случаев. Особую группу пациентов составляют дети с мальформацией Арнольда-Киари, у которых двусторонний парез отмечается примерно в 50% случаев. Гидроцефалия при данном синдроме обычно бывает выраженной настолько, что сдавление блуждающих нервов приводит к двустороннему нарушению подвижности голосовых складок. Экстренные мероприятия по устранению гидроцефалии (вентрикулоперитонеальное шунтирование) обычно способствуют восстановлению возвратных гортанных нервов. При рецидиве двустороннего пареза у пациентов с мальформацией Арнольда-Киари всегда следует заподозрить нарастание внутричерепного давления. Обычно после его нормализации восстанавливается и подвижность голосовых складок. При полном приобретенном параличе голосовых складок или при сохраняющемся врожденном параличе возможно использование нескольких методов лечения. Обычно из-за опасений, касающихся роста гортани и формирования голоса, они редко применяются в дошкольном возрасте. Возможными хирургическими методами восстановления голоса и/или дыхания являются аритеноидэктомия (частичное или полное удаление черпаловидного хряща и задней части голосовой складки), аддукция черпаловидного хряща (его фиксация в латерализованном положении), инъекция постоянных или временных наполнителей в голосовые складки (для медиализации голосовой складки), тиропластика. Методики выполнения данных операций аналогичны таковым у взрослых, возможны небольшие отличия, связанные с использованием общей анестезии. з) Осложнения консервативного и хирургического лечения паралича голосовых складок у детей. Осложнения обычно связаны со стенозом дыхательных путей, апноэ, цианозом и аспирацией, которые встречаются у многих пациентов с параличом голосовых складок любой этиологии. Осложнения трахеостомии обычно связаны с реакцией на общую анестезию, смещением трахеотрубки до заживления стомы, развитием пневмоторакса. К счастью, в хорошо оборудованных и укомплектованных детских больницах данные осложнения встречаются редко. Поздние осложнения трахеотомии также встречаются редко. К ним относятся закупорка трубки корками, формирование грануляций трахеи возле дистального конца трубки или возле самой стомы, спонтанная декануляция (выпадение трубки). Обычно предотвратить данные осложнения помогают медицинские сестры, выполняющие наблюдение за пациентами на дому. Необходимость найти верный баланс между дыхательной и голосообразующей функцией часто затрудняет выбор метода лечения. Перед проведением процедур, целью которых является декануляция, больного всегда следует предупреждать о возможных изменениях голоса. Желательно, чтобы дети старшего возраста сами принимали участие в таких обсуждениях, самостоятельно взвешивая для себя важность нормального дыхания и голоса. и) Ключевые моменты: – Также рекомендуем “Причины, частота, диагностика и лечение папиллом дыхательных путей у ребенка” Оглавление темы “Болезни губы, неба, гортани у детей”:
|
Источник