Парез гортани после операции лечение

Парез гортани — это болезненное состояние уменьшенной двигательной активности мышц гортани, которое приводит к нарушению голоса и дыхательной функции. Парез гортани может быть следствием патологии гортанных мышц, а также поражением иннервирующих нервов или нарушением, возникшим в коре головного мозга. Клиническое проявление пареза гортани выражается в слабости, осиплости и охриплости голоса, а иногда и присутствием афонии. Затрудненность дыхания до полной асфиксии — также один из возможных тяжелых симптомов.
Содержание статьи:
- Причины возникновения парезов гортани
- Симптомы парезов гортани
- Диагностика парезов гортани
- Лечение пареза гортани
- Прогноз и профилактика парезов гортани
Диагностика пареза гортани основана на проведении КТ, ларингоскопии, рентгенографии гортани и бакпосева мазков, взятых из зева. Также проводится электромиография, различные исследования, связанные с фонацией, обследование органов грудной полости, головного мозга и, конечно, щитовидной железы. Что касается лечения пареза гортани, то оно, в первую очередь, заключается в ликвидации причины, вызвавшей заболевание, и в полном восстановлении голосовой функции.
Как известно, гортанью называют участок верхних дыхательных путей, расположенный между трахеей и глоткой, который выполняет голосообразующую и дыхательную функции. Гортань имеет поперечно натянутые голосовые связки и голосовую щель, расположенную между ними. Сам же процесс голосообразования, то есть процесс фонации, происходит как результат колебаний голосовых связок в ходе прохождения воздуха через данную голосовую щель. Если же голосовые связки чересчур сомкнуты, это приводит к затруднению поступления воздуха по дыхательным путям, а значит, нарушается и сама дыхательная функция гортани. Что касается расширения и сужения голосовой щели, степени натяжения голосовых связок, то это регулируется при помощи внутренних мышц гортани. Сама же работа мышечного аппарата гортани осуществима посредством нервных импульсов, которые поступают через ветви блуждающего нерва со стороны коры и ствола головного мозга. В случае возникновения нарушения на каком-либо участке данной системы и развивается парез гортани.
Парез гортани одинаково часто встречается как у мужчин, так и у женщин. Из-за большого числа причин, вызывающих появление пареза гортани, его исследованием, диагностикой и лечением занимаются разные дисциплины: отоларингология, нейрохирургия, неврология, кардиология, психология, пульмонология, неврология и другие.
Классификация парезов гортани
Обычно парезы гортани классифицируются исходя из их этиологии. Так, к примеру, выделяют следующие типы:
- миопатический парез гортани (он возникает как результат различного рода патологических изменений, происходящих в самих мышцах гортани);
- нейропатический парез гортани (данный вид развивается в случае поражения участка нервного аппарата, который обеспечивает иннервацию гортанной мышцы. Если речь идет о патологии, связанной с блуждающим нервом, который иннервирует гортань, то обычно предполагают периферический парез гортани. Если повреждено ядро блуждающего нерва, расположенного в стволе головного мозга, то речь идет о бульбарном виде пареза. Если же нарушения происходят на уровне проводящих путей и других участков коры головного мозга, тогда мы имеем дело с корковым парезом гортани);
- функциональный парез гортани (обусловлен нарушением, связанным с работой коры головного мозга — возникновением дисбаланса между процессами торможения и возбуждения).
Следует также сказать, что парезы гортани могут быть как односторонними, так и двусторонними. Функциональный и корковый тип парезов гортани имеют только двусторонний характер.
Причины возникновения парезов гортани
Парез гортани — это полиэтиологическая патология, которая часто развивается на фоне другого заболевания. К примеру, парез гортани может наблюдаться при протекании воспалительного заболевания, которым может быть ларингит. Также парез гортани может проходить параллельно с такими инфекциями как грипп, ОРВИ, туберкулез, брюшной (или сыпной) тиф, вторичный (третичный) сифилис или ботулизм. Черепно-мозговая травма, миастения, полимиозит, сирингомиелия, а также опухоли и сосудистые нарушения (ишемический инсульт, атеросклероз и другое) — всё это также может сопровождать парез гортани.
Развитие пареза гортани может быть еще связано с повреждением ветви блуждающего нерва, то есть возвратного нерва, который выходит из грудной полости и проходит к гортани, контактируя с дугой аорты, сердцем, средостением, щитовидной железой и другими органами.
Среди патологических изменений органов, которые могут повредить или передавить возвратный нерв, можно выделить перикардит, аневризм аорты, опухоль (или увеличение) лимфоузлов средостения, а также опухоль пищевода, возможный шейный лимфаденит, рак щитовидной железы, который протекает с образованием зоба.
Спровоцировать парезы гортани может также повышенная голосовая нагрузка, а также вдыхание холодного или запыленного воздуха. Функциональный тип пареза гортани может возникнуть как результат стресса или сильного психо-эмоционального переживания. Случается, что парезы гортани развиваются на фоне истерии, неврастении, психопатии и ВСД.
Симптомы парезов гортани
Первым и главным симптомов развивающегося пареза гортани является нарушение голоса (или дисфония), а также нарушение процесса дыхания. Проявлениями нарушения голоса являются снижение его звучности (иногда наблюдается полная афония, то есть отсутствие голоса), переход на речь шепотом, потеря обычного тембра голоса, охриплость, осиплость голоса или его дребезжание, быстрая утомляемость при голосовых нагрузках.
Нарушение дыхание в случае парезов гортани связано с весьма затруднительным поступлением воздуха в дыхательные пути по причине сужения голосовой щели. Последнее может быть выражено в различной степени, включая даже асфиксию. Также нарушение дыхания может быть вызвано совершением форсированного выдоха с целью осуществления фонации. Клинические проявления пареза гортани зависят от его вида.
Так, к примеру, миопатический парез гортани обычно характеризуется двусторонним поражением. Ему характерны нарушения фонации или дыхания, что выражается в виде асфиксии (в случае пареза мышц-расширительной гортани).
Если говорить о нейропатическом парезе гортани, то он часто бывает односторонним, отличаясь медленным развитием слабости в самой мышце, а также расширенной голосовой щелью. Спустя несколько месяцев после заболевания начинается восстановление фонации путем компенсаторного приведения голосовых связок на стороне, которая является здоровой. Асфиксия грозит двустороннему нейропатическому парезу гортани только в первые дни заболевания.
Если речь идет о функциональном парезе гортани, то данный вид наблюдается у тех людей, которые имеют лабильную нервную систему. Последнее, как правило, бывает после тяжелых перенесенных эмоциональных нагрузок или при респираторном заболевании. Такой вид пареза характеризуется приходящим характером нарушенной фонации. Голос при таком виде пареза достаточно звучен, особенно во время плача или смеха, наблюдаются такие выраженные ощущения, как щекотание, першение или скрежет. Последнее характерно области гортани и глотки. Раздражительность, нарушение сна, головная боль, тревожность и неуравновешенность также могут быть характерными симптомами при данном виде пареза гортани.
Диагностика парезов гортани
Чтобы диагностировать парез гортани потребуется несколько специалистов. Так, к примеру, пациенту не обойтись без отоларинголога, невролога, психоневролога, торакального хирурга, эндокринолога, фониатора и психиатра. Большое значение имеет сбор анамнеза. Именно анамнез может определить тип основного заболевания, по причине которого и возник в дальнейшем парез гортани, а также склонность пациента к психогенной реакции. Большое значение отводится также ранее перенесенным операциям, совершаемым в области грудной клетки, на щитовидной железе, из-за чего мог быть поврежден возвратный нерв.
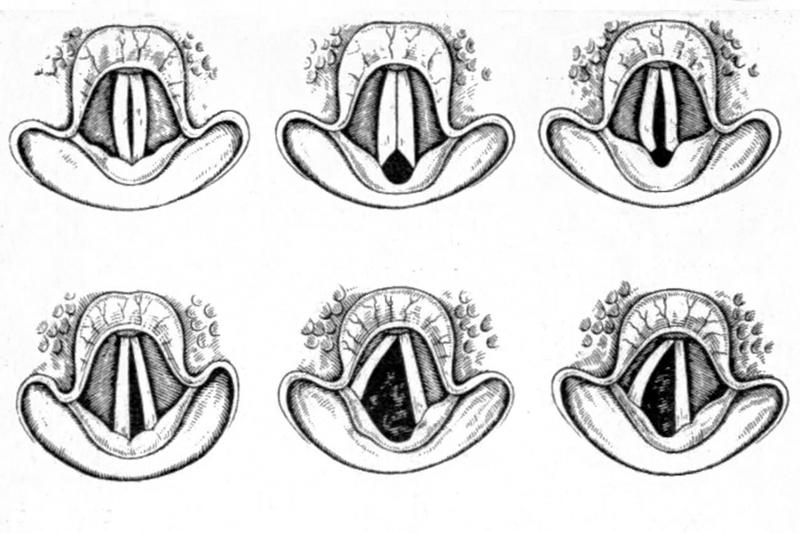
Любое обследование пациента с парезом гортани начинается с микроларингоскопии, что позволяет оценить положение голосовых связок, а также расстояние между ними и их состояние. Исследование помогает определить состояние слизистой гортани, присутствие различных воспалительных процессов, в том числе и кровоизлияния.
Эффективным методом диагностики может быть КТ гортани или рентгенография. Оценить сократительную способность мышц гортани можно с помощью электромиографии или электронейрографии. Любое исследование голосовой функции в случае пареза гортани подразумевает также стробоскопию, электроглоттографию, фонетографию и другое.
В случае подозрения периферического пареза гортани может применяться дополнительное проведение КТ, рентгенографии органов грудной клетки, УЗИ сердца и щитовидной железы, рентген пищевода и КТ средостения. С целью исключить центральный паралич гортани врачи назначают КТ головного мозга и МРТ. Если же при обследовании не будут выявлены морфологические изменения, тогда парез гортани, скорее всего, функционального типа. С целью подтвердить последнее проводят психологическое тестирование и осмотр пациента психиатром. При обследовании задачей врача является также дифференциация пареза гортани с крупом, артритом, срожденным стридором или подвывихом.
Лечение пареза гортани
Безусловно, терапия пареза гортани зависит от его этиологии. Заключается такая терапия в ликвидации главного заболевания, которое и вызвало в дальнейшем парез гортани. Само же лечение пареза гортани проводится как медикаментозным путем, так и хирургическим.
Медикаментозные методы включают антибиотикотерапию, противовирусную терапию (в случае инфекционно-воспалительной этиологии пареза гортани), применение нейропротекторов, а также витаминов группы В (в случае неврита возвратного нерва). Биогенные стимуляторы, а также стимуляторы мышечной активности могут быть частью медикаментозной терапии. Применение таких психотропных средств, как антидепрессанты, различные транквилизаторы, нейролептики также послужит хорошим лечением, если пациент болен функциональным парезом гортани. Неотъемлемым компонентом в лечении пареза гортани может стать один из сосудистых препаратов или ноотроп.
Если говорить о хирургических методах лечения пареза гортани, то в первую очередь, предусматривается операция по натяжению голосовой связки, а также удаление дивертикулов, возможных опухолей в пищеводе, удаление опухолей в средостении, резекция щитовидной железы и другое. Иногда неотложным является процедура трахеостомии или трахеотомии.
Независимо от вида пареза гортани и назначения основного типа лечения (медикаментозное или хирургическое), в дополнение врачи назначают еще и физиотерапевтические методы. В случае нейропатического или миопатического парезов гортани применяют электростимуляцию, магнитотерапию, лекарственный электрофорез, ДДТ, микроволновую терапию. Если говорить о функциональном парезе гортани, тогда физиотерапия включает массаж рефлексотерапию, водолечение и электросон. Также врачом назначается курс психотерапии.
После операции в период восстановления голосовых функций обычно назначаются различные фонопедические занятия, которые включают приобретение навыков качественной фонации, выработку работоспособности голосового аппарата.
Прогноз и профилактика парезов гортани
Говорить о прогнозе пареза гортани можно только исходя из его вида. Если лечение было проведено своевременно, а этиологический фактор пареза гортани был устранен, то пациент может быть уверен, что голосовая функция будет восстановлена полностью, но вокальные данные могут быть утеряны навсегда. Если речь идет о функциональном парезе, то заболеванию свойственно самопроизвольное выздоровление. Если парез гортани не лечится и продолжает мучать пациента на протяжении длительного времени, то не исключена необратимость атрофических изменений гортанных мышц с дальнейшим развитием нарушения фонации.
Основной профилактикой пареза гортани является чередование голосовых нагрузок и покоя. Любой человек должен избегать переохлаждения гортани и не пребывать длительно в пыльных помещениях. Также профилактикой послужит своевременное лечение каких бы то ни было воспалительных процессов в верхних дыхательных путях, лечение инфекционных заболеваний, неврозов, щитовидной железы, а также соблюдение правильной операционной техники при вмешательстве в щитовидную железу.
Источник
Восстановление функции голосовых связок требует комплексного подхода. Медикаментозную терапию сочетают с физиотерапией и малоинвазивными процедурами. Если нужного эффекта от консервативной терапии не достигнуто, — проводят хирургическое вмешательство. В послеоперационный период с целью ликвидации дисфонии осуществляют тренировку голосового аппарата посредством фонопедических упражнений, а также дыхательной гимнастики.
Однако, в любом случае, начинать лечение следует с выявления и устранения причины, повлекшей за собой парез гортани.
Методы диагностики параличей и парезов гортани, дифференциальная диагностика
Диагностированием рассматриваемой патологии занимается отоларинголог.
- При беседе указанный специалист выясняет о наличии травм (в т.ч. во время родов, либо хирургических манипуляций) в прошлом.
- В ходе осмотра прощупывается шея, определяется характер дыхания.
Пропал голос, но горло не болит — все причины пареза гортани
В силу того, что паралич гортани зачастую является следствием иных заболеваний, пациента могут направлять на консультацию к другим специалистам: эндокринологу, психиатру, онкологу, невропатологу и пр. Указанные врачи могут назначать дополнительное обследование.
Видео: Двусторонний паралич гортани – этиология и современные методы лечения
В целом, диагностические мероприятия по поводу изучения пареза/паралича гортани состоят из следующих процедур:
- Ларингоскопия. Помогает определить расстояние между голосовыми связками и их точную локализацию, состояние слизистой оболочки. Посредством данной методики также можно выявить воспалительные явления, кровоизлияния в исследуемом участке.
- Видеостробоскопия. Полезна при проверке голосовых возможностей гортани. За результатами исследования можно наблюдать на видеокамере.
- Электромиография. Дает возможность получить сведения об активности мышечных волокон гортани, а также исследовать состояние нерва, отвечающего за передачу соответствующего импульса.
- Многослойное КТ гортани, с применением окрашивающего вещества либо без него, для детального изучения строения данного органа.
- Рентгенография гортани, органов грудной клетки и/или пищевода. Подобные манипуляции проводят при подозрении на периферическую природу указанного недуга: к примеру, для исключения/подтверждения опухоли. С этой же целью могут назначать КТ средостения.
- УЗИ щитовидной железы. Погрешности в работе данной железы являются частой причиной пареза гортани.
- Исследование мозга посредством компьютерной либо магнитно-резонансной томографии при наличии симптомов дисфункции мозговых структур, что отвечают за передачу сигналов в блуждающий нерв. К подобным симптомам относят ухудшение зрительных и/или слуховых функций, несвязная речь и пр.
Если после проведения вышеописанных диагностических мероприятий никаких отклонений не выявлено, пациента направляют к психиатру с подозрением на функциональный паралич гортани. Данный врач осматривает больного и проводит некоторые психологические тесты.
Кроме того, рассматриваемая патология схожа со следующими заболеваниями:
- Круп.
- Аномалии в структуре гортани либо трахеи, имеющие врожденную природу — стридор.
- Артрит черпало-перстневидного сустава, либо его подвывих.
Консервативное лечение парезов и параличей гортани, в том числе послеоперационных
Тактика лечения рассматриваемого недуга будет напрямую зависеть от причины, что спровоцировала его развитие:
- При развитии пареза гортани на фоне инфицирования назначают антибиотики либо противовирусные средства. Больным проводят ингаляции с гидрокортизоном и антибиотиком, практикуют вливание растительных масел в гортань. Кроме того, с целью минимизации отечности, пациенты принимают антигистаминные препараты: диазолин, тавегил и т.п.
- В случае развития воспалительных процессов в возвратном нерве, назначают витаминотерапию, включающую препараты группы В, а также нейропротекторы: прозерин, антокрин и т.д. Подобная терапия способствует улучшению обменных процессов и облегчает передачу импульса.
- При травмировании черепа, головного мозга, либо при инсульте применяются сосудистые медикаменты и/или ноотропы.
- При диагностировании функционального пареза гортани доктор подбирает подходящие психотропные препараты. Это могут быть седативные средства (седуксен, тазепам и пр.), антидепрессанты, транквилизаторы и пр. Кроме того, регулярно проводятся сеансы психотерапии
- Если имеет место быть миопатический паралич гортани, медикаментозное лечение должно основываться на стимуляторах мышечной активности, а также биогенных стимуляторах.
На начальных этапах лечения медики рекомендуют голосовой покой, чтобы не перегружать поврежденные связки.
На стадии выздоровления предлагается проводить ряд упражнений для восстановления функций речевого аппарата.
С данной целью, пациентам предоставляется фонопедическая помощь, включающая следующие мероприятия:
-
 Дыхательная и артикуляционная гимнастика.
Дыхательная и артикуляционная гимнастика. - Ортофонические упражнения. Зачастую используют методики Зимана и Гутцмана. Занятия строятся на проговаривании слогов, начинающихся на согласные м, н, л.
Комплексное лечение предусматривает применение следующих процедур:
- Мионейростимуляция. При помощи флюктуирующих токов удается частично либо полностью устранить воспаление, ускорить регенерацию тканей. Это благоприятствует возобновлению нервной проводимости в патологическом участке.
- Иглорефлексотерапия. Эффективность данной методики существенно повышается, если ее сочетать с дыхательной гимнастикой и голосовыми упражнениями. Хотя мнение медиков по поводу целесообразности проведения указанной процедуры на сегодняшний день расходится.
- Термовибромассаж шеи и/или корня языка. Высокие температуры способствуют расширению сосудов, что положительно сказывается на микроциркуляции и обменных процессах. Если проблемы с гортанью возникли в связи с хирургическим вмешательством по поводу рака щитовидной железы, рассматриваемую процедуру не назначают.
Хирургическое лечение парезов гортани – что возможно?
Показаниями для хирургического вмешательства по поводу лечения рассматриваемой патологии могут быть следующие явления:
- Сложности с дыханием.
- Плохая подвижность голосовых складок.
- Отсутствие нужного эффекта от консервативного лечения.
Если пациент внезапно перестал дышать, проводят экстренную трахеостомию. В качестве обезболивающего средства применяют местные анестетики, либо общий наркоз.
При плановом вмешательстве, в рамках одной операции могут провести трахеостомию и ларингопластику.
Во втором случае, нужно тщательно обследовать пациента на предмет наличия противопоказаний, к которым относят:
- Наличие серьезных сопутствующих недугов.
- Пожилой возраст.
- Раковые изменения щитовидной железы.
При двустороннем нарушении функции связок, а также при наличии признаков дыхательной недостаточности, хирург может произвести следующие манипуляции:
- Ликвидировать голосовую связку. Близлежащие хрящи также удаляют.
- Зафиксировать одну из связок.
- Другие процедуры по усмотрению врача. Выбирается наиболее адекватный и целесообразный хирургический подход. Для этого перед операцией проводится тщательное предоперационное обследование.
Подобные манипуляции негативно отобразятся на голосе. Чтобы частично исправить положение, следует заниматься фонопедическими упражнениями.
При парезе гортани нередко проводят малоинвазивные процедуры.
Если было выявлено необратимое травмирование нерва, осуществляют его микрохирургическую пластику. Указанную манипуляцию, как правило, сочетают с инъекционной ларингопластикой. Вводимые жидкие импланты (коллаген, аутожир) способствуют повышению тонуса мышц гортани — голосовые связки принимают свое естественное положение, и пациент снова может свободно разговаривать.
Несмотря на малотравматичность описанной процедуры, она может иметь ряд негативных последствий:
- Отечность гортани.
- Образование гематомы.
- Формирование гранулемы, что может отобразиться на дыхательной функции. В некоторых случаях инъекции приводят к ухудшению голоса.
Чтобы свести к минимуму риск развития описанных обострений, рассматриваемую процедуру следует проводить под видеоларингоскопическим контролем.
Если консервативное лечение пареза гортани оказалось безрезультатным — в течение 1 года мышцы гортани атрофируются, а также наблюдаются дегенеративные процессы в перстнечерпаловидном суставе. Подвижность голосовой связки утрачивается, развивается паралич гортани.
Качество жизни больного существенно нарушается:
- Он разговаривает шепотом, а при разговоре развивается одышка, беспокоит кашель.
- В процессе приема пищи человек часто поперхивается.
- Голос становится осиплым.
- Качество сна нарушается из-за проблем с дыханием.
- Появляется тревожность.
Для устранения подобных патологических состояний проводят медиализирующую тиропластику. Для смещения голосовой связки в нужное положение оперирующий устанавливает силиконовые, титановые либо хрящевые импланты.
Однако перед проведением любых операций для ликвидации дисфонии и проблем с дыханием, доктор должен сначала позаботиться об устранении причины, повлекшей за собой развитие подобной патологии. С данной целью могут осуществляться хирургические вмешательства по поводу резекции опухолевидных образований (в пищеводе, средостении, щитовидной железе и пр.).
Народные методы в лечении парезов гортани
Рецепты народной медицины применяются в качестве вспомогательных методов для купирования воспалительных процессов, как противосудорожные и успокоительные средства.
Внимание!
Народные средства не могут заменить традиционное лечение, а при некоторых видах пареза гортани являются бесполезными. Кроме того, некоторые лекарственные растения могут вызвать аллергическую реакцию, что только ухудшит положение.
Поэтому перед применением того или иного средства следует проконсультироваться у доктора, выяснить целесообразность и уточнить дозировку!
Оказать определенную пользу в аспекте облегчения симптоматики недуга могут следующие отвары:
Источник