Остановка дыхания и рвота

Температурная реакция часто беспокоит родителей больше, чем сама болезнь ребенка, ее снижение часто приводит к улучшению самочувствия, но не влияет на болезнь и ее причину. Поэтому важно знать правила снижения температуры.
Повышаясь, температура редко переходит рубеж 40°С, и это не опасно, т.к. расширение сосудов кожи (ее покраснение) обеспечивает теплоотдачу. Поэтому закутывать такого ребенка не следует.
Температурящему ребенку следует создать покой, уложить его в постель, обильно поить (сладким чаем, морсом и т.д.); если он пьет достаточно, температура для него не опасна. При ознобе помогите согреться (теплое одеяло, горячий чай). При температуре ниже 39-39,5°С обычно достаточно раскрыть ребенка, обтереть его влажной тканью (температуры 30-32°С).
Жаропонижающее здоровым до заболевания детям старше 3 месяцев назначают при температуре выше 39°С.
При более низкой температуре их назначают детям:
– первых 2-3 месяцев жизни;
– имевшим ранее фебрильные судороги;
– с хроническими болезнями;
– если температура сопровождается мышечными и головными болями.
Дав жаропонижающее, не успокаивайтесь, обязательно обратитесь к врачу вне зависимости оттого, упала температура или нет;
Не стремитесь предотвращать повторное повышение температуры. Если она поднялась вновь до уровня, когда ее следует снижать, дайте еще одну дозу жаропонижающего. При температуре выше 38°С более 3 дней повторно обратитесь к врачу.
Тревожные сигналы: температура сопровождается спазмом сосудов кожи, нарушающим отдачу тепла. Ее признаки:
– температура выше 40°С;
– пестрая, «мраморная» окраска кожи;
– несмотря на жар, конечности холодные на ощупь.
При этом нужно вызвать неотложку, дать жаропонижающее и энергично растереть кожу водой или спиртом до ее покраснения.
Если ребенку назначен антибиотик, жаропонижающее обычно не вводят, сохранение температуры – сигнал о неэффективности антибиотика и необходимости его замены.
Жаропонижающие средства для детей
Не применяют у детей:
– Ацетилсалициловую кислоту (Аспирин), т.к. при гриппе, ОРВИ и ветряной оспе она может вызвать синдром Рея – поражение печени и мозга.
– Бутадион, Пирамидон (амидопирин), фенацетин как слишком токсичные
– Анальгин (метамизол), он вызывает поражения кроветворной системы и часто
снижает температуру до очень низких цифр.
Эти средства входят в состав многих комбинированных «противопростудных» средств (Анапирин, Аскофен, Аспро-С, Баралгин, Спазмалгин, Цитрамон, Цефекон и др.), ознакомьтесь с их составом прежде, чем дать ребенку.
Рекомендованные жаропонижающие:
Парацетамол: его доза 10-15 мг/кг веса на прием, дозу можно повторить 2-3 раза в день, суточная доза не должна превышать 35-40 мг/кг. Быстро (через 20-30 минут) действует в растворе или сиропе (Эффералган, Панадол, Тайленол и др.). В свечах (Цефекон П, Эффералган) действие наступает через 3 часа, но оно более длительное; свечи удобно вводить на ночь.
Парацетамол противопоказан лицам с больной печенью.
Ибупрофен (Нурофен, Бруфен, Боли-нет): его доза 5-10 мг/кг веса на прием, дозу можно повторить2-3раза в день, суточная доза – 30 мг/кг.
Судороги
Судороги у детей встречаются при заболеваниях нервной системы, острых инфекциях, нарушениях обмена кальция и, чаще всего, при быстром повышении температуры (фебрильные судороги). Судороги – неотложная ситуация, хотя чаще всего они заканчиваются благополучно, вызов врача обязателен.
Помощь при судорогах
Ребенка с судорогами кладут на бок, аккуратно отводя голову назад для облегчения дыхания; насильно размыкать челюсти не следует из-за опасности повреждения зубов и аспирации. Следует предотвратить ушибы и падения при повторных судорогах. При фебрильных судорогах обычно ребенок остается в сознании, ему надо дать дозу парацетамола, раскрыть, обтереть влажной салфеткой (если ребенок не глотает, врач вводит в инъекциях литическую смесь, а для снятия судорог –диазепам – Седуксен). Эпизод фебрильных судорог не требует специального обследования, к возрасту 3-5 лет у большинства фебрильные судороги прекращаются.
Спазмофилические судороги связаны с низким уровнем кальция в крови, они наблюдаются у детей первых месяцев жизни с признаками рахита, обычно получающих несколько каш в день. Они начинаются со спазма кистей и стоп, спазм гортани проявляется непроизвольным звуком; затем судорожные подергивания захватывают туловище, руки и ноги. Для их купирования в стационаре вводят соли кальция – сперва в вену, затем внутрь- и витамин D.
Тревожные сигналы: экстренная помощь требуется, если:
– возникает рвота с аспирацией рвотных масс;
– происходит остановка дыхания;
– судороги длительные (более 15 минут) или повторные.
При рвоте необходимо очистить рот от остатков рвотных масс пальцем, обернутым тканью, надавливая на язык стимулировать кашель для очищения дыхательных путей. При остановке дыхания проводят дыхание рот-в-рот (методику см. ниже).
Длительные (более 15 минут) или повторные судороги требуют обследования в стационаре.
Остановка дыхания
– грозный признак, какова бы ни была его причина. Каждый взрослый должен уметь оказать первую помощь при остановке дыхания. Она заключается в проведении искусственного дыхания рот-в-рот, при необходимости с закрытым массажем сердца. Это проводится следующим образом:
Ребенка надо уложить на спину, очистить рот от рвотных масс (если подозревается попадание в гортань инородного тела – см. ниже).
Положив одну руку на лоб, другой следует сдвинуть вперед подбородок, чтобы образовалось пространство для прохождения воздуха между языком и задней стенкой глотки. У детей до 1 года вашим ртом следует охватить рот и нос ребенка, у детей старше года ваш рот охватывает только рот ребенка. Дыхание осуществляется с частотой 20 раз в минуту (т.е. каждые 3 секунды). Проверьте, поднимается ли при вдохе грудь ребенка, если нет – постепенно увеличивайте давление (если дыхание не удается – проведите удапение инородного тела – см. ниже).
После нескольких вдохов проверьте пульс ребенка (на внутренней стороне плеча или на шее), если пульс есть – продолжите искусственное дыхание до восстановления самостоятельных дыхательных движений. Если пульса нет – проведите закрытый массаж сердца.
У детей первых месяцев жизни закрытый массаж сердца проводят двумя большими пальцами (остальные пальцы охватывают грудную клетку с боков), надавливая резко на нижнюю часть грудины на глубину 1,5-2,5 см. Старшим детям закрытый массаж проводят ладонью, надавливая на низ грудины. Темп массажа – не менее 100 в 1 минуту, через каждые 5-6 надавливаний проводите искусственное дыхание – 3-4 вдоха.
Инородное тело дыхательных путей
Попадание пищи или другого инородного тела в гортань вызывает кашель, который помогает удалить все, попавшее «не туда». Если твердый кусочек пищи попадает в трахею подростка, он делает медленный вдох, а затем энергично кашляет. Лучше, если синхронно с кашлем наносят удар по спине.
Дети при попадании в трахею горошины, ядра арахиса, скорлупки от ореха и т.д. часто делают непроизвольный глубокий вдох, при этом кусочек попадает в нижнюю часть трахеи или бронхи и задерживается там, вызывая внезапный приступ сильного кашля. В дыхательные пути нередко попадают мелкие детали игрушек, мозаики, колпачки от авторучек – все то, что дети берут в рот.
Если ребенок откашляет инородное тело или оно будет извлечено в течение 1-2 недель, воспалительный процесс в бронхе окончится быстро, если нет – возникнет угроза развития хронического воспаления. Поэтому при подозрении на инородное тело надо сразу же обратиться к врачу – и простая процедура бронхоскопии позволит снять подозрение или извлечь его из бронхов.
Тревожный признак инородного тела в гортани, если ребенок:
– стал внезапно «давиться»;
– у него «перехватывает» дыхание;
– он не в состоянии сделать вдох;
– ему не удается исторгнуть инородное тело;
– кожа приобретает синюшный оттенок.
Эта катастрофа требует вашей экстренной помощи. Попытки удалить инородное тело в гортани пальцем обычно неэффективны, следует провести форсирование (усиление) выдоха.
Грудному ребенку с опущенной верхней частью туловища (вверх ногами) производят 4 удара между лопатками кистью, после чего его переворачивают на спину и 4 раза быстро надавливают на грудную клетку (как при закрытом массаже сердца – см. выше). Если инородное тело стало видимым во рту, его удаляют, если нет – проводят быстро дыхание рот-в-рот и повторяют тот же маневр (повторно).
У детей старше 1 года в положении ребенка на спине резко надавливают на живот кистью от средней линии вглубь и кверху. Если инородное тело стало видимым во рту, его удаляют, если нет – после дыхания рот-в-рот маневр повторяют (повторно).
У старших детей удары по спине чередуют с резким сдавливанием живота, который обхватывают сзади в положении стоя.
Кровотечение
Различают капиллярные кровотечения, т.е. излияние крови из самых мелких сосудов кожи, венозные – при более глубоких травмах, когда вытекает темная кровь, и артериальные, когда фонтанирует алая кровь, что бывает только при массированных травмах.
Небольшие кровоточащие ранки и порезы надо ополоснуть (а загрязненные – промыть с мылом), смазать антисептическим раствором (настойка йода, бриллиантовой зеленью – «зеленкой»). Для остановки капиллярного или венозного кровотечения надавливают на место кровотечения (8-10 минут) через ватный тампон или несколько слоев марли. В удобном месте (пальцы, руки, ноги) проще наложить давящую повязку (лучше не снимая прилегающий к ранке слой марли, добавив еще 3-4 слоя). При сильном ранении, когда остановить кровотечение не удается, особенно, если поранена артерия, до приезда скорой помощи надо постараться пережать крупную артерию рукой или импровизированным жгутом. Жгут не следует оставлять на срок более 30 минут.
По материалам Таточенко В.К., д.м.н., профессор НЦ ЗД РАМН, Москва
Источник
Прерывание газообмена в легких > 5 минут может необратимо повредить жизненно важные органы, особенно головной мозг. Если быстро не восстановить дыхательную функцию, почти всегда наступает остановка сердца. Агрессивная вентиляция может также иметь негативные гемодинамические последствия, в частности, в момент до и после остановки сердца. В большинстве случаев конечная цель заключается в восстановлении достаточной вентиляции и оксигенации без дальнейшего ущерба сердечно-сосудистой системе.
Остановка дыхания (в т ч агональное дыхание) может вызываться:
Обструкцией дыхательных путей
Снижение дыхательных усилий
Слабость дыхательной мускулатуры
Обструкция дыхательных путей может включать в себя:
Верхние дыхательные пути
Нижние дыхательные пути
Обструкция верхних дыхательных путей может возникать у младенцев < 3 мес., которые, как правило, дышат носом. Таким образом, обструкция верхних дыхательных путей ведет к невозможности носового дыхания. В других возрастных группах потеря мышечного тонуса при потере сознания может привести к обструкции верхних дыхательных путей, западению язычка в ротовую область глотки. Причины обструкции верхних дыхательных путей включают: кровь, слизь, рвотные массы, инородные тела, спазм или отек голосовых связок, воспаление трахеи (например, эпиглоттит, круп), опухоли или травмы. Пациенты с врожденными пороками развития часто имеют аномально развитые верхние дыхательные пути, что повышает вероятность обструкции.
Обструкция нижних дыхательных путей может быть результатом аспирации, бронхоспазма, снижения воздушности легочной ткани (например, при пневмонии, отеке легких, легочном кровотечении) или утопления.
Угнетение дыхательного центра может быть вызвано ухудшением работы ЦНС из-за одного из следующих действий:
Нарушение центральной нервной системы
Побочное действие лекарственных препаратов
Нарушение обмена веществ
Нарушения ЦНС, которые влияют на ствол головного мозга (например, инсульт, инфекция, опухоль), могут привести к гиповентиляции. Заболевания, которые увеличивают внутричерепное давление, обычно вызывают гипервентиляцию на начальном этапе. Гиповентиляция может развиваться при развитии отека мозга.
К препаратам, угнетающим дыхательный центр, относятся опиоиды и седативные, снотворные (например, барбитураты, алкоголь, реже бензодиазепины). При комбинированном применении этих препаратов повышается риск развития дыхательной недостаточности. Как правило, это возникает вследствие передозировки (ятрогенной, умышленной или непреднамеренной), хотя более низкая доза также может быть опасной для пациентов, которые являются чувствительными к воздействию этих препаратов (например, пожилые люди, пациенты в плохой физической форме, пациенты с хронической дыхательной недостаточностью).
Угнетение ЦНС из-за тяжелой гипогликемии или гипотонии в конечном счете ставит под угрозу дыхательный центр.
Слабость может быть вызвана:
нейро-мышечными расстройствами;
Усталость
Респираторное мышечное утомление может возникнуть, если пациенты дышат в течение длительных периодов при минутной вентиляции, превышающей примерно 70% от их максимальной физиологической вентиляции (например, из-за тяжелой метаболического ацидоза или гипоксемии).
Клинические проявления
Пациенты при остановке дыхания находятся в бессознательном состоянии или близки к таковому.
Пациенты с гипоксемией могут быть синюшными, но цианоз может быть косвенным признаком интоксикации угарным газом или цианидами. Пациенты, получающие лечение большим потоком кислорода, могут не иметь гипоксемии и цианоза, пока их дыхание не остановится на несколько минут. И наоборот, пациенты с хроническими заболеваниями легких могут иметь цианоз без признаков остановки дыхания. Если дыхание не восстанавливается, то в течение нескольких минут после начала проявлений гипоксемии или гиперкапнии следует остановка сердца.
Перед полной остановкой дыхания у пациентов с ненарушенной неврологической функцией может отмечаться беспокойство, страх, затрудненное дыхание. Отмечаются тахикардия и потоотделение; могут отмечаться втяжение межреберных или грудино-ключичных промежутков. У пациентов с нарушениями ЦНС или слабостью дыхательной мускулатуры отмечаются прерывистое, нерегулярное дыхание, признаки агонального дыхания. Пациенты с инородным телом в дыхательных путях могут указывать на шею, дыхание становится стридорозным. Контроль уровня диоксида углерода может предупредить о грядущей остановке дыхания и декомпенсации пациентов.
У младенцев < 3 мес. возможно развитие спонтанного апноэ, вторичного по отношению к подавляющему числу инфекций, нарушений обмена веществ, дыхательной недостаточности. У пациентов с астмой или другими хроническими заболеваниями легких могут наступить гиперкапния и усталость после продолжительных периодов респираторного дистресса, і внезапно появлятся слабость и апноэ с небольшой тревогой, несмотря на адекватную сатурацию.
Остановка дыхания, как правило, клинически очевидна, лечение начинается одновременно с постановкой диагноза. В первую очередь извлекают инородное тело из дыхательных путей, если есть нарушения дыхания. Инородные тела могут быть обнаружены во время интубации трахеи (для удаления см. Освобождение и открытие верхних дыхательных путей).
Освобождение дыхательных путей
Искусственная вентиляция легких
Источник
В поддержании нормального дыхания играют роль три основных фактора: нормальная регуляция дыхания со стороны ЦНС, проходимость верхних дыхательных путей и сокращение диафрагмы и межреберных мышц, которые обеспечивают дыхание. Изменения или нарушения на любом из уровней приводят к появлению патологических состояний апноэ — остановка дыхания. Это состояние рассматривают как опасное состояние с возможным смертельным исходом.
 Апноэ как временная остановка дыхания может быть вызвано различными причинами:
Апноэ как временная остановка дыхания может быть вызвано различными причинами:
- физиологическими, например, у новорожденных — кратковременное отсутствие дыхания после рождения, что связано с избытком кислорода в крови;
- физическими — при сильном раздражении кожи во время погружения в холодную воду наступает ложное апноэ. Дыхание возобновляется самостоятельно через 5-7 секунд;
- фармакологическими — прием препаратов, вызывающих торможение дыхательного центра;
- обеднение крови углекислым газом при чрезмерной вентиляции легких после усиленного искусственного дыхания.
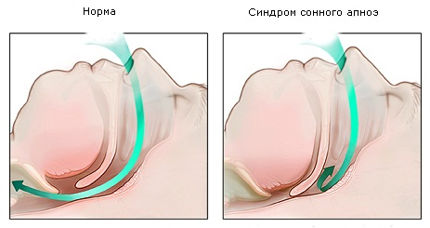
Характер дыхания изменяется во сне, что объясняется выключением произвольного контроля над дыханием и увеличением брюшного давления на диафрагму. Во время сна уменьшается объем движений грудной клетки в положении лежа, снижается мышечный тонус мышц глотки и западает язык. Даже у здоровых людей наблюдается нерегулярность дыхания во время сна.
Однако у некоторых пациентов имеет место регулярные апноэ — ночные остановки дыхания и асфиксические состояния, так называемые ночные апноэ.
Чтобы отличить физиологические сдвиги от патологических ночных апноэ, предложен индекс сонных апноэ — количество остановок дыхания в течение 1 часа сна. Оно в норме не должно превышать 5. Существенное значение имеет и длительность апноэ, которая в норме не превышает 10 секунд. Ночные апноэ характеризуются остановкой дыхания длительностью более 10 секунд, а частота их возникновения — более 15 в час.
Нет четких критериев определения синдрома ночного (сонного) апноэ. Хотя храп является наиболее характерным и обязательным симптомом ночного апноэ, но не все храпящие страдают апноэ.
 Различают нарушения дыхания во время сна:
Различают нарушения дыхания во время сна:
- апноэ — эпизоды полного отсутствия дыхательного потока, которое продолжается более 10 сек.
- гипопноэ — уменьшение воздушного потока на 50% и более в течение не менее 10 сек.
По степени тяжести, критериями которой является число апноэ (приступов полной остановки дыхания) и гипопноэ за 1 час ночного сна, различают:
- течение нетяжелое — при наличии от 5 до 10 приступов;
- течение средней тяжести, характеризующееся наличием у больного 10-30 приступов;
- тяжелое течение — более 30 приступов.
На степень тяжести сонного апноэ влияют продолжительность приступов, выраженность снижения уровня кислорода в крови и степень нарушений структуры сна.
В тяжелых случаях может отмечаться до 500 эпизодов апноэ. Дыхание в общей сложности останавливается на 3-4 часа.
 Ученые установили, что состояние апноэ, при котором отмечается периодическая остановка дыхания, сопровождаются выраженной гипоксией, повышением количества углекислого газа и изменениями электрической активности мозга. Эти явления приводят к частым пробуждениям.
Ученые установили, что состояние апноэ, при котором отмечается периодическая остановка дыхания, сопровождаются выраженной гипоксией, повышением количества углекислого газа и изменениями электрической активности мозга. Эти явления приводят к частым пробуждениям.
У таких пациентов наблюдаются приступы сонливости, головная боль, раздражительность и снижение памяти, отсутствие способности к концентрации внимания. Хроническая гипоксемия, кроме того, увеличивает риск развития артериальной гипертензии, инфаркта миокарда, нарушений ритма сердца и внезапной смерти во сне.
Методы лечения ночного апноэ разнообразны, но преследуют единую цель — восстановить нормальное дыхание и уменьшить храп во время сна. Методы подбираются врачом с учетом степени тяжести проявлений заболевания и включают мероприятия, начиная от изменения образа жизни и заканчивая хирургическим вмешательством. Лечение ночного апноэ позволяет снизить артериальное давление и уменьшить риск развития инсульта и инфаркта.
Источник