Миогенные парезы внутренних мышц гортани

Парез гортани — это болезненное состояние уменьшенной двигательной активности мышц гортани, которое приводит к нарушению голоса и дыхательной функции. Парез гортани может быть следствием патологии гортанных мышц, а также поражением иннервирующих нервов или нарушением, возникшим в коре головного мозга. Клиническое проявление пареза гортани выражается в слабости, осиплости и охриплости голоса, а иногда и присутствием афонии. Затрудненность дыхания до полной асфиксии — также один из возможных тяжелых симптомов.
Содержание статьи:
- Причины возникновения парезов гортани
- Симптомы парезов гортани
- Диагностика парезов гортани
- Лечение пареза гортани
- Прогноз и профилактика парезов гортани
Диагностика пареза гортани основана на проведении КТ, ларингоскопии, рентгенографии гортани и бакпосева мазков, взятых из зева. Также проводится электромиография, различные исследования, связанные с фонацией, обследование органов грудной полости, головного мозга и, конечно, щитовидной железы. Что касается лечения пареза гортани, то оно, в первую очередь, заключается в ликвидации причины, вызвавшей заболевание, и в полном восстановлении голосовой функции.
Как известно, гортанью называют участок верхних дыхательных путей, расположенный между трахеей и глоткой, который выполняет голосообразующую и дыхательную функции. Гортань имеет поперечно натянутые голосовые связки и голосовую щель, расположенную между ними. Сам же процесс голосообразования, то есть процесс фонации, происходит как результат колебаний голосовых связок в ходе прохождения воздуха через данную голосовую щель. Если же голосовые связки чересчур сомкнуты, это приводит к затруднению поступления воздуха по дыхательным путям, а значит, нарушается и сама дыхательная функция гортани. Что касается расширения и сужения голосовой щели, степени натяжения голосовых связок, то это регулируется при помощи внутренних мышц гортани. Сама же работа мышечного аппарата гортани осуществима посредством нервных импульсов, которые поступают через ветви блуждающего нерва со стороны коры и ствола головного мозга. В случае возникновения нарушения на каком-либо участке данной системы и развивается парез гортани.
Парез гортани одинаково часто встречается как у мужчин, так и у женщин. Из-за большого числа причин, вызывающих появление пареза гортани, его исследованием, диагностикой и лечением занимаются разные дисциплины: отоларингология, нейрохирургия, неврология, кардиология, психология, пульмонология, неврология и другие.
Классификация парезов гортани
Обычно парезы гортани классифицируются исходя из их этиологии. Так, к примеру, выделяют следующие типы:
- миопатический парез гортани (он возникает как результат различного рода патологических изменений, происходящих в самих мышцах гортани);
- нейропатический парез гортани (данный вид развивается в случае поражения участка нервного аппарата, который обеспечивает иннервацию гортанной мышцы. Если речь идет о патологии, связанной с блуждающим нервом, который иннервирует гортань, то обычно предполагают периферический парез гортани. Если повреждено ядро блуждающего нерва, расположенного в стволе головного мозга, то речь идет о бульбарном виде пареза. Если же нарушения происходят на уровне проводящих путей и других участков коры головного мозга, тогда мы имеем дело с корковым парезом гортани);
- функциональный парез гортани (обусловлен нарушением, связанным с работой коры головного мозга — возникновением дисбаланса между процессами торможения и возбуждения).
Следует также сказать, что парезы гортани могут быть как односторонними, так и двусторонними. Функциональный и корковый тип парезов гортани имеют только двусторонний характер.
Причины возникновения парезов гортани
Парез гортани — это полиэтиологическая патология, которая часто развивается на фоне другого заболевания. К примеру, парез гортани может наблюдаться при протекании воспалительного заболевания, которым может быть ларингит. Также парез гортани может проходить параллельно с такими инфекциями как грипп, ОРВИ, туберкулез, брюшной (или сыпной) тиф, вторичный (третичный) сифилис или ботулизм. Черепно-мозговая травма, миастения, полимиозит, сирингомиелия, а также опухоли и сосудистые нарушения (ишемический инсульт, атеросклероз и другое) — всё это также может сопровождать парез гортани.
Развитие пареза гортани может быть еще связано с повреждением ветви блуждающего нерва, то есть возвратного нерва, который выходит из грудной полости и проходит к гортани, контактируя с дугой аорты, сердцем, средостением, щитовидной железой и другими органами.
Среди патологических изменений органов, которые могут повредить или передавить возвратный нерв, можно выделить перикардит, аневризм аорты, опухоль (или увеличение) лимфоузлов средостения, а также опухоль пищевода, возможный шейный лимфаденит, рак щитовидной железы, который протекает с образованием зоба.
Спровоцировать парезы гортани может также повышенная голосовая нагрузка, а также вдыхание холодного или запыленного воздуха. Функциональный тип пареза гортани может возникнуть как результат стресса или сильного психо-эмоционального переживания. Случается, что парезы гортани развиваются на фоне истерии, неврастении, психопатии и ВСД.
Симптомы парезов гортани
Первым и главным симптомов развивающегося пареза гортани является нарушение голоса (или дисфония), а также нарушение процесса дыхания. Проявлениями нарушения голоса являются снижение его звучности (иногда наблюдается полная афония, то есть отсутствие голоса), переход на речь шепотом, потеря обычного тембра голоса, охриплость, осиплость голоса или его дребезжание, быстрая утомляемость при голосовых нагрузках.
Нарушение дыхание в случае парезов гортани связано с весьма затруднительным поступлением воздуха в дыхательные пути по причине сужения голосовой щели. Последнее может быть выражено в различной степени, включая даже асфиксию. Также нарушение дыхания может быть вызвано совершением форсированного выдоха с целью осуществления фонации. Клинические проявления пареза гортани зависят от его вида.
Так, к примеру, миопатический парез гортани обычно характеризуется двусторонним поражением. Ему характерны нарушения фонации или дыхания, что выражается в виде асфиксии (в случае пареза мышц-расширительной гортани).
Если говорить о нейропатическом парезе гортани, то он часто бывает односторонним, отличаясь медленным развитием слабости в самой мышце, а также расширенной голосовой щелью. Спустя несколько месяцев после заболевания начинается восстановление фонации путем компенсаторного приведения голосовых связок на стороне, которая является здоровой. Асфиксия грозит двустороннему нейропатическому парезу гортани только в первые дни заболевания.
Если речь идет о функциональном парезе гортани, то данный вид наблюдается у тех людей, которые имеют лабильную нервную систему. Последнее, как правило, бывает после тяжелых перенесенных эмоциональных нагрузок или при респираторном заболевании. Такой вид пареза характеризуется приходящим характером нарушенной фонации. Голос при таком виде пареза достаточно звучен, особенно во время плача или смеха, наблюдаются такие выраженные ощущения, как щекотание, першение или скрежет. Последнее характерно области гортани и глотки. Раздражительность, нарушение сна, головная боль, тревожность и неуравновешенность также могут быть характерными симптомами при данном виде пареза гортани.
Диагностика парезов гортани
Чтобы диагностировать парез гортани потребуется несколько специалистов. Так, к примеру, пациенту не обойтись без отоларинголога, невролога, психоневролога, торакального хирурга, эндокринолога, фониатора и психиатра. Большое значение имеет сбор анамнеза. Именно анамнез может определить тип основного заболевания, по причине которого и возник в дальнейшем парез гортани, а также склонность пациента к психогенной реакции. Большое значение отводится также ранее перенесенным операциям, совершаемым в области грудной клетки, на щитовидной железе, из-за чего мог быть поврежден возвратный нерв.
Любое обследование пациента с парезом гортани начинается с микроларингоскопии, что позволяет оценить положение голосовых связок, а также расстояние между ними и их состояние. Исследование помогает определить состояние слизистой гортани, присутствие различных воспалительных процессов, в том числе и кровоизлияния.
Эффективным методом диагностики может быть КТ гортани или рентгенография. Оценить сократительную способность мышц гортани можно с помощью электромиографии или электронейрографии. Любое исследование голосовой функции в случае пареза гортани подразумевает также стробоскопию, электроглоттографию, фонетографию и другое.
В случае подозрения периферического пареза гортани может применяться дополнительное проведение КТ, рентгенографии органов грудной клетки, УЗИ сердца и щитовидной железы, рентген пищевода и КТ средостения. С целью исключить центральный паралич гортани врачи назначают КТ головного мозга и МРТ. Если же при обследовании не будут выявлены морфологические изменения, тогда парез гортани, скорее всего, функционального типа. С целью подтвердить последнее проводят психологическое тестирование и осмотр пациента психиатром. При обследовании задачей врача является также дифференциация пареза гортани с крупом, артритом, срожденным стридором или подвывихом.
Лечение пареза гортани
Безусловно, терапия пареза гортани зависит от его этиологии. Заключается такая терапия в ликвидации главного заболевания, которое и вызвало в дальнейшем парез гортани. Само же лечение пареза гортани проводится как медикаментозным путем, так и хирургическим.
Медикаментозные методы включают антибиотикотерапию, противовирусную терапию (в случае инфекционно-воспалительной этиологии пареза гортани), применение нейропротекторов, а также витаминов группы В (в случае неврита возвратного нерва). Биогенные стимуляторы, а также стимуляторы мышечной активности могут быть частью медикаментозной терапии. Применение таких психотропных средств, как антидепрессанты, различные транквилизаторы, нейролептики также послужит хорошим лечением, если пациент болен функциональным парезом гортани. Неотъемлемым компонентом в лечении пареза гортани может стать один из сосудистых препаратов или ноотроп.
Если говорить о хирургических методах лечения пареза гортани, то в первую очередь, предусматривается операция по натяжению голосовой связки, а также удаление дивертикулов, возможных опухолей в пищеводе, удаление опухолей в средостении, резекция щитовидной железы и другое. Иногда неотложным является процедура трахеостомии или трахеотомии.
Независимо от вида пареза гортани и назначения основного типа лечения (медикаментозное или хирургическое), в дополнение врачи назначают еще и физиотерапевтические методы. В случае нейропатического или миопатического парезов гортани применяют электростимуляцию, магнитотерапию, лекарственный электрофорез, ДДТ, микроволновую терапию. Если говорить о функциональном парезе гортани, тогда физиотерапия включает массаж рефлексотерапию, водолечение и электросон. Также врачом назначается курс психотерапии.
После операции в период восстановления голосовых функций обычно назначаются различные фонопедические занятия, которые включают приобретение навыков качественной фонации, выработку работоспособности голосового аппарата.
Прогноз и профилактика парезов гортани
Говорить о прогнозе пареза гортани можно только исходя из его вида. Если лечение было проведено своевременно, а этиологический фактор пареза гортани был устранен, то пациент может быть уверен, что голосовая функция будет восстановлена полностью, но вокальные данные могут быть утеряны навсегда. Если речь идет о функциональном парезе, то заболеванию свойственно самопроизвольное выздоровление. Если парез гортани не лечится и продолжает мучать пациента на протяжении длительного времени, то не исключена необратимость атрофических изменений гортанных мышц с дальнейшим развитием нарушения фонации.
Основной профилактикой пареза гортани является чередование голосовых нагрузок и покоя. Любой человек должен избегать переохлаждения гортани и не пребывать длительно в пыльных помещениях. Также профилактикой послужит своевременное лечение каких бы то ни было воспалительных процессов в верхних дыхательных путях, лечение инфекционных заболеваний, неврозов, щитовидной железы, а также соблюдение правильной операционной техники при вмешательстве в щитовидную железу.
Источник
Гортань является функциональным центром ВДП не только в биологическом, но и в социальном отношении, тонко реагирующим на нарушения ее иннервации, эндокринных функций, на различного рода психогенные факторы, профессиональные и бытовые вредности.
Сенсорные дисфункции гортани
К этим дисфункциям относятся гиперестезия, парестезия и гипестезия слизистой оболочки и подслизистых структур.
Гиперестезия и парестезия гортани возникают при воспалительных, специфических, злокачественных и многих других заболеваниях гортани. Признаком гиперестезии является повышенная чувствительность к самым разнообразным факторам, которые в норме не вызывают неприятных ощущений. К этим признакам относятся боль, зуд, першение, вызываемые факторами, поступающими как извне (с вдыхаемым воздухом, напитками, пищей), так и изнутри, при поступлении раздражающих факторов к чувствительным рецепторам гортани из крови и лимфы.
Парестезия гортани характеризуется возникновением нетипичных, отличающихся от боли или зуда ощущений, возникающих не только при воздействии каких-либо веществ, но чаще спонтанно в виде комка в горле, ощущения стеноза или, напротив, — отсутствия ощущения прохождения воздуха через гортань. Чаще всего парестезии возникают при истерии и при некоторых психических заболеваниях. Парестезии могут возникать при вторичном амилоидозе гортани, как осложнения туберкулеза легких, бронхоэктатической болезни и других хронических гнойных и специфических процессов в организме.
Гипестезия и анестезия гортани встречаются редко и связаны с прерыванием или недостаточной нервной проводимостью верхнегортанного нерва, например при давлении на него опухоли или при его ранении. Чаще эти расстройства чувствительности возникают при поражении ядра этого нерва или его надъядерных проводящих путей и соответствующих чувствительных корковых зон.
Параличи и парезы гортани
Параличи и парезы гортани относятся к нейромускулярной патологии этого органа. Они могут возникать в результате органических поражений двигательных нервов, иннервируюгдих внутренние мышцы гортани, или носить функциональный характер при различных нервно-психических расстройствах.
Параличи и парезы гортани делят на миогенные, нейрогенные и психогенные.
Миогенные (миопатические) дисфункции
Миогенные (миопатические) дисфункции, зависящие только от патологических изменений в самих мышцах, наблюдаются редко и могут быть обусловлены некоторыми гельминтозами (трихинеллез), инфекционными заболеваниями (туберкулез, брюшной тиф), а также банальным хроническим воспалением, врожденной миопатией, переутомлением в результате голосовой нагрузки.
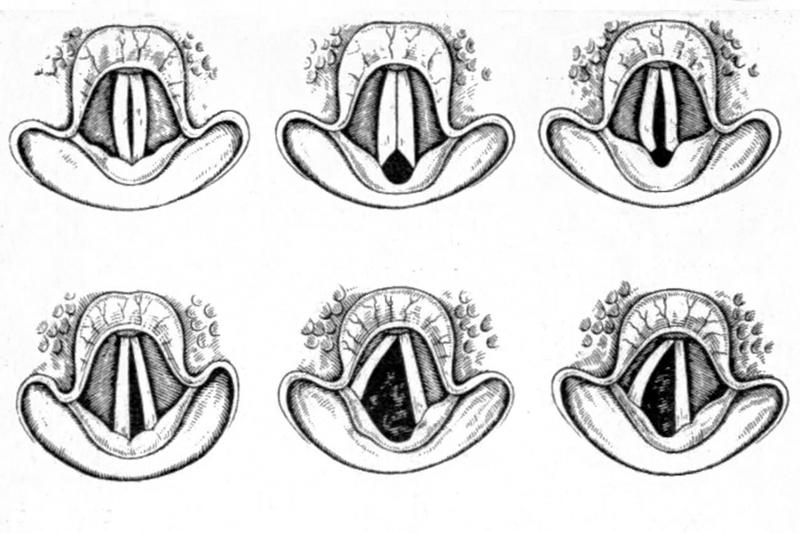
Миопатические парезы, как правило, двусторонние, поражают только аддукторы голосовых складок. Это поражение может сочетаться со слабостью других мышц, например дыхательных (диафрагма, межреберные мышцы). Среди миопатических поражений гортани парез mm. vocales стоит на первом месте по частоте возникновения. При этом парезе во время фонации между голосовыми складками образуется веретенообразная щель (рис. 1, 1).

Рис. 1. Эндоскопическая картина при разных вариантах паралича внутренних мышц гортани: 1 — паралич внутренних щиточерпаловидных мышц (фонация); 2 — паралич боковых перстне-черпаловидных мышц (фонация); 3 — паралич черпало-черпаловидной мышцы (фонация); 4 — паралич щиточерпаловидных и черпало-черпаловидной мышцы (фонация); 5 — паралич перстнечерпаловидных мышц (фонация); 6 — правосторонний паралич задней перстнечерпало-видной мышцы (вдох); 7 — двусторонний паралич задних перстнечерпаловидных мышц (вдох); 8 — паралич приводящих мышц гортани (фонация)
Миопатический парез голосовых мышц проявляется охриплостью и слабостью голоса с потерей его индивидуальной тембровой окраски. При попытке форсировать голос возникает феномен «продувания» гортани, заключающийся в излишнем расходовании на фонацию запаса находящегося в легких воздуха. При разговоре больные вынуждены чаще, чем обычно, прерывать свою речь для нового вдоха.
При изолированном двустороннем параличе латеральных перстнечерпаловидных мышц голосовая щель приобретает форму неправильного ромба (2). В норме эти мышцы смыкают голосовые складки по средней линии на всем их протяжении, тем самым перекрывают просвет гортани. При их параличе голосовая щель при попытке фонировать остается зияющей, от чего симптом «продувания» гортани становится особенно выраженным, голос утрачивает свою звучность и больные из-за значительного расходования легочного воздуха вынуждены переходить на шепотную речь.
При параличе единственной непарной мышцы — поперечной черпаловидной мышцы — во время фонации в заднем отрезке голосовой щели сохраняется просвет в виде небольшого равнобедренного треугольника (3) на уровне голосовых отростков черпаловидных хрящей, в то время как остальные части голосовых складок полностью смыкаются. Эта форма паралича наиболее благоприятна как для голосовой, так и для дыхательной функции гортани.
При параличе голосовых мышц и поперечной черпаловидной мышцы при фонации возникает картина, отдаленно напоминающая песочные часы (4) и представляющая собой комбинацию вариантов (1) и (3).
При параличе отдельных волокон задних перстнечерпаловидных мышц, обеспечивающих при фонации натяжение голосовых складок, возникают их несмыкание и флотирование свободных краев (5), голос при этом становится дребезжащим, утрачивает свою индивидуальную тембровую окраску и возможность интонировать высокие звуки. Этот феномен хорошо определяется при стробоскопии гортани.
При одностороннем параличе задней перстнечерпаловидной мышцы, являющейся единственной парной мышцей, расширяющей голосовую щель, на вдохе соответствующая голосовая складка занимает срединное положение (6) за счет тяги приводящих мышц. При двустороннем параличе этих мышц возникает обструкция голосовой щели в результате того, что обе голосовые складки занимают срединное положение (7).
При параличе всех аддукторов гортани голосовые складки под влиянием тяги задних перстнечерпаловидных мышц занимают положение крайнего отведения (8) и фонация становится практически невозможной, при этом дыхательные экскурсии голосовых складок отсутствуют.
Нейрогенные параличи внутренних мышц гортани
Эти параличи делят на периферические, обусловленные поражением соответствующих двигательных нервов, и центральные, возникающие при поражении бульбарных ядер этих нервов, вышестоящих проводящих путей и центров.
Периферические нейрогенные параличи внутренних мышц гортани обусловлены поражением блуждающих нервов, в частности их ветвей — возвратных нервов. В связи с этим следует напомнить, что возвратные нервы содержат волокна как для единственной парной мышцы, расширяющей голосовую щель, так и для ее суживателей.
Причинами указанных повреждений могут быть: аневризма дуги аорты (для левого возвратного нерва), плевральные спайки на верхушке правого легкого (для правого нерва), экссудативные и рубцовые процессы в перикарде и плевре, опухоли и гиперплазия лимфатических узлов средостения, опухоли пищевода, зоб, рак щитовидной железы, опухоли и лимфадениты шейных лимфоузлов (для обоих нервов).
Невриты возвратного нерва могут развиваться вследствие интоксикации при ряде инфекционных заболеваний (дифтерия, тифы) и отравлениях алкоголем, никотином, мышьяком, свинцом. Возвратный нерв может быть поврежден при операциях на щитовидной железе. На рис. 2 и 3 приведены фотографии одностороннего и двустороннего паралича возвратных нервов.

Рис. 2. Фотографическое изображение одностороннего паралича гортани (по Томассину Д. М.): а — паралич правой голосовой складки с полной ее иммобилизацией в интермедиальном положении; б — левосторонний паралич с провисанием голосовой складки

Рис. 3. Фотографическое изображение двусторонних параличей гортани (по Томассину Д. М.): а — ларингоплегия абдукторного типа синдрома Симсена (зияющая голосовая щель, афония, неспособность к кашлю); б — парамедиальное положение голосовых складок (синдром Герхарда: почти нормальный голос с инспираторной одышкой, тахипноэ)
При параличе возвратных нервов сначала перестают функционировать задние перстнечерпаловидные мышцы, расширяющие голосовую щель, затем через некоторое время обездвиживаются и другие внутренние мышцы гортани, и лишь после этого голосовые складки занимают «трупное положение» — промежуточное между полным приведением и крайним отведением (рис. 4, 1).

Рис. 4. Динамика нарушения двигательной функции голосовых складок при двустороннем и одностороннем параличе возвратных нервов (по Lacroix Р., 1906): 1 — хронический двусторонний паралич («трупное положение» голосовых складок); 2 — свежий случай паралича левого возвратного нерва (вдох); 3 — тот же случай через 1 сутки (вдох); 4 — паралич левого возвратного нерва — стадия гипераддукции здоровой (правой) голосовой складки (компенсация; фонация)
Такая последовательность выключения из работы внутренних мышц гортани, наблюдаемая при поражении одного или обоих возвратных нервов и известная как закон Розенбаха — Семона, имеет клиническое значение, поскольку при одновременном поражении обоих возвратных нервов возникающее сначала приведение голосовых складок приводит к резкому нарушению дыхания, нередко требующему экстренной трахеотомии. При одностороннем параличе возвратного нерва голосовая складка сначала занимает срединное положение (2), оставаясь неподвижной. При фонации к ней примыкает здоровая складка, и голос звучит относительно удовлетворительно. Дыхание при этом остается свободным в покое и при небольших физических нагрузках. С распространением патологического процесса на приводящие мышцы голосовая складка отходит от средней линии и на ней появляется вогнутость (3), затем она принимает «трупное положение». Возникает охриплость голоса. Лишь позже, спустя 2-3 месяца, когда формируется компенсаторная гипераддукция здоровой складки (4) и она при фонации плотно прилегает к неподвижной складке, голос приобретает обычное звучание.
Лечение при стойких периферических параличах внутренних мышц предполагает выполнение эндоларингеальных операций с последующим курсом реабилитационных мероприятий. Обязательным условием для формирования просвета гортани является длительное ношение стентов или Т-образных трубок. Каждый такой больной требует тщательного динамического наблюдения, постоянного ухода за трубкой и ее сменой.
Центральные параличи гортани обусловлены бульбарными (ядерными) и стволовыми (надъядерными проводниковыми) поражениями.
Бульбарные параличи гортани возникают при прогрессирующей мышечной атрофии, множественном склерозе сосудов головного мозга, сирингомиелии, спинной сухотке, прогрессивном бульбарном параличе, кровоизлияниях, опухолях и гуммах продолговатого мозга и других заболеваниях, связанных с поражением ядерных образований ствола головного мозга, а также корковых центров пирамидной системы и корково-бульбарных проводящих путей. В последнем случае органические корковые параличи блуждающего нерва носят двусторонний характер из-за неполного перекреста, совершаемого этими нервными трактами до вступления их в ядра соответствующих двигательных нервов. Синдромальные параличи гортани обычно возникают при различных миопатических синдромах, при врожденной гипоплазии нервно-мышечных синапсов, синдроме Макардла, спастических параличах, при некоторых формах миотонии.
Миастенические синдромы по своим признакам напоминают классическую форму миастении. Они обусловлены патологическим состоянием нервно-мышечного синапса, т. е. нарушением передачи возбуждения с нервного волокна на холинергические структуры мышцы. От этого состояния следует отличать миастеноподобные состояния, не связанные с нарушением синаптической передачи нервного возбуждения, обусловленные органическими поражениями головного мозга, желез внутренней секреции, а также патологией углеводного и минерального обмена. Несмотря на то что в ряде случаев наблюдают положительный эффект от введения антихолинэстеразных препаратов (прозерин, галантамин, физостигмин и др.), этот факт не свидетельствует об истинной миастении, при которой введение этих препаратов дает значительный, хотя и временный, положительный эффект.
Врожденная аплазия нервно-мышечного синапса, проявляющаяся миастеническим синдромом, отчетливо выявляется при электронно-микроскопическом исследовании: синапсы в таких случаях напоминают синапсы эмбриональных мышц. Клинически отмечается выраженная гипотония мышц, нередко снижение или выпадение сухожильных рефлексов. Заболевание чаще наблюдается у женщин. Применение прозерина или галантамина дает положительный эффект. Голос обычно ослаблен, громкая речь или крик возможны только на непродолжительное время.
Синдром Макардла возникает при наследственном гликогенозе (болезнь Гирке) — заболевании, определяемом своеобразным расстройством углеводного обмена, ведущим к нарушению обратимых процессов гликогенеза и гликогенолиза с одновременным нарушением белкового и липидного обмена. Заболевание врожденное, крайне редкое. Клинические проявления начинаются уже в детстве и выражаются в том, что после незначительной физической нагрузки возникают боль в мышцах, их быстрое утомление и слабость. Наблюдаются также миоглобинурия, поздняя мышечная дистрофия, сердечная недостаточность, нередко — слабость гладкой мускулатуры.
Миотонии. Этот вид заболевания двигательной системы характеризуется нарушением сократительной функции мускулатуры, выражающимся в особом ее состоянии, при котором сократившаяся мышца с трудом возвращается в состояние расслабления. Явление это чаще наблюдается в поперечнополосатой мускулатуре, но может иметь место в гладкой мускулатуре. Примером такого явления может служить симптом тонического зрачка, входящий в синдром Эди, обусловленный селективной дегенерацией ганглиев задних корешков спинного мозга и ресничного ганглия. Заболевание возникает в возрасте 20-30 лет и проявляется вялой реакцией зрачка на свет и темноту, снижением или полным отсутствием сухожильных рефлексов.
Основным симптомом болезни является нарушение движений, заключающееся в том, что после сильного сокращения мышц последующее расслабление их затруднено, но при неоднократном повторении движения оно становится все более и более свободным и, наконец, нормальным. После непродолжительного покоя феномен миотонии повторяется с прежней выраженностью. Миотонические явления могут распространяться на мышцы лица, на котором в этом случае сохраняется неадекватно долго какое-либо выражение (застывшее выражение), на жевательные и глотательные мышцы и внутренние мышцы гортани; в последних случаях возникают затруднения при жевании, глотании и фонации. Жевательные движения становятся медленными, глотание осуществляется с трудом, а внезапный резкий крик больного приводит к пролонгированному закрытию голосовой щели, которая медленно раскрывается лишь через несколько секунд. Признаки заболевания усиливаются при охлаждении тела или его отдельных частей, при физических нагрузках и психическом напряжении. Объективно определяют гипертрофию мышц, больные имеют атлетическое телосложение (симптом Геркулеса), однако сила мышц относительно их объема снижена.
Функциональные параличи гортани возникают при нервно-психических расстройствах, истерии, неврастении, травматическом неврозе. Основным признаком является «мнимая» афония, при которой голос при смехе, кашле, плаче остается звучным, однако разговорная речь становится возможной только шепотом. Заболевание чаще наблюдается у женщин и возникает как проявление истерического припадка или сильного эмоционального стресса. Нередко афония, возникающая при остром ларингите у невротика, продолжается в виде функциональной афонии длительное время, сохраняясь после исчезновения воспаления. Такого больного необходимо направлять к психотерапевту.
Лечение описанных заболеваний определяется их природой; каждое из них требует тщательной диагностики, порой на генетическом уровне, а также с применением комплексных биохимических методов исследования.
Оториноларингология. В.И. Бабияк, М.И. Говорун, Я.А. Накатис, А.Н. Пащинин
Опубликовал Константин Моканов
Источник