Методы лучевой диагностики гортани

Глава 17. Лучевая диагностика заболеваний и повреждений ЛОР-органов
МЕТОДЫ ЛУЧЕВОГО ИССЛЕДОВАНИЯ
Лучевое исследование в большинстве случаев оказывается решающим в установлении воспалительного, опухолевого процесса и травм ЛОР-органов, а также в оценке результатов лечения.
РЕНТГЕНОЛОГИЧЕСКИЙ МЕТОД
Из методик рентгенологического исследования в оториноларингологии наиболее часто в клинической практике используются:
– рентгенография носа и околоносовых пазух (рис. 17.1);
– рентгенография височной кости в косой проекции (по Шюллеру), в осевой проекции (по Майеру) и в поперечной проекции (по Стенверсу) (см. рис. 14.2);
– линейная томография лицевого скелета (см. рис. 17.2) и гортани.

Рис. 17.1. Рентгенограмма носа и околоносовых пазух. Норма

Рис. 17.2. Линейная томограмма околоносовых пазух. Полипы верхнечелюстных пазух
НОРМАЛЬНАЯ РЕНТГЕНОАНАТОМИЯ ЛОР-ОРГАНОВ
На рентгенограммах околоносовых пазух полость носа имеет вид треугольного просветления, разделенного костной перегородкой на две симметричные половины. На фоне каждой половины заметны тени носовых раковин, а между ними – узкие светлые промежутки, соответствующие носовым ходам. По бокам от полости носа визуализируются верхнечелюстные пазухи в виде просветления, имеющие треугольную форму с четкими границами. Решетчатая кость визуализируется между глазницами в виде полостей-клеток, разграниченных тонкими перегородками. Лобная пазуха видна как просветление различной величины и формы над и между глазницами, в глубине лобной кости. Часто она разделена перегородками.
На рентгенограммах височной кости по Шюллеру выявляются структура сосцевидного отростка, крыша барабанной полости, передняя стенка сигмовидного синуса.
На рентгенограммах по Майеру определяются костные стенки наружного слухового прохода, надбарабанное углубление и сосцевидная пещера.
На рентгенограммах височной кости по Стенверсу видны вершины пирамиды, лабиринт, внутренний слуховой проход.
На рентгенограммах и линейных томограммах гортани отчетливо виден заполненный воздухом просвет глотки и гортани. Дифференцируются истинные и ложные голосовые складки, желудочки гортани (морганиевы), подголосовая полость.
На рентгеновских снимках и томограммах можно выявлять расширение или сужение глотки и гортани, а также определять различные образования, вдающиеся в их просвет.
РЕНТГЕНОВСКАЯ КОМПЬЮТЕРНАЯ ТОМОГРАФИЯ
Рентгеновская КТ является наиболее информативным методом лучевой диагностики заболеваний и повреждений ЛОР-органов. КТ-исследование заключается в получении серии примыкающих томографических срезов с последующим построением многоплоскостных реконструкций.
КТ полости носа и околоносовых пазух обычно выполняется в коронарной (фронтальной) и в аксиальной плоскостях с толщиной среза и томографическим шагом до 3 мм (рис. 17.3).

Рис. 17.3. Компьютерные томограммы носа и околоносовых пазух в аксиальной (а)
и фронтальной (б) плоскостях. Норма
КТ височной кости выполняется обязательно с прицельной реконструкцией зоны интереса как можно более тонкими срезами и с использованием высокоразрешающего алгоритма реконструкции изображений (рис. 17.4).

Рис. 17.4. Компьютерная томограмма височной кости на уровне барабанной полости. Визуализируются слуховые косточки (стрелка)
При КТ гортани сканирование начинают снизу вверх – от вырезки щитовидного хряща до подъязычной кости. Для определения поражения голосовых связок выполняют функциональную пробу – сканирование с фонацией звука «и», позволяющую выявить нарушение подвижности голосовой складки на стороне поражения.
МАГНИТНО-РЕЗОНАНСНАЯ ТОМОГРАФИЯ
МРТ проводится для дифференциальной диагностики опухолевых и неопухолевых заболеваний ЛОР-органов. При МРТ можно более четко оценить состояние мягких тканей (рис. 17.5). МРТ позволяет визуализировать слуховой нерв и полукружные каналы.
ЛУЧЕВАЯ СЕМИОТИКА ЗАБОЛЕВАНИЙ ЛОР-ОРГАНОВ
Лучевая семиотика заболеваний уха
Острый средний отит
Рентгенография, КТ: понижение воздушности барабанной полости, пещеры и других ячеек, иногда с появлением воспалительного экссудата. При КТ дополнительно можно выявить отек слизистой оболочки слуховой трубы и перфорацию барабанной перепонки (см. рис. 17.6).
Хронический средний отит Рентгенография, КТ: равномерное снижение воздушности ячеек, истончение и разрушение перегородок между ними, склеротические изменения костной ткани (см. рис. 17.7).

Рис. 17.5. МР-томограмма носоротоглот-ки. Норма
Можно определить деструкцию слуховых косточек, а также грануляционную ткань в барабанной полости.

Рис. 17.6. Компьютерная томограмма височной кости. Отёк слизистой оболочки, жидкость в барабанной полости и ячейках сосцевидного отростка

Рис. 17.7. Компьютерная томограмма височной кости. Снижение воздушности ячеек, истончение и разрушение перегородок
Мастоидит
Рентгенография, КТ: уменьшение или отсутствие воздушности клеток сосцевидного отростка и нарушение целости костных перегородок, т. е. образование очагов деструкции (рис. 17.8).
Отосклероз
КТ: участки снижения плотности в энхондральном слое улитки или капсуле лабиринта, отек мягких тканей, очаги остеосклероза пирамиды (рис. 17.9).
Ложная холестеатома
Рентгенография: увеличение аттика с истончением его костных стенок.
КТ и МРТ: округлое мягкотканное образование в аттике между боковой стенкой и слуховыми косточками, обязательно признаки хронического отита.
Истинная или первичная холестеатома (жемчужная опухоль) Рентгенография, КТ и МРТ: округлое мягкотканное образование в над-барабанном пространстве или в антруме (иногда в костях свода черепа), нередко с деструкцией костной ткани (рис. 17.10).
Невринома вестибулокохлеарного нерва
Рентгенография: расширение внутреннего слухового прохода.

Рис. 17.8. Компьютерная томограмма височной кости. Снижение воздушности ячеек сосцевидного отростка, отсутствие костных перегородок, наличие жидкости

Рис. 17.10. Компьютерная томограмма височной кости. Мягкотканное образование с деструкцией костной стенки (стрелка)

Рис. 17.9. Компьютерная томограмма височной кости. Остеосклероз
КТ, МРТ: опухоль в расширенном внутреннем слуховом проходе и в мос-томозжечковом углу. МРТ с контрастированием позволяет определить опухоли размером от 2 мм даже при нерасширенном внутреннем слуховом проходе.
Параганглиома (гломусная опухоль)
КТ контрастная, МРТ: хорошо васкуляризированное, правильной округлой формы образование. По локализации делятся на glomus jugulare – прилежат к луковице яремной вены, glomus tympanicum – над мысом в полости среднего уха, glomus vagale – по ходу ушной ветви блуждающего нерва.
Лучевая семиотика заболеваний носа и околоносовых пазух
Острый синусит
Рентгенография, КТ: снижение воздушности околоносовых пазух в результате отека слизистой оболочки и/или экссудата в полости пазухи. Горизонтальный уровень жидкости свидетельствует об экссудате в полости пазухи (рис. 17.11).
Хронический синусит
Рентгенография, КТ и МРТ: снижение воздушности околоносовых пазух со значительным и неравномерным утолщением слизистой оболочки из-за грануляций и полипозных разрастаний (рис. 17.12).

Рис. 17.11. Рентгенограмма носа и околоносовых пазух. Снижение воздушности левой верхнечелюстной пазухи, уровень жидкости
Гранулематозные воспаления (туберкулез, гранулематоз Вегенера) Рентгенография, КТ и МРТ: очаговое или диффузное утолщение носовой перегородки с костными эрозиями или позже – с перфорацией, вторичной воспалительной реакцией околоносовых пазух, утолщение и остеосклероз костных стенок и перегородок.
Мукоцеле околоносовых пазух Рентгенография, КТ и МРТ: однородное равномерное снижение воздушности пазухи, увеличение ее размеров и изменение формы (округлая форма) с истончением стенок. При КТ – содержимое плотностью +20.. +30 HU. При МРТ – гиперинтенсивный МР-сигнал на Т2-ВИ, характерный для жидкости (рис. 17.13).

Рис. 17.12. Снижение воздушности околоносовых пазух с утолщением слизистой оболочки: а) компьютерная томограмма; б) МР-томограмма

Рис. 17.13. МР-томограмма. Мукоцеле
Полипы полости носа
Рентгенография, КТ и МРТ:
одно- и двусторонние патологические массы мягкотканной плотности, неоднородной структуры (иногда с участками хрящевой плотности). Возможно их распространение в околоносовые пазухи (рис. 17.14).
Одонтогенные опухоли и кисты
Рентгенография, КТ и МРТ: по-
липовидное образование в альвеолярной бухте верхнечелюстной пазухи, перфорация и дефект костной ткани в области альвеолярной бухты с вовлечением корней зубов (рис. 17.15).
Рак околоносовых пазух
Рентгенография, КТ и МРТ: мяг-котканная опухоль в полости пазухи, неравномерной плотности, с участками некроза. Разрушение костных структур пазух (рис. 17.16). При контрастировании более отчетливо определяются структура и распространенность опухоли.
Лучевая семиотика заболеваний глотки и гортани
Аденоиды носоглотки
Рентгенография (томография), КТ и МРТ: мягкотканные образования, расположенные поверхностнее глоточно-базилярной фасции. Широким основанием прилежат к задней стенке глотки.
Юношеская ангиофиброма глотки
Рентгенография, КТ и МРТ с контрастированием: экспансивно растущая опухоль, интенсивно накапливающая контрастное вещество (богато васку-ляризированная). Рост опухоли сопровождается деформацией и смещением прилегающих костных структур.
Ангиография: визуализируются собственно сосудистая сеть и питающие артерии опухоли.
Рак глотки
Рентгенография, КТ и МРТ: патологическое образование преимущественно с подслизистым ростом и прорастанием глубоких тканей (рис. 17.17).

Рис. 17.14. Полипы околоносовых пазух: а) компьютерная томограмма;
б) МР-томограмма

Рис. 17.15. Одонтогенная киста верхнечелюстной пазухи (стрелки): а) линейная томограмма; б) МР-томограмма

Рис. 17.16. Компьютерные томограммы. Опухоль верхнечелюстной пазухи с разрушением костных структур
Деструкция костных структур (рис. 17.18). Сужение воздухоносных путей и околоносовых пазух в результате инвазивного роста. Увеличение регионарных лимфатических узлов.

Рис. 17.17. Компьютерная томограмма – опухоль носоглотки

Рис.17.18. Компьютерная томорамма (SSD). Деструкция твердого неба
ЛУЧЕВАЯ СЕМИОТИКА ПОВРЕЖДЕНИЙ ЛОР-ОРГАНОВ
Повреждения и инородные тела височных костей
В зависимости от плоскости перелома по отношению к длинной оси пирамиды различают продольные и поперечные (косые) переломы височной кости. Продольные чаще являются продолжением трещин свода черепа, спускающихся через чешуйчатую часть кости, а поперечные могут пересекать продольную ось пирамиды от верхушки до латерального конца ее верхнего края.
Рентгенография, КТ: визуализируются линия перелома, дислокация слуховых косточек, рентгеноконт-растные инородные тела (рис. 17.19, 17.20).
Повреждения и инородные тела околоносовых пазух
Рентгенография, КТ: визуализируются линии переломов стенки, снижение воздушности пазухи из-за ге-мосинуса, рентгеноконтрастные инородные тела (см. рис. 17.21, 17.22).
Повреждение гортани
Рентгенография, КТ и МРТ: визуализируются переломы хрящей, направление и величина смещения

Рис. 17.19. Компьютерная томограмма. Перелом пирамиды височной кости, кровь в ячейках сосцевидного отростка (стрелки)
фрагментов. Протрузия хрящевых фрагментов через слизистую оболочку с хондритом или дальнейшим некрозом с сужением воздушного столба гортани. Повреждения мягких тканей, гематомы в преднадгортанниковом пространстве. Асимметрия связок.


Рис. 17.20. Компьютерные томограммы височной кости. Инородное тело в полости сосцевидного отростка(пуля)

Рис. 17.21. Компьютерная томограмма околоносовых пазух. Переломы стенок пазухи, гемо-синус и подкожная эмфизема (стрелки)

Рис. 17.22. Компьютерная томограмма. Инородное тело левой верхнечелюстной пазухи (стрелка)
Источник
Рак гортани является наиболее распространенной опухолью среди всех злокачественных образований шеи и головы; среди всех злокачественных опухолей рак гортани составляет 2,6%. Заболеваемость составляет 4,9 случаев на 100 тысяч населения. Рак гортани относится к злокачественным опухолям с высокой смертностью: в течение года после установления диагноза погибают 32,8% пациентов. Заболевают преимущественно мужчины. Пик заболеваемости приходится на возраст 65-79 лет.
Факторы, предрасполагающие к развитию злокачественных новообразований гортани:
- Курение табака
- Употребление алкоголя
- Вдыхание металлической пыли
- Папилломатоз, ассоциированый с вирусом папилломы человека 10 и 11 типа
Классификация опухолей гортани
Традиционно злокачественные опухоли гортани принято классифицировать на основании их локализации. Выделяют рак преддверия гортани, среднего отдела гортани, а также опухоли подсвязочной локализации. В каждом из этих трех случаев имеются свои собственные пути оттока лимфы, отдельная классификация TNM, в зависимости от локализации варьируют способы лечения, доступы и т. д.
Верхний отдел гортани
- Надподъязычный отдел надгортанника
- Гортанная поверхность черпаловидных складок
- Черпаловидные хрящи
- Субподъязычная часть надгортанника
- Вестибулярные складки
Средний отдел гортани
- Область голосовых складок
- Передний комиссуральный отдел
- Задний комиссуральный отдел
Подсвязочное пространство
- От нижней границы голосовых складок до края перстневидного хряща
Гистологические варианты опухолей гортани
По своей тканевой структуре опухоли гортани классифицируются следующим образом:
Рак гортани
- Плоскоклеточный (преобладающий вариант)
- Аденокарцинома (редкий вариант)
Саркома гортани
- Круглоклеточная саркома
- Карциносаркома
- Миосаркома
- Хондросаркома
- Фибросаркома
- Лимфосаркома
Вторичные опухоли
- Метастазы рака и саркомы различных локализаций в гортань
- Преимущественно контактные метастазы при раке пищевода, вторичном опухолевом поражении лимфоузлов средостения, лимфоме
- Возможно также нисходящее распространение опухоли глотки в гортань
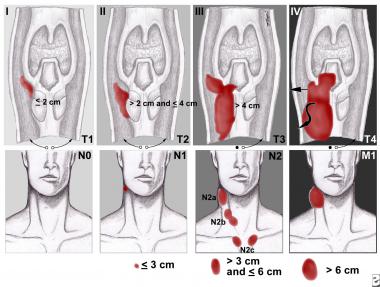
Cтадирование рака гортани по системе TNM
Рак гортани — симптомы и проявления у мужчин и женщин
Пациенты с опухолями гортани могут предъявлять следующие жалобы:
При локализации опухоли над голосовыми складками:
- На ощущение инородного тела в горле
- На затруднения при проглатывания твердой пищи (дисфагия)
- Боль при проглатывании пищи (одинофагия), отдающую в ухо
Опухоль голосовых складок:
- Охриплость голоса — первый признак опухоли горла у женщин и у мужчин
- Отсутствие голоса (афония)
Опухоль подскладочного отдела гортани:
- Нарушение дыхания из-за стеноза гортани
- Минимально выраженная охриплость или отсутствие таковой
Не лучевые методы диагностики гортани
Внешний осмотр и пальпация области гортани и шеи определяет объем, форму, консистенцию, степень подвижности гортани, наличие патологически измененных и увеличенных лимфоузлов шеи
Непрямая ларингоскопия с помощью зеркальца определяют границы, локализацию, форму и приблизительные размеры опухоли.
Фиброларингоскопия, основанная на использовании специальной оптики с гибкими трубками, позволяет лучше оценить опухоль и состояние гортани, а также взять материал для биопсии.
Тонкоигольная биопсия опухоли и тканевое исследование биоптата является самым достоверным методом подтверждения рака гортани, а также установления его гистологического типа.
Лучевые методы диагностики рака гортани
Рентгенография гортани в боковой проекции дает возможность оценить степень распространения опухоли в преднадгортанниковой области, уточнить степень инвазии надгортанника, хрящевой части гортани и окружающих мягких тканей, однако чувствительность этого метода довольно низкая. С появлением компьютерной томографии и МРТ рентгенография мягких тканей шеи утратила свое значение.
Компьютерная томография (КТ) и магнитно-резонансная томография (МРТ) относятся в настоящее время к основным методам визуализации опухолей шеи. Благодаря возможности получения «среза» на нужном уровне, врач может достоверно оценить размеры опухоли, ее расположение, вовлечение различных структур гортани, глубину прорастания окружающих органов и т.п.
Что показывает кт гортани и горла
КТ-признаки опухоли гортани:
Наличие объемного образования мягкотканной плотности (+30…+60 единиц Хаунсфилда) над голосовыми складками, на складках или под ними
- При раке надскладочного отдела возможна инвазия опухоли в грушевидные синусы, распространение в преднадгортанниковую жировую клетчатку
- При раке голосовых складок важно оценить вовлечение в процесс передней комиссуры и перстнечерпаловидных суставов
- При раке подскладочного отдела нужно оценить степень распространения опухоли вниз (в трахею)
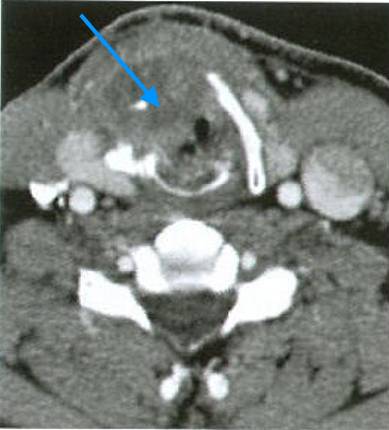
Как выглядит рак горла, фото КТ среза. Хорошо виден объемный процесс, вызывающий разрушение хряща (справа) и сужение просвета гортани. Необходимо тщательно проанализировать результаты КТ, чтобы не ошибиться со стадией заболевания.
МРТ горла и гортани: что показывает?
Магнитно-резонансная томография похожа на КТ тем, что на обоих методах получаются послойные изображения органа — срезы. При правильно выполненном исследовании МРТ способна даже лучше, чем КТ, выявить опухоль гортани, отличить ее от воспалительных или рубцовых изменений, определить ее структуру и распространенность, точные размеры и степень инвазии окружающих тканей. К недостаткам метода относится, однако, длительность исследования и неспособность некоторых пациентов долгое время находиться в замкнутом пространстве.
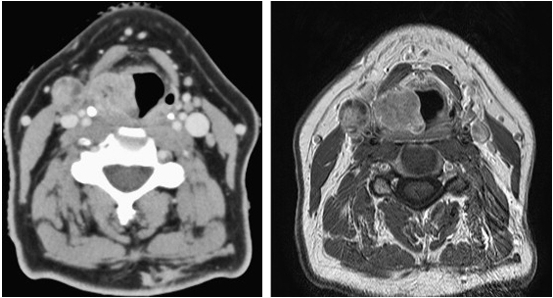
Сравнение КТ и МРТ мягких тканей шеи при раке правой голосовой складки. Один и тот же пациент. Слева КТ, справа МРТ.
Второе мнение врача
Гортань, носоглотка и пищевод не относятся к органам, правильно оценить которых может любой врач. Так, тщательный и внимательный анализ снимков КТ или МРТ крайне важен, потому что позволяет ответить на вопросы, важные при выборе методов лечения. Например, находится ли опухоль в подскладочном пространстве или надскладочном? Какова ее стадия, есть ли прорастание окружающие ткани? Есть ли поражение регионарных лимфоузлов? Чтобы не ошибиться в диагнозе, можно прибегнуть к Второму мнению, и отправить результаты исследований на консультацию к узкоспециализированному диагносту. Иначе анализ снимков КТ или МРТ может быть чреват ошибками. Сегодня можно отправить снимки на консультацию с помощью различных медицинских сервисов, таких как Национальная телерадиологическая сеть.
Лечение рака гортани и горла
Основные цели лечения при раке гортани: удаление первичной опухоли и метастазов в ближайшие лимфоузлы, восстановлений дыхательной и голосовой функций. Чем ранее выявлено злокачественное образование, тем скорее можно добиться полного излечения, комбинируя операцию с лучевой терапией и химиотерапией.
Лечение при раке среднего отдела:
- Лучевая терапия (35-50 Гр) с последующим увеличением дозы до 55-60 Гр
- После лучевой терапии — операция (резекция опухоли) на ранних стадиях
- На поздних стадиях: лучевая терапия с последующей ларингэктомией
Лечение при раке надскладочного отдела:
- На ранних стадиях: лучевая терапия и оперативное вмешательство
- На поздних стадиях: химиотерапия, лучевая терапия и оперативное вмешательство
Лечение при раке подскладочного отдела:
- Лучевая терапия при раке гортани подскладочной локализации в дозе 40 Гр
- Оперативное вмешательство с протезированием гортани
- На поздних стадиях лучевая терапия не показана
Прогноз и продолжительность жизни
После комбинированной терапии по поводу опухоли гортани пациенты нуждаются в тщательном контроле на предмет рецидивов и отдаленного метастазирования. Прогноз зависит от локализации образования, типа роста, размера, стадии TNM, степени злокачественности, патоморфологической структуры, чувствительности к облучению и т. д. Пятилетняя выживаемость пациентов на стадии T1 достигает 92%, Т2 — 80%, Т3 — 67% (при условии отсутствия вторичного поражения регионарных лимфоузлов и отдаленных метастазов).
Василий Вишняков, врач-радиолог

Кандидат медицинских наук, член Европейского общества радиологов
Источник