Лечится ли стеноз гортани
Оглавление темы “Стенозы гортани и трахеи”:
Методы лечения стеноза гортани и трахеи без операции и с операциейа) Консервативное лечение стеноза гортани и трахеи. Перед проведением хирургического лечения необходимо добиться компенсации всех имеющихся сопутствующих заболеваний: обструктивного апноэ, диабета, ларингофарингеального рефлюкса, ожирения. Лечение системных воспалительных заболеваний проводится у соответствующего специалиста. Могут применяться топические, ингаляционные и системные кортикостероиды. Длительное использование пероральных кортикостероидов сопряжено с развитием ряда тяжелых побочных эффектов, к которым относятся кушинго-идность, гипергликемия, обострение депрессии или тревоги, акне, повышение внутриглазного давления, раздражение желудочно-кишечного тракта, асептический некроз головки бедренной кости. Для купирования обострения стеноза дыхательных путей полезно применение рацемического адреналина и гелиокса. Также под руководством грамотного фонопеда должны проводится упражнения, которые помогают пациенту адаптировать его голосовые привычки к ограничениям, связанным с имеющимся стенозом. б) Хирургическое лечение стеноза гортани и трахеи. Если принято решение о проведении хирургического лечения, необходимо принять во внимание следующие факторы: локализация,протяженность и характер (мягкотканный или фиброзный) стеноза; наличие динамической маляции; сочетанное нарушение подвижности голосовых складок; выраженность функциональных нарушений; сопутствующие медицинские состояния. Наиболее распространенным методом лечения ларинготрахеального стеноза всех уровней является эндоскопический. Основным недостатком лазерного иссечения или абляции рубца является то, что в результате данных процедур образуется обнаженная послеоперационная рана, на месте которой может вновь образоваться рубец, требующий проведения повторной операции. Примерно 75% пациентам, которым при первичном лечении было выполнено эндоскопическое расширение дыхательных путей, потребуется проведение второй операции по поводу рецидива стеноза. Наиболее подходящими кандидатами для проведения эндоскопической операции являются следующие категории пациентов: со стенозом на уровне надсвязочного пространства или голосовой щели, подскладочным стенозом I или II типа по Cotton-Myer, мягким или незрелым рубцом трахеи минимальной толщины (менее 1 см). Эндоскопическая операция проводится в качестве первого вмешательства, при ее неэффективности прибегают к открытым доступам. Все открытые хирургические вмешательства можно разделить на две большие группы: резекцию и расширение. При резекции стенозированный участок удаляется. При расширении увеличение просвета дыхательных путей происходит за счет того, что их стенка рассекается, а на нее укладывается хрящевой трансплантат (чаще всего реберный аутотрансплантат).
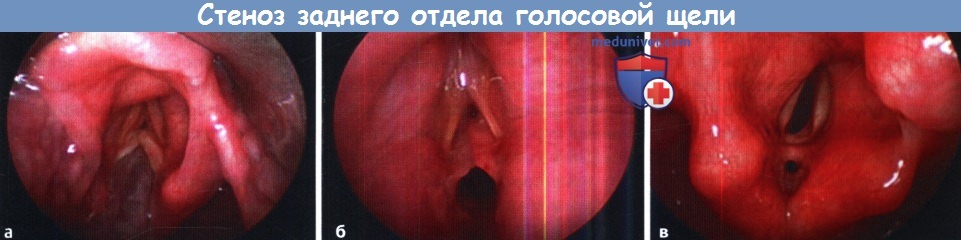
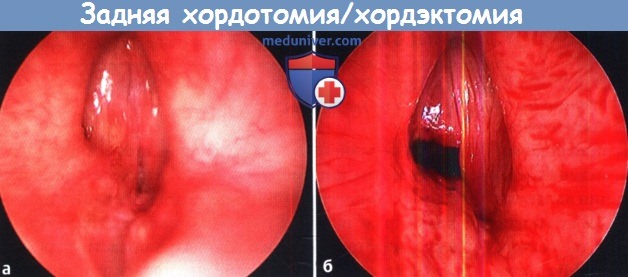
1. Операция при надскладочном стенозе гортани. Надскладочный стеноз встречается редко. Чаще всего он развивается в результате травмы, приема едких жидкостей, либо инфекционного процесса. Иногда успешным оказывается эндоскопическая лазерная абляция патологических тканей. Если стеноз рецидивирует, прибегают к открытому доступу либо посредством чрезподъязычной фаринготомии, либо методом ларингофиссуры. Нужно стараться удалить рубцовую ткань, при этом максимально сохранив слизистую оболочку. Дефекты слизистой оболочки нужно укрыть слизистыми лоскутами. При необходимости для дополнительной пластики дефекта слизистой можно взять трансплантат со щеки. В процессе заживления применяется гортанный стент. В качестве альтернативной операции может использоваться надскладочная ларингэктомия. 2. Лечение стеноза голосовой щели гортани: – Операции при стенозе переднего отдела голосовой щели/рубцовая мембрана. Стеноз переднего отдела голосовой щели может быть врожденным и приобретенным. У взрослых чаще всего имеет ятрогенную природу, когда операция проводилась сразу на обеих голосовых складках. В результате развивается рубцовый процесс в области передней комиссуры. Доступ может применяться как эндоскопический, так и открытый. Если протяженность стеноза под голосовую щель составляет менее 5 мм, иссечь рубцовую мембрану можно либо лазером, либо хирургическим микроинструментарием. Изолированное иссечение рубца редко приводит к хорошему результату. Дополнительно может выполняться введение кортикостероидов в область стеноза, топические аппликации митомицина С, эндоскопическая установка силастиковой пластинки, которая удаляется через 2-4 недели. Если рубец продолжается в подскладочное пространство на значительную длину, выполняется передняя ларингофиссура с резекцией рубца, укрытием дефекта слизистыми лоскутами и установкой мягких гортанных стентов. – Лечение стеноза заднего отдела голосовой щели. При стенозах заднего отдела голосовой щели также возможно применение и эндоскопических, и открытых доступов. Выбор доступа зависит от степени поражения заднего отдела голосовой щели, согласно классификации по Bogdasarian и Olson. При I типе выполняют эндоскопическое рассечение синехий межчерпаловидной области. У этой группы пациентов прогноз в отношении декануляции благоприятный, также высока вероятность восстановления нормальной подвижности голосовых складок. При типах II и III применяется эндоскопическое лазерное рассечение рубца с пластикой дефекта перемещаемым лоскутом с задней поверхности слизистой оболочки перстневидного хряща. IV тип является наиболее тяжелым, для него характерен двусторонний анкилоз перстнечерпаловидных суставов с рубцеванием и контрактурой межчерпаловидного пространства. При помощи лазерной задней хордотомии можно значительно увеличить просвет заднего дыхательного отдела голосовой щели, при этом фонаторная функция сохраняется, т.к. передние отделы голосовой щели остаются интактными. Если требуется дополнительная резекция тканей, возможно проведение открытой или эндоскопической аритеноидэктомии. Правда, у некоторых пациентов, перенесших резекцию латеральной порции черпаловидных хрящей, в послеоперационном периоде возникает дисфагия. Перед проведением такой операции пациентов важно предупредить о том, что дыхание улучшится за счет некоторого ухудшения функции глотания. Открытым доступом возможно выполнение заднего расщепления перстневидного хряща с установкой реберного расширяющего трансплантата, который увеличивает просвет межчерпаловидного пространства. В случае, если после резекции рубца открытым доступом возможно восстановление подвижности черпаловидных хрящей, на задний отдел голосовой щели можно уложить щечный слизистый трансплантат или передвижной глоточный лоскут, которые позволяют предотвратить рестенозирование и восстановить просвет голосовой щели, но при этом не приводят к нарушению функций фонации и глотания.
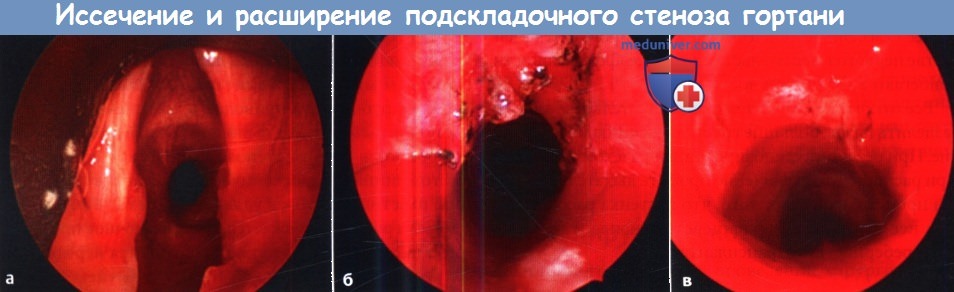
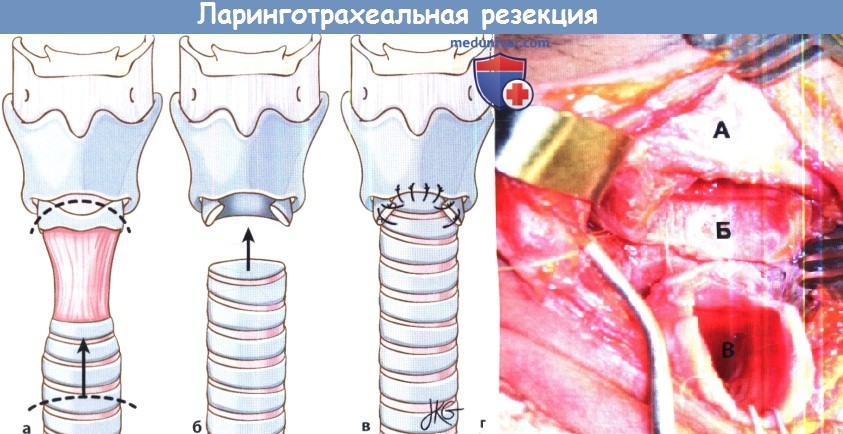
в) Операции для лечения подскладочного стеноза гортани: 1. Эндоскопические методы. Наиболее часто выполняется эндоскопическое радиальное рассечение рубца с последующей дилатацией. Рубец иссекается либо лазером, либо острым инструментарием. Дилатация может выполняться как пневматически, так и жестким инструментом. Теоретически, при выполнении радиального рассечения рубца можно сохранить промежутки здоровой слизистой оболочки, которые будут способствовать более быстрой реэпителизации в послеоперационном периоде и замедлят повторное формирование рубца. К дополнительным методам относят топическое применение митомицина С, который наносится на расширяемую область. Митомицин С представляет собой цитостатический антибактериальный препарат, который получают из бактерии Streptomyces caespitosus. Он способен подавлять пролиферацию фибробластов. Согласно данным одного исследования, применение митомицина С во время эндоскопического иссечения рубца статистически достоверно повышает вероятность успешности операции с 20% до 75%. К сожалению, другие исследования ставят эффективность митомицина С под вопрос. Также его применение связано с определенными осложнениями, например, образованием корок (которые могут приводить к обструкции дыхательных путей) и определенным риском малигнизации. К другим дополнительным методам лечения относятся топические и системные кортикостероиды, антибактериальная терапия в периоперационном периоде, анти-секреторные препараты. К сожалению, даже несмотря на вышеперечисленные меры, повторный стеноз развивается достаточно часто. 2. Переднее расщепление перстневидного хряща. Эта операция является формой расширения гортани и трахеи. Впервые она была описана как альтернатива трахеотомии у недоношенных детей с врожденным подскладочным стенозом. Передняя поверхность перстневидного хряща и два верхних кольца трахеи рассекаются, за счет чего перстневидный хрящ несколько раздвигается. В некоторых случаях пациент должен оставаться интубированным в течение 10 дней после операции, но вот выполнения трахеотомии лучше избегать. 3. Передняя и задняя ларинготрахеопластика. Передняя и задняя ларинготрахеопластика также являются операциями по расширению просвета гортани и трахеи. Чаще всего их применяют при подскладочных стенозах III и IV типов, а также при неэффективности эндоскопических методов лечения. Доступ осуществляется через ларингофиссуру. Переднее и/или заднее кольцо перстневидного хряща рассекаются вдоль средней линии, после чего устанавливаются хрящевые трансплантаты, которые поддерживают хрящевой остов гортани и трахеи в расширенном состоянии. Хрящевые трансплантаты забираются из ребра или из перегородки носа. Для проведения данной операции обычно требуется трахеотомия и установка внутрипросветных стентов, служащих для поддержки трансплантатов. 4. Крикотрахеальная резекция. В случае, если рубец локализуется в подскладочном пространстве, но при этом не затрагивает голосую щель (так, что небольшой «вход» в подскладочное пространство остается свободным), можно провести крикотрахеальную резекцию. В ходе этой операции удаляется рубцовая ткань с передней поверхности перстневидного хряща, а интактная трахея подшивается к задней поверхности перстневидного хряща, с которой была частично удалена слизистая оболочка. Некоторые хирурги предпочитают накладывать «шов Grillo», от подбородка до кожи грудины, который помогает пациентам не разгибать шею, не создавая, таким образом, ненужного натяжения в области анастамоза. При правильном подборе пациентов успешность операции превышает 90%. У большинства из этих пациентов в дальнейшем разовьются те или иные изменения голоса, которые могут быть постоянными.
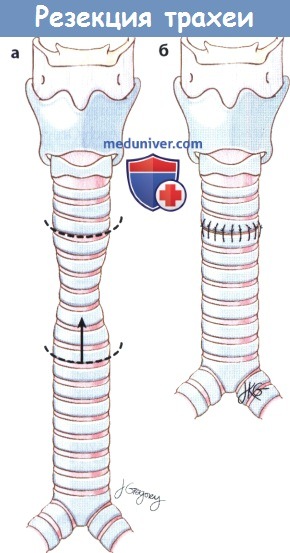
г) Операции для лечения стеноза трахеи: 1. Эндоскопические методики. Эндоскопические операции, применяющиеся при стенозе трахеи, в целом аналогичны таковым при подскладочном стенозе. Для рассечения или резекции рубца используется лазер или микроинструментарий, а дилатация выполняется либо пневматическим методом, либо жесткими инструментами. Дополнительно применяются митомицин С, кортикостероиды системно и местно, антибиотики и антисекреторные препараты. 2. Т-трубки и стенты. У пациентов с изолированным стенозом трахеи или подскладочного отдела гортани при сохраненной голосовой функции можно рассмотреть возможность применения стентов. Целесообразность использования стентов для лечения доброкачественного стеноза трахеи остается под вопросом. И хотя установка стента непосредственно увеличивает просвет дыхательных путей, существует ряд серьезных факторов, ограничивающих их применение: образование слизистых пробок, формирование грануляционной ткани, смещение стента, расхождение травмированных колец трахеи. Чаще стенты применяются в некоторых случаях злокачественной обструкции дыхательных путей и при неоперабельных опухолях, а также в редких случаях в качестве временной меры после хирургической резекции рубца. У тщательно отобранных пациентов, которым требуется восстановление проходимости дыхательных путей, но которые не желают использовать трахеотрубку, либо у тех пациентов, у которых использование трахеотрубки невозможно из-за того, что рубец расположен над стомой или в подскладочном пространстве, могут использоваться Т-трубки. Они расширяют просвет дыхательных путей и снизу, и сверху от стомы. Трубка устанавливается через имеющееся трахеотомическое отверстие, протяженность должна соответствовать протяженности рубца и/или деформированного фрагмента трахеи. Наружная часть Т-трубки предотвращает ее смещение, также через нее можно проводить санацию трахеи, вводить лекарственные препараты или физиологический раствор. Наружная трубка не используется для дыхания, для того, чтобы пациент мог дышать и говорить, ее нужно держать закрытой. Т-трубки лишены внутренней канюли, поэтому они могут забиваться слизью, особенно в тех случаях, когда для дыхания используется наружная трубка (т.к. воздух не согревается и не увлажняется верхними дыхательными путями). 3. Сегментарная резекция. Если область стеноза или деформированного фрагмента ограничена трахеей, простая резекция с анастамозом конец-в-конец позволяет добиться восстановления нормального дыхания в 90% случаев. Grillo и соавт. опубликовали сообщение о 503 пациентах с постинтубационным стенозом трахеи. У 471 пациента удалось добиться хороших (87,5%) или удовлетворительных (6,2%) результатов. Возможны следующие осложнения: формирование грануляционной ткани, появление дегисценций, травма гортанных нервов, обструкция дыхательных путей, медиастинит, кровотечение, инфицирование, инфаркт миокарда, трахеопищеводная фистула, пневмоторакс, тромбоз глубоких вен, рецидив стеноза и смерть.
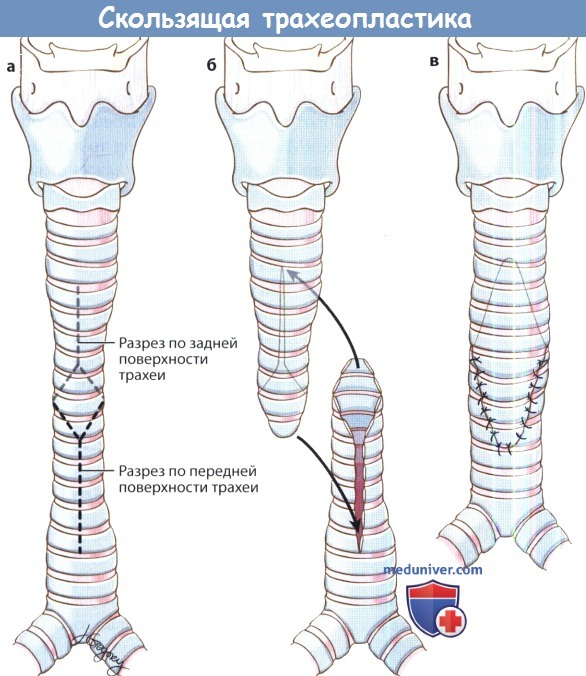
4. Аугментация. Для аугментационной трахеопластики могут использоваться аутотрансплантаты, например, реберный хрящ, надкостница, перикард, мышечные лоскуты на ножке, сложные трансплантаты, пищевод, брюшина или консервированная твердая мозговая оболочка. По нескольким причинам чаще всего применяют хрящ. Он представляет собой жесткую аутоткань, питание которой происходит методом диффузии, поэтому хрящ может приживаться даже в отсутствие непосредственного кровоснабжения. Ход операции в целом аналогичен расширяющей ларинготрахеопластике. 5. Скользящая трахеопластика. В случаях, если проведение сегментарной резекции невозможно из-за протяженности дефекта, может применяться скользящая трахеопластика. Эта операция чаще всего проводится при врожденных стенозах у детей, при травматических стенозах рутинно не используется. Подробный фотографический атлас операций на трехее представлен в отделном этом разделе сайта.
д) Заключение. В данной главе были кратно рассмотрены основные вопросы, касающиеся диагностики и лечения ларинготрахеального стеноза. Выбор метода лечения зависит от протяженности и локализации дефекта. К сожалению, лечение данного состояния остается крайне сложной проблемой, поэтому пациентов нужно информировать об ожиданиях и возможных рисках. Ключевые моменты: – Также рекомендуем “Частота и варианты травм гортани” |
Источник
Сегодня при своевременной диагностике можно предупредить, вылечить практически любую болезнь. Диагноз стеноза гортани ставят при частичном или полном сужении просвета гортани, что приводит к затруднительному дыханию у взрослого или ребенка, вследствие которого врачом назначается лечение. Существует всего две стадии болезни: хроническая и острая. При остром течении болезни необходимо сразу же обратиться за помощью к специалисту. Отказ от лечения может привести к серьезной угрозе для жизни человека.
Что такое стеноз гортани
Диагноз Стеноз – это процесс сужения гортани, который может привести к затрудненному прохождению воздуха. Болезнь делится на два типа по характеру развития: острый и хронический. К причинам заболевания острого стеноза можно отнести, как воспалительные болезни горла, так и физические травмы. Патологическое сужение гортани может возникнуть из-за:
- аллергической реакции;
- инфекционного заболевания;
- попадания инородного тела в горло, после чего оно может отечь;
- из-за опухолевого процесса;
- ОРВИ;
- ложного крупа.
Заболевание имеет следующие разновидности: рубцовый стеноз, стеноз внегрудных отделов дыхательных путей и т.д. Например, рубцовый тип является осложнением инфекционных болезней (абсцесса, волчанка и т.д.), травм (ожоги, тупые травмы, ранения), которые провоцируют рубцовую обструкцию гортани и развитие синдрома хронической недостаточности дыхательной функции гортани. Иногда причиной рубцового стеноза может стать хирургическое вмешательство.
Симптомы
Основные симптомы болезни зависят от стадии заболевания. Температура в большинстве случаев может отсутствовать. Само заболевание врачи делят на 4 стадии, при которых отмечаются такие признаки стеноза:
- Стадия компенсации. На этой стадии становятся заметны такие симптомы, как выпадения паузы между вдохом и выдохом, вдох становится длиннее, число дыханий становится редким, голос начинает хрипеть, появляется шум на вдохе, снижается частота сердечных сокращений.
- Стадия субкомпенсации. В период данной стадии наблюдаются такие симптомы: признаки гипоксии, одышка усиливается, при вдохе заметны втяжение межреберных промежутков, яремной, надключичной и подключичной ямок, слизистая и кожа приобретают синюшный оттенок, больной ведет себя беспокойно, появляется холодный пот, дыхание становится чаще, усиливается шум.
- Стадия декомпенсации. При вдохе гортань начинает двигаться вниз, а при выдохе вверх, дыхание становится шумным, лицо бледное, начинает проявляться синюшность, цианоз губ, кончиков пальцев, носа, пульс учащается, возможность полноценно дышать критически усложняется.
- Стадия удушья или асфиксии. Сердечная деятельность падает, дыхание редкое и прерывистое (напоминает синдром Чейн-Стокса), кожа становится бледно-серой, зрачки широкие. Это последняя стадия стеноза, при которой больной становится вялым, не проявляет активность, теряет сознание, дыхание останавливается, глаза выпучиваются (экзофтальм), происходит непроизвольное мочеиспускание и отхождение каловых масс. Пульс нитевидный, сердечная деятельность падает, наступает летальный исход.
Острый стеноз
Как правило, острый стеноз у детей формируется в течение одного месяца. Его симптомы возникают внезапно, из-за чего компенсаторные механизмы не успевают сформироваться. Организм не способен так быстро адаптироваться к затрудненному дыханию и недостатку кислорода, в результате страдают все его процессы и функции. Если быстро не обратиться за помощью, болезнь может спровоцировать летальный исход больного.
Хронический
Разные формы заболевания проявляются по-своему. Для хронического течения болезни характерно медленное развитие симптомов, на которые родители не всегда обращают внимание. За время постепенного появления признаков болезни человеческий организм адаптируется к нарушениям дыхания и недостатку воздуха. Причиной хронической формы могут стать: рубцовое сужение трахеи, опухолевые процессы, развитие гранулемы, нарушение иннервации щели гортани.
Симптомы у детей
Основные симптомы болезни у ребенка протекают подобно общим признакам. Болезнь делиться на четыре стадии с аналогичными характеристиками для взрослых и детей:
Стеноз 1 степени у ребенка:
- в дыхании слышен шум при вдохе;
- укороченная пауза между вдохом и выдохом;
- умеренное втяжение податливых мест в области грудной клетки;
- небольшой цианоз носогубного треугольника;
- расширение ноздрей;
- голос осипший;
- может возникнуть гнойное воспаление, ларингит катаральный;
- просвет гортани сужен на ¼ – ⅓.
Стеноз второй стадии:
- ребенок капризничает, может быть вялым;
- шумы в дыхании;
- раздувание крыльев носа;
- шейные мышцы напряжены;
- гортань двигается синхронно с выдохом и вдохом;
- кожа влажная, розоватая или бледная;
- при вдохе наблюдается тахикардия;
- сужение гортани на ½.
Стеноз у детей третьей стадии:
- тяжелое состояние;
- апатия, беспокойство, страх;
- одышка с удлиненным вдохом с шумом;
- втяжение надключичной и надгрудной ямок;
- выпадение паузы между вдохом и выдохом;
- цианоз носогубного треугольника, кончиков пальцев, губ;
- кожа бледная, холодный пот;
- сужение гортани почти на ⅔.
Стеноз у детей четвертой стадии:
- тяжелое состояние;
- кожа бледно-серая;
- цианоз;
- температура снижена;
- зрачки широкие;
- судороги;
- непроизвольное мочеиспускание, отхождение кала;
- дыхание частое, прерывистое;
- нитевидный пульс;
- падение сердечно-сосудистой деятельности;
- может произойти остановка сердца, дыхания;
- сужение гортани больше, чем на ⅔.
Причины
Острое сужение гортани не относится к отдельному виду заболевания, а считается симптомокомплексом, который возникает как осложнение разных патологических явлений. Самые главные причины возникновения патологии – инфекционные болезни:
- корь;
- малярия;
- скарлатина;
- тиф;
- сифилис;
- туберкулез;
- грипп и т.д.
К местным экзогенным причинам возникновения можно отнести: инородные тела гортани, механические и химические травмы гортани, огнестрельные ранения, медицинские манипуляции. К местным эндогенным факторам, из-за которых болезнь может развиваться, относят:
- врожденные пороки;
- воспалительные процессы;
- опухоли;
- рак;
- парезы гортани;
- проблемы с щитовидной железой.
Классификация
Заболевание может длиться как: острое, подострое, затяжное, осложненное. Далее оно делится на четыре стадии: компенсированный стеноз, субкомпенсированный, декомпенсированный, асфиксия. По расположению воспалительного процесса различают такие разновидности болезни, как:
- эпиглоттит;
- надскладочный ларингит;
- подскладочный ларингит;
- ларинготрахеит;
- ларинготрахеобронхит.
Стеноз можно классифицировать по характеру воспаления. Выделяют следующие формы заболевания по мере развития патологии:
- катаральную;
- фибринозную;
- гнойную;
- язвенно-некротическую;
- геморрагическую;
- герпетическую;
- смешанную.
Диагностика
С помощью анамнеза, клинической картины болезни и осмотра, можно провести общую диагностику патологии. Врач должен в деталях выяснить симптомы, время, обстоятельства, при которых они возникают, динамику развития болезни, ее характер. Первое на что обращают внимание при осмотре: затрудненное дыхание, втяжение определенных мест в области грудной клетки, изменения в голосе, кашель, цианоз.
Первая помощь
Как только возникли первые симптомы, родители должны немедленно оказать первую помощь ребенку, при этом стоит вызвать бригаду скорой помощи. Даже если человек помог больному справиться с приступом и все симптомы прошли, стоит дождаться приезда специалистов. До прибытия скорой помощи нужно использовать следующие методы:
- Устроить больного полулежа, постараться прекратить панику, которой может сопровождаться приступ стеноза.
- Снять слишком теплую одежду, проветрить помещение.
- Надавить ложкой на корень языка.
- Сделать ингаляцию физраствором, минеральной водой или дать подышать паром у крана с горячей водой.
- Растереть икры ног, можно сделать ванночку с горячей водой – пропарить ноги. Это поможет сделать отток крови от верхней части тела.
- Дать больному антигистаминное средство.
- В очень тяжелом состоянии нужно провести ингаляцию с глюкокортикостероидом (Гидрокортизон, Пульмикорт) или сделать укол Преднизолона.
Лечение
Терапия при стенозе проходит успешно при первой и второй стадии заболевания. Врач назначает медикаменты, в некоторых случаях необходимо применять терапию по определенной системе и под наблюдением специалиста на стационаре. Примерный перечень лечения состоит из:
- глюкокортикостероидов, десенсибилизирующих, антигистаминных лекарств в уколах, позже они принимаются в виде таблеток;
- антибактериальных препаратов в инъекциях, если присутствует инфекционный компонент;
- НПВП при высокой температуре;
- введения противодифтерийных сывороток;
- применения седативных препаратов, если существует проблема в виде тревожных состояний пациента.
При третьей стадии болезни проводят госпитализацию или переводят пациента в реанимацию. Врачи назначают прямую ларингоскопию с последующей назотрахеальной интубацией, пребывание в парокислородной палатке до купирования дыхательной недостаточности, продолжают терапию, показанную при второй стадии. При четвертой стадии патологического процесса предпринимаются реанимационные мероприятия.
Лечение заболевания в условиях стационара
При первых двух стадиях заболевания проводится лечение на стационаре. Проводится дегидратационная терапия при отеке, назначают антигистаминные средства, кортикостероидные препараты. При наличии воспалительных процессов, назначается массивная антибиотикотерапия, противовоспалительные средства. При таких заболеваниях как дифтерия, необходимо вводить специфическую сыворотку.
Осложнения
При хроническом стенозе могут быть отмечены застойные явления – мокроты, которые провоцируют частые бронхиты и пневмонии. У больных с трахеостомой поступающий воздух не проходит этапы возможного согревания, очистки, что может сопровождать трахеиты и трахеобронхиты. Все заболевания дыхательных путей на фоне хронического стеноза будут протекать в сложных, затяжных формах. Может образоваться легочная гипертензия и легочное сердце.
Прогноз
Если обратиться за помощью на начальной стадии заболевания, тщательно следить за общим здоровьем ребенка, прогноз будет благоприятным. При своевременном лечении и выполнении всех рекомендаций, здоровье больного можно быстро восстановить. Если обратиться за помощью при остром стенозе горла, прогноз развития болезни зависит от квалификации медицинского персонала и оснащенности больницы. Ни в коем случае нельзя запускать болезнь, так как четвертая стадия грозит летальным исходом, особенно для маленького ребенка.
Профилактика
Для предупреждения заболевания необходимо поддерживать здоровый образ жизни. Профилактика заключается в соблюдении основных рекомендаций, которые описаны ниже:
- соблюдать меры осторожности при приеме лекарственных препаратов, которые могут вызвать аллергическую реакцию и привести к затрудненному дыханию;
- обеспечить максимальное отсутствие аллергенов в жизни человека, который предрасположен стенозу;
- избегать травм гортани, вдыхания горячих или опасных паров;
- если была сделана операция (трахеотомия), необходимо регулярно осматриваться у ЛОРа.
Видео
Тайны здоровья: Стеноз
Внимание! Информация, представленная в статье, носит ознакомительный характер. Материалы статьи не призывают к самостоятельному лечению. Только квалифицированный врач может поставить диагноз и дать рекомендации по лечению, исходя из индивидуальных особенностей конкретного пациента.
Нашли в тексте ошибку? Выделите её, нажмите Ctrl + Enter и мы всё исправим!
Источник