Лечение стеноза гортани в домашних условиях
- Причины возникновения стеноза гортани
- Как лечить стеноз гортани?
- С какими заболеваниями может быть связано
- Лечение стеноза гортани в домашних условиях
- Какими препаратами лечить стеноз гортани?
- Лечение стеноза гортани народными методами
- Лечение стеноза гортани во время беременности
- К каким докторам обращаться, если у Вас стеноз гортани
Причины возникновения стеноза гортани
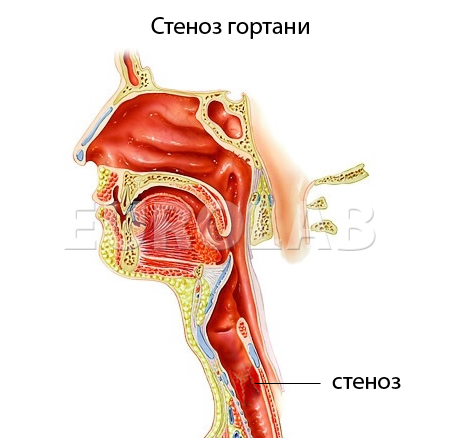
Стеноз гортани – патологическое состояние, характеризующееся сужением или полным смыканием гортанного просвета, что делает невозможным процесс дыхания. Патология различается по своей этиологии и, соответственно, по течению. Острый стеноз развивается спонтанно и отличается особой стремительностью в развитии, именно он представляет серьезную опасность для жизни больного. Хронический стеноз также требует внимания и часто хирургического лечения, однако развивается постепенно и времени на реакцию у больного или его близких несколько больше.
Причины возникновения стеноза гортани заключаются в следующем:
- местные воспалительные заболевания инфекционно и неинфекционной природы;
- местные невоспалительные процессы (аллергия или злокачественные/доброкачественные новообразования);
- рубцовые изменения гортани вследствие травм или воспалительных процессов гортани;
- проникновение инородных тел в область гортани;
- кровоизлияние в области гортани;
- механические, химические или термические травмы гортани, в т.ч. ожоги.
Течение стеноза гортани характеризуется тремя стадиями. На стадии компенсации утрудняется дыхание, хрипнет голос, слышатся шумы при дыхании. На стадии декомпенсации развивается одышка и цианоз, при вдохе втягиваются межреберные промежутки, подключичные и надключичные, яремная ямки, усиливается дыхательный шум и частота дыхания. На стадии асфиксии развиваются все признаки удушья – больной бледнеет, его зрачки расширяются, дыхание и сердечная деятельность ослабевают, вероятны утрата сознания и непроизвольное отхождение кала и мочи. Стеноз гортани является тем состоянием, реагировать на которое необходимо срочно вызовом бригады скорой помощи, в сообщении необходимо указать подозрения на стеноз, что делает выезд бригады первоочередным.

Как лечить стеноз гортани?
Лечение стеноза гортани непременно должно проводиться квалифицированными специалистами и в условиях стационара. О подозрениях на стеноз гортани необходимо сообщать принимающему вызов оператору скорой помощи, что станет для него поводом направить к больному бригаду медиков вне очереди. На месте больному будет оказана первая помощь и подача кислорода через маску или носовой катетер, однако без госпитализации обойтись не удастся. В условиях стационара пациенту будет оказано противоотечное, противовоспалительное, антибактериальное и противоаллергическое лечение. Не исключено, что первые дни в больнице пациент проведет в отделении реанимации, что должно быть воспринято его родственниками как необходимая мера.
Если у больного развивается удушье, то мерой его предотвращения часто оказывается хирургическое вмешательство, а именно трахеотомия. До осуществления операции больному при необходимости и при возможности проводится чрескожная трахеостомия и интубация трахеи, целью чего является облегчение дыхания.
Хронические стенозы могут лечиться и неоперативным путем, а с использованием специальных стентов и дилататоров, установка которых способствует постепенному расширению гортани.
С какими заболеваниями может быть связано
- Аллергии
- Гортанная ангина
- Дифтерия
- Онкологические заболевания
- Острый ларинготрахеобронхит
- Отек гортани и трахеи
- Подскладочный ларингит
- Сифилис
- Склерома
- Травмы гортани
- Флегмонозный ларингит
- Хондроперихондрит гортани
Лечение стеноза гортани в домашних условиях
Лечение стеноза гортани невозможно в домашних условиях, поскольку патология представляет угрозу для жизни больного. Диагноз является поводом для срочной госпитализации больного и помещения его в условия реанимации как минимум на один день. С целью максимально облегчить дыхание больному необходимо обеспечить подачу максимально увлажненного воздуха, используя для этого увлажнитель воздуха или включенную горячую воду в ванной. Если под рукой есть такие препараты как преднизолон или дексаметазон и отсутствует уверенность в том, что больной может дождаться медиков, целесообразно провести инъекцию.
Какими препаратами лечить стеноз гортани?
- Аминазин
- Дексаметазон
- Преднизолон
Лечение стеноза гортани народными методами
Народные рецепты не могут быть применимы для лечения стеноза гортани, поскольку патология является стремительно развивающейся и представляющей угрозу для жизни. Каковой бы ни была ее природа, однако механизм самого стеноза не может быть предотвращен лишь благодаря народному лечению.
Лечение стеноза гортани во время беременности
Беременной женщине необходимо быть настолько внимательной к своему здоровью, чтобы не допустить стеноза гортани, исключить факторы его возникновения достаточно просто. Если же избежать патологического процесса не удалось необходимо в срочном порядке обращаться за медицинской помощью, сообщая при этом о положении пациентки.
К каким докторам обращаться, если у Вас стеноз гортани
- Бригада скорой помощи
- Реаниматолог
Лечение других заболеваний на букву – с
Информация предназначена исключительно для образовательных целей. Не занимайтесь самолечением; по всем вопросам, касающимся определения заболевания и способов его лечения, обращайтесь к врачу. EUROLAB не несет ответственности за последствия, вызванные использованием размещенной на портале информации.
Источник
Цели лечения острого и хронического стеноза гортани и трахеи
Основная цель лечения – восстановление структуры и функции полых органов шеи путём хирургической реконструкции и протезирования повреждённых гортанно-трахеальных структур. Конечный этап лечения – деканюляция больного.
Медикаментозное лечение острого и хронического стеноза гортани и трахеи
Медикаментозная терапия острого стеноза гортани направлена на быстрое подавление воспаления и снижение отека слизистой оболочки гортани и трахеи. Для этих целей используют препараты, уменьшающие инфильтрацию тканей, укрепляющие сосудистую стенку (гормоны, антигистаминные препараты, препараты кальция, диуретические лекарственные средства). Стероидные гормоны назначают в остром периоде в течение 3-4 дней внутривенно, а затем – 7-10 дней перорально с постепенным снижением дозы до стихания воспалительных явлений и нормализации дыхания.
При назначении гормональных препаратов после реконструктивной операции более благоприятно протекают репаративные процессы, сформирование грануляциоиной ткани, эпителизация раневой поверхности; повышается вероятность приживления ауто- и аллотрансплантатов.
Вопросы показаний и сроков лечения различных форм стенозов следует решать с учётом возможности поражения внутренних органов. Наличие длительного стеноза считают основанием для принятия мер к предупреждению развитии или лечению уже развившихся поражений соответствующих органов и систем организма. При отсутствии экстренных показаний в предоперационном периоде проводят комплексное обследование, по показаниям – консультации специалистов (кардиолога, терапевта, эндокринолога, нейрохирурга) и коррекцию имеющихся нарушений. Антибиотикопрофилактику назначают за 48 ч до предполагаемой плановой операции. Для предотвращения гнойно-септических осложнений и инфицирования трансплантатов при срочной трахеостомии антибиотики вводят интраоперационно.
Основные причины повторных оперативных вмешательств у больных с хроническим гортанно-трахеальным стенозом – гнойно-воспалительные осложнения, вызывающие экструзии трансплантатов, рестеноз сформированного гортанно-трахеального просвета. Этиотропную и патогенетическую терапию назначают с учётом результатов микробиологического исследования раневого отделяемого и чувствительности микроорганизмов к антибиотикам. Препараты вводят парентерально или внутривенно в течение 7-8 дней. После улучшения состояния пациентов переходят на пероральный приём антибиотиков в течение 5-7 дней. Все операции с использованием имплантов считают “грязными”, сопровождающимися высоким риском развития инфекций в области хирургического вмешательства. С точки зрения эффективности и безопасности наиболее приемлемы цефалоспорины I-II поколения (цефазолин, цефуроксим) и ингибиторозащищённые аминопеницилины (амоксициллин + клавулановая кислота, ампициллин + сульбактам).
Сроки проведения противовоспалительной терапии корригируют в зависимости от сопутствующих заболеваний. Так, у больных с вирусными гепатитами pепаративные свойства тканей значительно снижены. Послеоперационный период, как правило, осложняется воспалением в зоне операции и избыточным образованием рубцов. Симптоматическую терапию таким больным назначают в зависимости от выраженности воспалительных явлений, одновременно с назначением гепатопротекторов. Для предотвращения неконтролируемого рубцового процесса необходимо использовать лекарственные средства, которые стимулируют регенераторную способность тканей и препятствуют образованию грубых рубцов.
Симптоматическая терапия заключается в проведении 8-10 сеансов гипербарической оксигенации, общеукрепляющей терапии. Для ликвидации воспалительных явлений в зоне операции используют препараты местного действия мази с фузидовой кислотой, мупироцином, гепариноидом, а также содержащие гепарин натрия + бензокаин + бензилникотинат или аллантоин + гепарин натриия + лука репчатого экстракт. Для улучшения регенеративных способностей тканей гортани и трахеи назначают лекарственные средства, улучшающие тканевой кровоток (пентоксифиллин, актовегин), антиоксиданты (зтилметилгидроксипиридина сукцинат, ретинол + витамин Е, мельдоний), комплекс витаминок группы В (поливитамин), гликозамин в порошках (10-20 дней) и физиотерапевтическое лечение (фонофорез и электрофорез, магнитолазерная терапия в течение 10-12 дней).
В течение первых 3 сут после операции ежедневно проводят санационную эндофибротрахеобронхоскопию с введением антибиотиков и муколитических лекарственных средств (раствор гндроксиметилхиноксилиндиоксида 0,5%, ацетилцистеин, трипсин + химотрипсин, солкосерил). Впоследствии эндофибротрахеобронхоскопию необходимо проводить каждые 5-7 дней для осуществления санации и контроля лечения до полного стихания воспаления трахеобронхиального дерева.
[15], [16], [17], [18], [19], [20], [21]
Хирургическое лечение острого и хронического стеноза гортани и трахеи
При гортанпо-трахеальной реконструкции применяют вмешательства, суть которых заключается в изменении структуры элементов хрящевого каркаса дыхательной трубки, замещении эпителиальных структур слизистой оболочки трахеи и имплантации или транспозиции структур, обеспечивающих голосовую и защитную функцию.
Развитие реконструктивной хирургии гортани и трахеи включает два основных направления:
- совершенствование хирургической техники и предупреждение осложнений;
- профилактику стенозирования в раннем и позднем послеоперационном периоде.
Объём оперативного вмешательства определяют в каждом конкретном случае в зависимости от этиологии основного заболевания, с условием максимальной радикальности операции. Возможны миоаритеноидхордэктомия с латерофиксацией противоположной голосовой складки, редрессация перстневидного хряща, формирование структур гортани и трахеи с помощью аллохрящей.
Гортанно-трахеальная реконструкция в первичном варианте представляет собой совокупность манипуляций, в результате которых создают дыхательный контур от вестибулярного отдела гортани до грудного отдела трахеи. Формируют недостающие участки стенок гортани и трахеи (за счёт ауто- и аллотканей) и осуществляют функциональное протезирование.
Выделяют следующие способы реконструкции гортани и трахеи:
- резекция арки перстневидного хряща и начального отдела трахеи с тиреотрахеальным анастомозом;
- формирование повреждённых структур гортани и трахеи с интерпозицией хрящевого импланта;
- пластика дефекта васкуляризированным свободным лоскутом;
- структурная пластика мышечными лоскутами и аллотканями;
- пластика дефектов с помощью периостальиых или перихондриальных лоскутов;
- круговая циркулярная резекция с анастомозом “конец в конец”;
- эндонротезирование реконструированной гортани с использованием стентов – протезов различной конструкции.
Развитие и совершенствование гибковолоконной оптики позволило достаточно широко использовать эндоскопию как для диагностики, так и для лечения стеноза гортани и трахеи. Как правило, эти вмешательства применяют при рубцово-грануляционном формирующемся стенозе, папилломатозе гортани, для эндоларингеальной миоаритеноидхордэктомии, а также рассечения послеоперационных рубцов при ограниченных стенозах протяжённостью не более 1 см. Чаще эндоскопическое вмешательство используют в сочетании с радикальными и этапными реконструктивно-пластическими операциями.
Для повышения эффективности операций на гортани и трахее придерживаются ряда правил. Во-первых, хирург должен быть знаком с информацией по горганно-трахеальной хирургии и иметь достаточное число наблюдений иассистенций в операциях. Большое значение придают тщательному дооперационному обследованию и выбору оптимального хирургического подхода, спланированного пошагово. Интраоперационные находки часто серьезно влияют на результат операций, поэтому необходимо помнить, что обследование не даёт полной картины заболевания.
В оценке повреждений гортани и шейного отдела трахеи важны следующие критерии: расположение, степень, размер, плотность и границы повреждения, степень сужения воздушного столба и его характер; подвижность голосовых складок; степень разрушения хрящевых колец; окостенение хрящей; степень нарушения функций.
Вопрос об объёме хирургического вмешательства решают строго индивидуально. Основная задача первого этапа хирургического лечения – восстановление дыхательной функции. Иногда первый этап ограничивается только трахеостомией. Если позволяет состояние пациента, трахеостомию совмещают с трахеопластикой или ларинготрахеопластикой, имплантацией аллохрящей, пластикой дефекта перемещёнными кожным лоскутом, слизистой оболочкой. Количество последующих этапов также зависит ог многих факторов – течения раненого процесса, характера вторичного рубцевания, общей реактивности организма.
Для нормализации дыхания в случае острой обструкции верхних дыхательных путей проводят трахеостомию, при невозможности её осуществлении в редких случаях применима коникотомия. В отсутствие условий для интубации вмшательство производят под местной анестезией. При восстановлении просвета дыхательных путей у больных с острым стенозом возможна деканюлизация или закрытие трахеостомы хирургическим путём. При хронических стенозах гортани и трахеи трахеостомия – первый этап хирургического лечения. Её выполняют с тщательным соблюдением хирургической техники и в соответствии с принципом максимальной сохранности элементов трахеи.
Техника операции формирования трахеостомы
При проведении трахеостомии необходимо учитывать степень гипоксии, общее состояние больного, индивидуальные конституциональные параметры его телосложения (гипер-, а- или нормостенического), возможность разгибания шейного отдела позвоночника для доступа к передней стенке трахеи.
Сложности при проведении трахеостомии могут возникать у больных с короткой толстой шеей, плохо разгибающимся шейным отделом позвоночника.
Предпочтение отдают общему обезболиванию (зндотрахеальный комбинированный наркоз с введением мышечных релаксантов), однако чаще используют местную анестезию 1% раствором лидокаина. Положение больного в обратной позе Тренделенбурга – на спине с максимально отведённой кзади головой и валиком под плечами. Чрезмерное запрокидывание головы приводит к смешению трахеи в краниальном направлении и изменению анатомических ориентиров. В такой ситуации возможно выполнение чрезмерно низкой трахеостомии (на уровне 5-6 полуколец). При переразгибании шеи также не исключено смещение плечеголовного артериального ствола выше ярёмной вырезки, что сопровождается риском его повреждении при выделении передней стенки трахеи.
Производит срединный разрез кожи и подкожной клетчатки шеи от уровни перстневидного хряща до ярёмной вырезки грудины. Изогнутыми зажимами тупым путём путем послойно выделяют переднюю стенку трахеи. Не следует делать этого на большом протяжении, особенно по боковым стенкам, поскольку существует вероятность нарушения кровоснабжения данного участка трахеи и повреждении возвратных нервов. У пациентов с длинной тонкой шеей в таком положении перешеек щитовидной железы смещён кверху; у больных с толстой короткой шеей и загрудинным расположением щитовидной железы – книзу за грудину. При невозможности смещения перешеек щитовидной железы пересекают между двумя зажимами и прошивают синтетическими рассасывающимися нитями на атравматической игле. Трахеостому формируют иа уровне 2-4 полуколец трахеи. Величина разреза должна соответствовать размеру канюли; увеличение длины может привести к развитию подкожной эмфиземы, уменьшение – к некрозу слизистой оболочки и прилегающих хрящей. Для формирования трахеостомы края кожи без особого натяжения подводят к краям разреза и подшивают за межхрящевые промежутки. В просвет трахеи вводят трахеостомические одно- или двух-манжеточные термопластические трубки соответствующего диаметра. Основные отличия этих трубок заключаются в том, что их угол составляет 105°. Такой анатомический изгиб позволяет максимально уменьшить риск развития осложнений, связанных с раздражением, вызываемым соприкосновением дигтального конца трубки со стеикой трахеи.
Сразу после окончания трахеостомии выполняют эндофибротрахеобронхоскопию с целью санации просвета трахеи и бронхов. Для восстановления просвета полых органов шеи используют разные виды ларинготрахеопластики и протезирования гортани и трахеи.
Реконструктивные вмешательства на гортани отличаются сложностью и необходимостью технического обеспечения всех этапов операции. Особую роль в процессе реабилитации функций гортани играет протезирование.
В зависимости от конкретных патологических изменений и плана хирургичекой реабилитации все варианты протезирования подразделнют на дна вида – временные и постоянные.
Основные задачи протезирования:
- поддержание просвета полого органа:
- обеспечение формирования стенок дыхательных путей и пищеварительного тракта:
- дилатация сформированного просвета гортани и трахеи. Гортанно-трахеальные протезы подразделяют на съёмные (многоразового использования) и постоянные, которые вшивают или вводят в просвет полых органов и извлекают по достижении функционального результата лечения. К используемым гортанно-трахеальным протезам предъявляют следующие требования: отсутствие токсичности; биологическая совместимость; стойкость к воздействию тканей и сред организма; возможность создания необходимой геометрии; плотность и эластичность: непроницаемость для воздуха, жидкости и микроорганизмов; возможность быстрой и надёжной стерилизации. Функциональное протезирование с целью правильного формирования и заживления операционной раны предусматривает использование трахеотомических трубок из современных термопластических материалов необходимого размера. Длительность ношения протеза определяют индивидуально в зависимости от выраженности патологического процесса и объёма реконструктивной операции. Этап послеоперационного протезирования считают завершённым после полной зпителизации всех раневых поверхностей. К этому моменту основные физиологические функции полых органов шеи компенсированы, или для осуществлении этого необходимо длительное временное протезирование. В качестве долгосрочного протезирования используют Т-образные силиконовые трубки соответствующего размера.
Лечение больных с двусторонним параличом гортани зависит от этиологии заболевания, длительности и выраженности клинической симптоматики, степени функциональных расстройств, характера адаптационных и компенсаторных механизмов. Единой тактики лечения двустороннего паралича гортани в настоящий момент не существует. Хирургические методы лечения при двустороннем параличе гортани подразделяют на две группы.
Методы, направленные на фиксированное расширение просвета голосовой щели
В зависимости от подхода к голосовым складкам выделяют:
- трансларингеальные;
- эндоларингеальные;
- экстраларингеальные.
Методы, позволяющие восстановить подвижность голосовых складок
При трансларингеальных методах доступ к поражённой голосовой складке осуществляют посредством ларингофиссуры, рассечения внутренней мембраны гортани, подслизистого удаления голосовой складки с мышечным массивом и частичным или тотальным удалением черпаловидного хряща. Мероприятии, направленные на предупреждение образования рубца в зоне операции включают применение в послеоперационном периоде различных валик-тампонов, дилататоров, трубок и протезов, среди которых наибольшее распространение получили Т-образные трубки из различных материалов.
Эндоларингеальные методы лечения срединных параличей гортани включают различные способы латерофиксации голосовой складки при прямой ларногосколии. Допускается частичное удаление черпаловидного хрящи. Преимущества зндоларингеальных операций заключаются в том, что они менее травматичны и и большем степени сохраняют голосовую функцию. Проведение эндоларингеальной операции не показано больным с анкилозом перстнечерпаловидных суставов, при невозможности установлении прямого ларингоскопа (тучные больные с толстой короткой шеей). Сложность послеоперационного внутриорганного протезирования может приводить к образованию рубцовых мембран и спаек в заднем отделе голосовой щели и рубцовой деформации ее просвета.
Экстраларингеальные методы позволяют сохранить целостность слизистой оболочки гортани. Хирургический доступ к голосовому отделу гортани осуществляют через сформированное «окно» в пластине щитовидного хряща. Сложность метода связана главным образом с трудностью подслизистого наложения латерофиксирующего шва и закрепления его при максимальном отведении голосовой складки.
Наиболее часто используют функционально оправданные методы трансларингеальной пластики. В данном случае производят одностороннюю миоаритеноидхордэктомию в сочетании с латерофиксацией противоположной голосовой складки, с последующим протезированием сформированного просвета гортани.
Если по общесоматическому состоянию пациент не может быть впоследствии деканюлирован, ларинготрахеопластику не проводят. Формируют стойкую трахеостому, больного обучают самостоятельной смене трахеотомической трубки; в такой ситуации он остаётся хроническим канюляром.
При распространённом рубцовом стенозе гортанно-трахеальной локализации всегда имеется дефицит опорных жизнеспособных тканей в зоне сужения или дефекта органа, резкое уменьшение или отсутствие анатомического просвета гортани и трахеи за счёт деструкции хрящевых элементов и рубцовой дегенерации слизистой оболочки с развитием гортанно-трахеальной атрезии. Это требует индивидуального подхода в выборе метода хирургического лечения и протезирования. Для восстановления анатомо-физиологических характеристик гортани и трахеи производят реконструктивные операции с использованием алдотрансплантатов и гортанно-трахеальных протезов.
При благоприятном стечении обстоятельств двухэтапная операция позволяет полноценно восстановить структурные элементы гортани и трахеи. Аллохрящи имплантируют паратрахеально в ходе первичной реконструктивной операции. Если по ряду причин это невозможно (отрыв гортани от трахеи с диастазом 4 см и более), на этапе реконструкции формируют структуры гортани и задней стенки трахеи на всём протяжении, а впоследствии – боковые стенки трахеи. Восстановление дыхания через естественные пути способствует нормализации функций и физиологической работе дыхательной мускулатуры через отражённый дыхательный цикл. Восстановленная афферентация в ЦНС способствует более быстрому выздоровлению больного.
Источник