Кашель после стеноза гортани
Выкладываю – памятка, которую дают при выписке из нашего областного “отделения стенозников”, о том, как лечить его дома и не попадать в больницу 🙂
Основной принцип лечения стенозирующего ларинготрахеита – не дать ничего, что может раздражать горло, чтоб не спровоцировать еще больший отек. Итак, непосредственно памятка (расшифровка ниже ) :
Категорически запрещается:
Линкас, афлубин, аскорил, геделикс, гексорал, биопарокс, сироп солодки, ингалипт, пропасол, горчичники, скипидарная мазь, банки, грудной сбор, ромашка, мед, медовые компрессы, паровые ингаляции, эфирные масла в нос (туя пихта и т.д.) барсучий жир, малина, любые препараты на основе сиропов, фитопрепараты, аэрозоли для полости рта с ментолом, пертуссин, молоко с медом или маслом, леденцы для рассасывания, бронхолитин, тонзилгон, каметон, раствор Люголя
Разрешается: препараты в виде таблеток и растворов, бромгексин, амбробене, амброксол,Лазолван, амброгексал, халиксол
В нос: називин, тизил, ксамелин, для нос, альбуцид, протаргол
на фоне ОРВИ подключать антигистаминные – супрастин, тавегил
________________________________
Если вы к стенозам склонны (а склонны даже если это был один раз но тяжелый), все эти “можно” и “нельзя” распространяются на любую простуду – даже не стенозную
Стандартная схема лечения у нас при любом орви с кашлем – это лазолван , супрастин (для ребенка старше 2-х лет), ил фенистил – маленькому. И все. Если врач увидел ангину бактериальную – антибиотик, если вирусная – можно виферон (мы не даем) и больше ничего нельзя.
При стенозирующей ларингите-трахеите (с слышимым громким хрипом при дыхании и севшим голосом) мы лечимся-
1.) ингаляции с лазолваном и
2.) пульмикортом (разводим с физраствором 2 мл физраствора 1 мл пульмикорта большому ребенку(два года) и 0,5 маленькому (с трех месяцев))(обязательно пульмикорт после лазолвана, через часик, потому что лазолван кашел усиливает, а пульмикорт подсушивает и уменьшает)пульмикорт два раза в сутки, от трех до пяти дней. Отменять постепенно ( еще пару раз сделать только на ночь)
3.) Супрастин.
антибиотик-виферон по показаниям, гипоаллергенная диета.
Нельзя Никаких сиропов, спреев, травок – все лекарства только в форме таблеток и растворов, жаропонижающее – растолочь таблетку парацетамола, или кто умеет – жаропонижающий укол.
При приступе: Приступ лающего кашля, ребенок задыхается или если ребенок дышит со слышимым издалека (с трех шагов 🙂 ) хрипом – тоже ненормально и считается за приступ, совсем плохо если пропадает голос (кашля у маленьких может и не быть, температура тоже необязательна) Если ребенок уже на пульмикорте и супрастине – то можно сделать дополнительную ингаляцию пульмикорта. Если пульмикорта нет,
1.) даем супрастин.
2.) успокаиваем ребенка,
3.) держим его вертикально-
4.) укутываем и открываем окно (холодный воздух),
(после закрытия окна не забываем что влажность упала, а увлажненный воздух – это самое главное после супрастина) – и если через часик-полтора лучше не стало – звоним в скорую.
Стеноз длится три дня, точнее три ночи – главное их пережить благополучно- не расслабляться когда после первой ночи днем ребенок выглядит абсолютно здоровым, все сюрпризы случаются ночью.
——————————————————
Как было у нас, когда мы еще ничего не знали 🙂 или стеноз в первый раз
Ребенок 2, 2 года в пятницу приболел – кашлял, небольшая температура 37,6 на след. день вызвали врача (дежурного, дура, которая нас и довела), обратили ее внимание на то что ребенок похрипывает при дыхании, на что она сказала что это нормально, не париться, легкие чистые, а хрипит всего лишь горло. Назначила сиропы-отхаркиающие, чтоб не случился бронхит (все из запрещенного списка)
Всю ночь ребенок похрипывал при дыхании, просыпался с плачем и приступами кашля, мы поили, успокаивали как могли. Дожили до утра.
Утром он улыбался, но был вялым и почти не говорил – сильно сел голос. Несвойственно для него через час после подъема попросился поспать. Хрипит во сне. Ни кашля ни температуры. На душе было неспокойно, мы позвонили посоветоваться в скорую, врач скорой спокойно сказала ( чтоб не наводить панику) что все нормально, ждите. И через 10 минут у нас на пороге стояла бригада реанимации 0_о При осмотре ребенка сначала они тоже ничего критичного не увидели, но муж сказал что как то странно ходит живот при дыхании, врач поднял майку….и тут все забегали.
( В общем единственный признак-отличие реанимационного случая от обычного – это…даже не знаю как объяснить…дышит всем животом и грудной клеткой, честно говоря я сама не сильно поняла как это отличается на вид, и для себя уяснила – хрипы дольше часа-полутора – однозначно скорая.)
Катетер, адреналин, сели в машину, там обвешали датчиками. Ребенок с это время – ребенок как ребенок, только очень вялый и хрипит когда дышит. По пути он стал “засыпать”, сделали еще адреналин и врач уже стал натягивать перчатки и открыл чемоданчик для трахеостомии. Водителю сказали гнать по встречной (по основной были пробки), по приезду в больницу ребенка у меня подхватили и унесли со словами “звоните в восемь”
В реанимации мы провели бесконечные для нас двое суток, не буду описывать, это была жуть для нас, жили от звонка до звонка (два раза в день), на консультацию с врачом пускали раз в день. Радовало одно – и реанимация и отделение – специализированные для детских стенозов. Сказали такая тяжелая форма случилась из за приема лекарств, которые нельзя было пить категорически. Сказали просто не повезл, врач молодая, диагноз попутала. Отдали нам ребенка всего в следах катеторов, запуганного затихшего.
В общем тогда мы с врачей вытрясли всю возможную информацию о стенозах и впредь лечимся дома за три дня, ребенок даже не успевает сообразить что болел 😀
С младшим (три месяца) все было еще быстрее и проще – лег спать здоровый ребенок, среди ночи понимаю сквозь сон что ребенок хрипит, думаю ему бы прокашлятся, просыпаюсь, начинаю его будить, а он пытается заплакать – и не может, голос севший, вдыхает через хрип с трудом. Опять реанимобиль – больница, хотя в больнице нам сказали “вы ж у нас были, знаете что делать, чего приехали?” а мы были-то были, но дозировку лекарств для маленьких не знали – опять все в больнице узнали, обсмотрели, врачей распросили все о болезни (“консультации врачей” ), и уже буквально через месяц когда так же проснулись от того что ребенок задыхался – не растерялись, пульмикорт и т.д. – переболели легко дома.
У малыша – не было ни кашля ни температуры. Как нам сказали – еще кашлять толком не умеет, потому так. Просто задыхающийся ребенок. У скорой даже была версия что он подавился. Так что стеноз он такой. Основной признак – хрипящее дыхание и севший голос.
И кстати стенозы эти перерастают только лет в 10.
Всем не болеть, пусть детишки растут здоровыми и сильными. Пусть вам пост мой не пригодится 🙂
дополнительная инфа по результатам комментариев.
Лечение пульмикортом курсом снижает максимальную продолжительность болезни с семи до пяти дней.
Источник – научная статья (исследование) здесь https://www.mif-ua.com/archive/article/971
Оттуда график
Источник
- Что такое стеноз гортани, спазм гортани и отек гортани
- Причины стеноза, отека и спазма гортани
- Симптомы отека, стеноза и спазма гортани
- Лечение отека, стеноза и спазма гортани
- Профилактика стеноза, отека и спазма гортани
Что такое стеноз гортани, спазм гортани и отек гортани
Стеноз гортани, или ларингеальный стеноз, является врожденным или приобретенным сужением дыхательных путей, которое происходит при участии голосовой щели или других тканей гортани. Заболевание может быть определено как частичное или периферическое сужение внутригортанных дыхательных путей.
Эндоскопическая оценка дыхательных путей является неотъемлемой частью постановки диагноза. Лечение стеноза гортани зависит от симптомов каждого конкретного пациента, степени развития стеноза и других факторов, например, состояния нервной системы и возраста.
Спазм гортани (ларингоспазм) — это временное сжатие (спазм, судорога) голосовых связок, которое приводит к невозможности говорить или дышать. Обычно состояние наступает внезапно, поэтому человек со спазмом гортани впадает в панику. Однако спазмы, как правило, носят временный характер и не угрожают жизни, они длятся малое количество времени и подлежат самокоррекции.
Голосовые связки (или складки) расположены в верхней части дыхательных путей, гортани. Спазм связок ограничивает способность прохождения воздуха через гортань. Причины ларингоспазма могут быть самыми разными.
Отек гортани — это процесс, вследствие которого слизистая оболочка гортани раздувается, просвет гортани закрывается, и человек теряет возможность дышать. Это состояние не является отдельным заболеванием и возникает как следствие основного заболевания или некоторых окружающих факторов.

Рисунок 1. Отек гортани
Приведенное изображение характеризует внутренние изменения, происходящие в гортани при отеке. Стеноз и спазм гортани выглядят в целом одинаково, однако при стенозе присутствует минимальный просвет между голосовыми связками, в то время как при спазме такой просвет может отсутствовать полностью.
Причины стеноза, отека и спазма гортани
Далее будут рассмотрены основные причины стеноза, отека и спазма гортани.
Причины стеноза гортани
Причин стеноза гортани существует большое количество. Основными из них являются следующие:
- зоб щитовидной железы;
- тимома;
- увеличение медиастинальных лимфоузлов (например, при туберкулезе);
- сосудистые аномалии горла и гортани;
- рак щитовидной железы;
- рак легких;
- лимфомы, затрагивающие медиастинальные лимфоузлы;
- двусторонний паралич голосовых связок;
- вдыхание инородного тела;
- саркоидоз;
- амилоидоз;
- проникающая травма гортани;
- повреждение гортани острым предметом изнутри;
- ревматоидный артрит;
- последствия интубации;
- инфекции (дифтерия, эпиглоттит);
- респираторный папилломатоз;
- полипы;
- врожденный стеноз;
- ларингеальная атрезия;
- гранулематоз Вегенера;
- идиопатический прогрессивный подсвязочный стеноз;
- трахеомаляция;
- возвратный полихондрит;
- повреждение кольца трахеи вследствие хронической обструктивной болезни легких;
- слабость колец трахеи;
- доброкачественные опухоли гортани;
- трахеальная травма;
- подсвязочная гемангиома;
- туберкулез;
- последствия фотодинамической терапии;
- рак головы и шеи;
- рак трахеи;
- эрозивный рак щитовидной железы;
- эрозивный рак пищевода.
Причины отека гортани
Основные причины отека гортани следующие:
- воздействие вредных веществ (химические испарения);
- аллергическая реакция;
- заболевания щитовидной железы;
- реакция тела на укусы насекомых;
- гастроэзофагеальная рефлюксная болезнь;
- гортаноглоточный рефлюкс.
Причины спазма гортани
- гастроэзофагеальная рефлюксная болезнь;
- гортаноглоточный рефлюкс;
- стрессовая ситуация;
- заболевания нервной системы;
- астма;
- аллергия;
- проникающая травма гортани;
- повреждение гортани острым предметом изнутри;
- ревматоидный артрит;
- последствия интубации;
- инфекции (дифтерия, эпиглоттит);
- респираторный папилломатоз;
- полипы;
- врожденный стеноз;
- ларингеальная атрезия.
Симптомы отека, стеноза и спазма гортани
Общие симптомы отека, стеноза и спазма гортани могут совпадать, однако в каждом случае клиническая картина индивидуальна.
Симптомы отека гортани
- выпячивание области шеи (снаружи);
- посинение и отек губ;
- удушье;
- паника;
- хрипящее дыхание;
- необходимость интубации (в некоторых случаях);
- слюнотечение;
- слезоотделение;
- гиперемия;
- утолщение надгортанника;
- выделение сосудов на поверхности слизистой;
- отсутствие просвета в гортани или малый его диаметр.
Симптомы спазма гортани
- невозможность нормально дышать;
- проходящие болевые ощущения;
- быстротечность приступа (в течение 1-2 минут состояние нормализуется);
- удушье;
- паника;
- слезотечение;
- сухость слизистой оболочки рта;
- неврологические последствия;
- кашель;
- тошнота;
- хриплый голос;
- изжога;
- боль в горле;
- охриплость.
При возникновении спазма гортани возникает состояние удушья, невозможность говорить и дышать. В некоторых случаях спазм происходит таким образом, что человек может дышать, но не может произнести ни слова.
Приступы нередко наступают среди ночи, вследствие них пациент просыпается от удушья или чувства нехватки воздуха. Это состояние называется ларингоспазмами сна, часто этот симптом связан с рефлюксной болезнью. Может произойти потеря сознания.
По мере того как дыхательные пути медленно приходят в нормальное состояние, пациент получает возможность сделать вдох. Для этого периода характерно так называемое свистящее дыхание, или стридор. Продолжительность такого приступа может составлять 1-4 минуты, после чего процесс дыхания нормализуется.
Симптомы стеноза гортани
Стеноз гортани не всегда подразумевает спазм или отек, но может предшествовать этим двум состояниям, например, при укусе насекомых (пчелы, паука) сначала возникает стеноз, а затем спазм или отек.
Основные симптомы стеноза гортани это:
- увеличение толщины стенок гортани;
- сложности с тем, чтобы сделать вдох;
- слюноотделение;
- слезотечение;
- ощущение паники;
- боль в горле;
- хриплый кашель;
- удушье;
- отек шеи;
- выделение вен на шее;
- увеличение капилляров на слизистой.
Лечение отека, стеноза и спазма гортани
Методы лечения трех этих состояний в целом схожи: лечение проводится только в условиях стационара, особенно в тяжелых случаях. Врачам необходимо установить причину отека, спазма или стеноза, и только затем начать лечение.
Традиционные методы лечения подразумевают использование лекарственных препаратов для расширения дыхательных путей.
Препараты, используемые для лечения стеноза, отека или спазма гортани:
- антибиотики (цефалоспорин, пенициллин, макролиды);
- антигистамины (тавегил и аналоги);
- кортикостероиды (гидрокортизон, преднизолон);
- глюконат кальция;
- аскорбиновая кислота;
- средства, направленные на устранение излишней жидкости из организма (фуросемид, буметанид, верошпирон).
Комбинация нескольких указанных препаратов повышает шансы на быстрое восстановление пациента, в особенности в критических случаях. При стенозе гортани применяют дестенозирование, то есть комплекс мер по снятию отека слизистой.
Если медикаментозные средства не являются эффективными, медики могут провести срочную трахеостомию (введение специальной трубки в трахею для того, чтобы пациент мог нормально дышать). Если присутствует асфиксия, проводится коникотомия (серединное рассечение гортани). Этот метод помощи применяется только в экстренных случаях. После коникотомии проводят трахеостомию.
Профилактика стеноза, отека и спазма гортани
Какие меры необходимо применять, чтобы избежать отека, стеноза и спазма гортани? Прежде всего, необходимо точно знать, присутствует ли у пациента аллергия на какой-либо газ, вещество из окружающей среды, лекарство, пищевой продукт или мех животных.
Основные меры профилактики это:
- отсутствие контакта с аллергенами;
- экстренное обращение за медицинской помощью;
- использование противоотечных средств (например, ингаляторы у астматиков);
- своевременное реагирование на укусы насекомых;
- отказ от слишком интенсивных парфюмов;
- ограничение приема жидкости при риске отека;
- ограничение голосовой нагрузки;
- отказ от курения;
- умеренность в физической нагрузке.
Источники статьи:
https://emedicine.medscape.com/
https://emedicine.medscape.com/
https://en.wikipedia.org/
https://emedicine.medscape.com/
https://www.webmd.com/
https://www.mayoclinic.org/
По материалам:
© 1998-2016 Mayo Foundation for Medical Education and Research.
© 1994-2016 by WebMD LLC.
Wikipedia, the free encyclopediа
©2005-2016 WebMD, LLC.
© 2005 – 2016 Healthline Media.
Смотрите также:
У нас также читают:
Источник
Стеноз гортани у детей — это сужение просвета органа вплоть до полной его закупорки, что сопровождается нарушением внешнего дыхания. Состояние развивается при ложном крупе, травматических и аллергических поражениях гортани, как следствие длительного периода интубации. Симптомы стеноза включают одышку, бледность и синюшность кожных покровов, повышенную потливость. На стадии декомпенсации возникают судороги, потеря сознания, остановка дыхания. С диагностической целью проводят ларингоскопию, МРТ и КТ гортани, эндоскопическое обследование. Лечение в основном хирургическое: коникотомия или плановые коррекции рубцовых изменений.
Общие сведения
Стеноз является осложнением болезней дыхательной системы или других органов, он не возникает изолированно на фоне полного здоровья (за исключением травм и аспирации инородных тел). Симптомы чаще наблюдаются у грудничков и детей раннего возраста, что обусловлено анатомо-функциональными особенностями верхних дыхательных путей. Заболевание является серьезной проблемой в современной отоларингологии, поскольку при тяжелых формах сужения и отсутствии неотложной медицинской помощи смертность достигает 90-100%.

Стеноз гортани у детей
Причины
Зачастую стеноз гортани у детей осложняет течение острого ларингита, вызванного вирусом парагриппа. При этом формируется ложный круп, при осложненном течении которого сужаются воздухоносные пути. Патология характерна для пациентов до 5-6 лет. Симптомы стеноза могут развиваться при других воспалениях (эпиглоттит, дифтерия). Невоспалительными причинами перекрытия гортани служат:
- Инородные тела. В раннем возрасте дети могут проглатывать бусины, пуговицы и другие мелкие предметы. Ввиду узости гортани посторонние тела застревают в области голосового аппарата, перекрывая доступ воздуха и вызывая симптомы удушья.
- Травма. Механическое воздействие на шею при падении, ударе, удушении сопровождается повреждением гортанных хрящей, тяжелыми нарушениями вентиляционной функции. Подобные травмы представляют угрозу для жизни детей, особенно при их сочетанном характере.
- Аллергия. В детском возрасте стенки гортани очень рыхлые, поэтому при иммунном воспалении они реагируют массивный отеком. При аллергической реакции немедленного типа симптомы полного перекрытия просвета у детей наступают за несколько минут.
- Длительная ИВЛ. Проблемой детской отоларингологии остаются рубцовые постинтубационные стенозы которые при отсутствии адекватного и комплексного лечения приводят к инвалидизации и социальной дезадаптации детей. Сужение становится осложнением «гортанного пролежня».
Частому развитию стеноза способствуют анатомо-физиологические особенности детской гортани. Она имеет короткое преддверие, малый диаметр и податливый хрящевой скелет, что создает благоприятные условия для сужения просвета и даже его полного перекрытия. У детей отмечаются симптомы гипервозбудимости рефлексогенных зон и повышенный тонус парасимпатической системы, с чем связана быстрая реакция мышц, замыкающих голосовую щель в ответ на раздражение.
Патогенез
Формирование стеноза у детей обусловлено тремя компонентами: отеком гортанной слизистой, спазмом мускулатуры и закупоркой просвета густыми слизистыми выделениями. Затруднение прохождения воздуха создает нарушения аэродинамики и увеличивает сопротивление воздушному потоку, провоцирует типичные симптомы (одышку, чувство нехватки воздуха). Недостаточное поступление кислорода сопровождается гипоксией и гипоксемией, кардиоваскулярными и мозговыми нарушениями.
Классификация
С учетом времени появления стенозы подразделяются на врожденные и приобретенные. По локализации бывают синехии заднего или переднего отдела, кольцевидные рубцовые изменения, тотальное заращение просвета. По размеру поражения выделяют ограниченный рубцовый стеноз (до 10 мм) и распространенную форму. В клинической практике наиболее важна классификация по тяжести течения, согласно которой выделяют 4 стадии:
- I (компенсация). Чтобы обеспечить адекватное дыхание, в процесс вовлекается вспомогательная мускулатура, но ЧДД в норме и состояние ребенка удовлетворительное.
- II (субкомпенсация). Происходит чрезмерное напряжение компенсаторных механизмов, в результате чего функция внешнего дыхания нарушается, возникает легкая степень гипоксии.
- III (декомпенсация). Характеризуется полным срывом адаптационных механизмов, тяжелыми расстройствами дыхательной функции и патологическими изменениями гомеостаза.
- IV (асфиксия). Жизнеугрожающее состояние, проявляющееся остановкой дыхания с соответствующими расстройствами кардиоваскулярной системы.
Симптомы
Основной признак стенозов у детей — нарушение функции внешнего дыхания, которое колеблется от небольшого учащения ЧДД до шумного и свистящего дыхания. Чтобы облегчить состояние, ребенок присаживается на корточки, садится, наклонившись вперед с упором на руки. Родители замечают, что при вдохе втягиваются межреберные промежутки, над- и подключичные ямки. Одышка сохраняется даже в покое.
Симптомы сужения гортани включают изменение цвета кожи. Ребенок становится бледным, вокруг губ появляется синеватый оттенок. При прогрессировании стеноза наблюдается тотальный цианоз кожного покрова. Беспокоит повышенная потливость, все тело покрывается липким холодным потом. При тяжелом поражении возможно непроизвольное мочеиспускание или дефекация, судороги. При асфиксии ребенок задыхается, после чего теряет сознание.
Осложнения
Грозное последствие тяжелого гортанного стеноза — летальный исход от остановки дыхания и расстройств сердечной деятельности. При длительном сужении просвета воздухоносных путей у детей возникают симптомы хронической гипоксии, которая нарушает работу внутренних органов и головного мозга, провоцирует отставание в физическом и психическом развитии. Рубцовая деформация чревата потерей голоса и инвалидизацией ребенка.
Диагностика
При развернутой клинической картине стеноза детский ЛОР ставит диагноз без дополнительных методов обследования и сразу переходит к оказанию экстренной помощи. Диагностический поиск выполняется при легких и среднетяжелых формах стеноза либо после купирования асфиксии и стабилизации состояния ребенка. Для обследования применяются инструментальные и лабораторные методы:
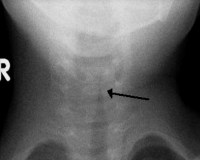
- Ларингоскопия. Как скрининговая диагностика используется непрямая ларингоскопия, которая производится быстро и дает врачу информацию о наличии и характере стеноза. Для изучения анатомического строения гортани и определения уровня сужения показана прямая ларингоскопия.
- Рентгенография. На рентгенологическом снимке в боковой проекции визуализируется рубцовая ткань, что необходимо для диагностики хронического стеноза. Чтобы точно установить локализацию и степень распространенности стенотических изменений, назначается компьютерная томография гортани.
- МРТ гортани. Проводится при затруднениях в диагностическом поиске. Она позволяет детально осмотреть состояние мягких тканей дыхательных путей и окружающей клетчатки, что дает отоларингологу ценную информацию для уточнения этиологического фактора стеноза.
- Эндоскопия. Фиброларинготрахеоскопия требуется для детального осмотра внутреннего состояния гортани, нижележащих отделов дыхательной системы. Методика сочетает диагностические и лечебные функции, поскольку с ее помощью можно удалить инородные тела и наладить нормальное дыхание.
- Лабораторные анализы. При подозрении на инфекционную природу стеноза у детей рекомендована микробиологическая диагностика мазка из зева или мокроты. Больным в тяжелом состоянии необходим расширенный биохимический анализ крови, выявляющий симптомы метаболических и гипоксических расстройств.
Лечение стеноза гортани у детей
Консервативная терапия
При острых стенозах медикаментозные мероприятия имеют вспомогательный характер и включаются в комплекс неотложной помощи. Ребенку вводят кортикостероиды в возрастных дозировках, антихолинэргические средства. Для компенсации гипоксии после устранения стеноза проводится дыхание увлажненными кислородными смесями. После стабилизации самочувствия лечение подбирается по этиопатогенетическому принципу.
Легкие формы болезни подлежат амбулаторной терапии, при остальных рекомендована госпитализация. Если выявлены симптомы ларингита, назначаются нестероидные противовоспалительные препараты, антигистаминные средства. Для ликвидации вязкой мокроты, которая закупоривает просвет дыхательных путей, используют муколитики, щелочные ингаляции (для детей после 4-5 лет). При необходимости подбирается антибактериальная терапия.
Соответственно причине стеноза в стационаре могут применяться противовирусные, противомикробные, противогрибковые препараты. Когда симптомы вызваны нервно-мышечными нарушениями, показаны миорелаксанты. При интенсивном отеке эффективны адреномиметики в виде растворов и ингаляций, которые обладают мощным сосудосуживающим эффектом. Из физиотерапии выполняют УФО, электрофорез на область шеи.
Хирургическое лечение
При остром развитии тяжелого стеноза и асфиксии оперативное вмешательство производится как можно быстрее. В экстренных случаях показана коникотомия — рассечение гортани между хрящами для обеспечения поступления воздуха в дыхательные пути. У детей старше 8 лет проводится менее травматичная пункционная коникотомия, в ходе которой устанавливается катетер с иглой.
При хронических рубцовых стенозах хирургическая коррекция выполняется в плановом порядке. Чаще используются эндоскопические операции: баллонная дилатация, лазерная микрохирургия, вмешательство с помощью микродебридера. У детей также применяют оперативное лечение с наружным доступом: ларингопластику с использованием аутотрансплантата, резекцию гортани, латерофиксацию голосовых складок.
Реабилитация
Для успешного восстановления после хирургического лечения ребенку назначают щадящий режим. Наблюдение у ЛОР-врача проводится в течение 2-3 месяцев один раз в 2 недели. Специалисты советуют соблюдать голосовой режим (тихий разговор, избегание крика и громкого смеха), исключить горячие и острые блюда, чтобы не раздражать слизистую и не провоцировать симптомы удушья.
Прогноз и профилактика
При стенозах 1-2 стадии у врачей есть время для выявления причины патологии и ее устранения, поэтому прогноз благоприятный. В случае декомпенсации состояния и развития асфиксии существует высокий риск смерти, если вовремя не оказана медицинская помощь. Профилактика заболевания включает раннее лечение ОРВИ (в частности парагриппа), избегание травм, проведение иммуностимулирующих и общеукрепляющих мероприятий.
Источник