Кашель после отека гортани
Отек гортани – набухание тканей гортани воспалительного или невоспалительного характера с сужением просвета органа, возникающее вследствие нарушения нервно-рефлекторных механизмов и сверхчувствительности иммунной системы. Развивается на фоне других заболеваний, может быть молниеносным, острым либо хроническим. Проявляется болями в горле, изменением голоса, ощущением инородного тела. При возникновении стеноза возможно удушье, представляющее опасность для жизни пациента. Диагностируется на основании жалоб и данных непрямой ларингоскопии. Лечение – антибиотики, кортикостероиды, антигистаминные и дегидратационные препараты. При остром стенозе необходима трахеостомия.
Общие сведения
Отек гортани – вторичная патология, которая может возникать при травматических повреждениях и заболеваниях гортани различного генеза. Полиэтиологичность данного состояния обуславливает его достаточно широкую распространенность. Из-за возможности молниеносного либо острого развития стеноза отек гортани требует пристального внимания специалистов в области отоларингологии для своевременного проведения экстренных лечебных мероприятий по спасению жизни больного. Может диагностироваться в любом возрасте, чаще выявляется у мужчин 18-35 лет. В весенний и летний период заболеваемость несколько возрастает, что обусловлено увеличением количества аллергических реакций на респираторные аллергены.

Отек гортани
Причины отека гортани
Выделяют следующие причины развития:
- Аллергические заболевания. В качестве аллергенов чаще всего выступают пыльца растений, домашняя пыль, шерсть животных, лекарственные препараты и пищевые продукты.
- Травматические повреждения. Спровоцировать отек может воздействие агрессивных химических веществ или механическое повреждение тканей инородным телом гортани.
- Острые инфекции. Обычно данная патология развивается при детских инфекционных болезнях: дифтерии, кори, скарлатине. Возможно возникновение отека гортани при гриппе или гортанной ангине.
- Воспалительные заболевания гортани. У детей отек чаще выявляется при подскладочном ларингите, у взрослых – при инфильтративном или флегмонозном ларингите. При катаральной форме болезни это осложнение обнаруживается реже.
- Новообразования гортани. Отек может появляться как при доброкачественных, так и при злокачественных неоплазиях органа.
- Заболевания и травмы близлежащих органов и тканей. Патология иногда диагностируется при развитии гнойных процессов (флегмоны, абсцесса) в области шеи, опухолях щитовидной железы и органов средостения.
Молниеносный отек чаще наблюдается при травмах и аллергии, острый – при инфекционных и воспалительных заболеваниях, хронический – при онкологических поражениях. Скорость прогрессирования отека при всех перечисленных патологиях может варьироваться из-за различий динамики развития основного заболевания, индивидуальной реактивности организма, воздействия негативных факторов и пр. В качестве предрасполагающих факторов отоларингологи рассматривают общее истощение, авитаминоз, декомпенсированный сахарный диабет, хроническую почечную недостаточность и другие патологии, обуславливающие общее ослабление организма. Поражается преимущественно подскладочное пространство, зона черпаловидных хрящей, черпаловидные складки, частично складки преддверия и надгортанник, что связано с наличием рыхлой соединительной ткани в подслизистом слое перечисленных областей.
Симптомы отека гортани
Первыми проявлениями являются боль в горле и ощущение инородного тела, усиливающиеся при глотании и речи. Меняется тембр голоса – он становится более низким, глухим, хриплым. При дальнейшем увеличении отека возникает затрудненное шумное дыхание (стридор), обусловленное уменьшением просвета органа. Отмечается беспокойство, раздражительность. Развивается удушье. Возможна потеря голоса (афония). Скорость появления и выраженность симптоматики различается в зависимости от вида отека гортани. При молниеносной форме формирование развернутой клинической картины занимает несколько минут, при острой – несколько часов, при хронической – несколько дней или даже недель. Чем быстрее прогрессирует патология – тем выше вероятность появления опасных для жизни осложнений.
Осложнения отека гортани
Грозным осложнением отека является острый стеноз гортани, представляющий непосредственную угрозу для жизни больного. Выявляется одышка, шумное затрудненное дыхание с участием мышц шеи, спины и плечевого пояса, втяжением межреберных промежутков и западением надключичных ямок. Больной принимает вынужденное положение. Отмечается гиперемия лица, сменяющаяся цианозом. Затем кожные покровы приобретают сероватый оттенок. Наблюдается потливость, расстройства метаболизма, нарушения деятельности ЖКТ, сердечно-сосудистой и мочевыделительной систем. При отсутствии ургентной медицинской помощи наступает асфиксия и смерть.
Диагностика
Постановка диагноза не вызывает затруднений и производится сразу при поступлении пациента на основании:
- Консультации отоларинголога. Специалист собирает жалобы, выясняет анамнез (когда появились первые симптомы, какова была динамика заболевания), уточняет наличие патологий, способных спровоцировать отек гортани, отмечает характерные изменения: инспираторную одышку, изменения голоса и пр.
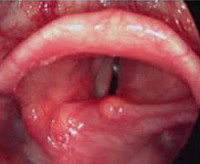
- Непрямой ларингоскопии. В ходе обследования врач выявляет припухлость слизистой студенистого или водянистого характера, выраженное утолщение надгортанника, сужение голосовой щели. При отеке воспалительного генеза обнаруживается гиперемия и мелкие кровоизлияния в слизистую, при невоспалительном поражении перечисленные изменения не наблюдаются.
Для определения основной патологии могут использоваться другие диагностические методики, в том числе рентгенография ОГК, рентгенография гортани, КТ органов средостения, бронхоскопия и пр. Перечень исследований определяется индивидуально с учетом симптоматики.
Лечение отека гортани
Пациентов госпитализируют в отделение отоларингологии. Рекомендуют ограничить прием жидкости, голосовую и физическую нагрузку. При незначительном или умеренном сужении гортани осуществляют консервативную терапию. Больным назначают антигистаминные средства, глюкокортикоиды, дегидратационные препараты (петлевые и гипотиазидные диуретики), глюконат кальция, витамин С и глюкозу парентерально. При отсутствии положительной динамики дозу гормонов увеличивают, схему терапии дополняют внутривенными инфузиями физ. раствора с хлористым кальцием, преднизолоном и диуретиками. При неэффективности медикаментозного лечения показана трахеостомия. Пациентам со стенозом гортани операцию проводят при поступлении, в тяжелых случаях сначала выполняют коникотомию для устранения асфиксии, а затем накладывают трахеостому.
Прогноз и профилактика
Прогноз зависит от основного заболевания, скорости нарастания отека и своевременности обращения за медицинской помощью. При молниеносном отеке существует риск возникновения стеноза с асфиксией и гибелью больного. У пациентов с острым отеком стеноз развивается реже, при квалифицированном лечении основной патологии (обычно воспалительного или инфекционного заболевания) исход, как правило, благоприятный. Для хронического отека стеноз нехарактерен, в подобных случаях неблагоприятный прогноз может быть обусловлен тяжестью основного заболевания (например, наличием неоперабельной опухоли).
Для профилактики отека необходимо обращаться к отоларингологу при появлении признаков воспалительных и инфекционных заболеваний верхних дыхательных путей, избегать попадания инородных тел, регулярно проходить профилактические мед. осмотры, наблюдаться у специалиста при наличии хронических патологий гортани.
Источник

Проснулись с утра и не можете говорить? Кроме осиплости чувствуете недомогание? В 95 процентах случаев это ларингит. Ларингит – это воспаление верхних дыхательных путей, поражающее гортань. Зачастую диагноз ставится только когда в процесс вовлекаются связки и происходит изменение голоса. Заболевание может возникнуть и у взрослых, и у детей. Из этой статьи вы узнаете о причинах, симптомах болезни и о том, как ее лечить.
Формы заболевания
У заболевания бывают две формы: острая и хроническая. Если ларингит не перешел в острую стадию, то у взрослых он вылечивается буквально в течение одной недели достаточно грамотной терапии. Хуже, когда болезнь запускают, и оттягивают визит к врачу до последнего. Тогда возможны тяжелые осложнения на всю гортань, слизистую дыхательных путей.
Взрослые испытывают трудности с этим заболеванием реже, чем дети, так как иммунная система сформировавшегося организма намного крепче.
Как правило, причиной ларингита становится не один фактор, а целый комплекс. Чаще всего болезнь приходит на фоне ОРВИ, а способствуют ей различные вирусные инфекции. Но у взрослых ларингит может возникать и как самостоятельное заболевание.

Наиболее частые причины воспаления гортани:
- Инфекция вирусного характера. Это может быть грипп, риновирус или аденовирус. Отличительная особенность – развитие болезни происходит очень быстро, буквально в течение нескольких часов.
- Инфекция бактериального характера. Здесь возбудителями чаще становятся бактерии стафилококка или стрептококка (то есть воспаление может развиться после скарлатины, кори, краснухи). Диагностировать ларингит в этом случае становится сложнее, так как болезнь затрагивает не только участок гортани взрослого человека, расположенный в районе голосовых связок. Эффект как бы «размазывается» – могут появляться хрипы в бронхах, выделения из носа и т.д.
- Инфекция грибкового характера – плесневые и дрожжевые грибки также могут стать причиной ларингита.
- Аллергическая реакция на пищевые, либо респираторные раздражители (лечит врач аллерголог). Терапия воспаления гортани при таких условиях связана, прежде всего, с приемом антигистаминных препаратов, а иногда и гормональных.
- Резкие перепады температуры. Вы можете, будучи разгоряченным, выйти на холодный воздух и после этого заболеть ларингитом. Или же много попить холодной воды на жаре. Ларингит, вызванный этими факторами, выявляется и лечится проще всего.
- Высокая нагрузка на голосовые связки. Недаром ларингит называют профессиональной болезнью ораторов, певцов, педагогов – всех тех, кому приходится долго и громко говорить или петь. Чаще всего у людей этих профессий развивается острая форма воспаления.
- Длительный сухой кашель при бронхите также может вызвать ларингит. То же самое и для курильщиков.
Кроме того, мелкодисперсные частицы и пары тяжелых химических соединений (жестких солей, ртути и других металлов) могут вызывать особую форму заболевания – реактивный ларингит. Им нередко страдают люди, занятые во вредных производствах, на предприятиях химической промышленности, металлургии, на цементных заводах и т. д.
Косвенной причиной ларингита может стать и злоупотребление алкоголем – спирты и эфиры вызывают сворачивание белков, что приводит к иссушению гортани. Это делает ее крайне уязвимой к внешним воздействиям (именно поэтому после застолья, кроме головы, у нас часто болит горло и садится голос).
Воспаление развивается из-за проникновения патогенного микроорганизма внутрь клетки. Тогда в пораженном участке вырабатываются медиаторы воспаления, активируются макрофаги и другие защитные клетки организма. Развивается воспаление.
Совет врача
При ларингите хорошо себя зарекомендовали ингаляции. Это может быть простой способ – подышать паром от горячей воды, так и с помощью небулайзера. В первом случае используют щелочной раствор (щепотка соды на стакан воды), отвар ромашки и шалфея (по 1 ч. л. на 200 мл воды) или чабреца (1 ч. л. на 1 стакан воды). Во втором случае можно использовать амброксол, физраствор. В случае сильного отека могут применяться гормональные препараты (Дексаметазон, Преднизолон), их назначает врач. Любые ингаляции выполняются при температуре тела не выше 37,0 у детей и подростков и 37,2 у взрослых.
Организм начинает реагировать на эти процессы, увеличивая приток крови к пораженной области – отсюда возникает отек. Отек приводит к сужению голосовой щели. Кроме осиплости, это проявляется еще и ухудшенной вентиляцией гортани. В нее начинает поступать меньше влаги. Она иссушается и становится еще менее защищенной.
Характерные симптомы:
- Зуд, боль, першение или жжение в горле.
- Ощущение инородного тела в гортани.
- Затрудненное глотание.
- Хрипота и осиплость голоса. При запущенной или острой форме ларингита этот симптом может привести к полной потере голоса у взрослого человека.
- Лающий кашель. По мере протекания болезни характер кашля будет меняться. Изначально он будет сухой, раздражающий воспаленную слизистую. Когда лечение войдет в активную фазу, кашель будет увлажняться, а мокрота – легко отхаркиваться.
- Температура. Если это вирус, температура подскачет до 38-38,5 практически с первых часов болезни и будет держаться не более трех дней. А вот признаком бактериального ларингита является длительный воспалительный процесс, при котором температура держится в районе 37,5 градусов.
- Общее недомогание и слабость.
- Головная боль
- Потеря аппетита, быстрая утомляемость.

Если вы заподозрили, что заболеваете ларингитом, следует немедленно обратиться к врачу, ведь запущенная болезнь может приковать Вас к постели на пару недель или лишить голоса.
Диагностика происходит в несколько этапов:
- Сбор анамнеза, во время которого доктор опрашивает Вас: о времени появления первых симптомов, о том, болели ли Вы раньше ларингитом, не было ли дополнительных факторов, на фоне которых могло развиться воспаление гортани.
- Осмотр гортани и ларингоскопия. Специалист исследует слизистую на предмет наличия отека, увеличенных связок, инфильтрации, белого налета, микротрещин.
- При острой форме обычно делают лабораторный анализ мазка. Дополнительно может потребоваться сбор крови и мочи.
Ларингит имеет общие симптомы с рядом тяжелых заболеваний – сифилисом гортани, туберкулезом и даже раком. Поэтому иногда врач может назначить дифференциальную диагностику, чтобы точно выявить патологию.
В отличие от обычных респираторных вирусных заболеваний ларингит не пройдет сам по себе, на одной мобилизации иммунных функций организма. Ему необходимо комплексное лечение. Причем должны учитываться и факторы, вызвавшие заболевание, или причины, ему способствующие.
Фармакологические методы лечения можно условно разделить на несколько типов в зависимости от причин возникновения болезни и особенностей ее протекания:
- Противовирусные средства – «Ингавирин», «Эргоферон», «Амиксин», «Циклоферон».
- Антибактериальные средства – принимаются при острых и затяжных формах ларингита, протекающего при повышенной температуре и сильном отеке – «Цефтриаксон», «Амоксиклав», «Аугментин», «Азитромицин», «Оспамокс».
- Противогрибковые средства – «Метронидазол», «Флуконазол».
- Противовоспалительные аэрозоли – «Ингалипт», «Тантум Верде» и другие подобные им препараты.
- Средства для рассасывания – «Фарингосепт», «Стрепсилс» (подойдут любые смягчающие пастилки, леденцы, если они вам не противопоказаны).
- Растворы для полоскания горла и полости рта – «Тантум верде», «Ротокан» и т.д.
- Антигистаминные препараты (хорошо убирает отек, что способствует быстрому восстановлению голоса) – «Супрастин», «Цетрин».

Стероиды и другие гормональные средства подбираются строго индивидуально при обращении к врачу. Если даже вы понимаете, что вам необходимы подобные препараты, не стоит заниматься самолечением. Их совместимость с другими лекарствами может гарантировать только специалист.
При лечении ларингита старайтесь выполнять несколько простых советов:
- Голосовой покой.
- Чаще проветривайте помещение, где преимущественно находится больной. Болезнетворные бактерии и вирусы не должны скапливаться в комнате. Это не только увеличит шансы на скорое выздоровление, но и обезопасит ваших близких.
- Старайтесь больше пить, чтобы поддерживать нормальный обмен веществ и подстегивать свою иммунную систему к борьбе с воспалением.
- Увлажняйте помещение и поддерживайте в нем нормальную температуру (не выше 27 и не ниже 22 градусов).
- Полощите горло и полость рта содо-солевым раствором. Это обеззаразит пораженную область.
- Делайте паровые ингаляции на травяных настоях (шалфей, мята, календула, ромашка). Они отлично заменяют смягчающие препараты и снимают приступы кашля и першения в горле.
- На последних стадиях болезни, когда сбита температура, а воспалительный процесс пошел на убыль, можно делать паровые ванны для ног.
- Физиотерапия.

В качестве «бабушкиного» средства при ларингите полезно принимать внутрь сок черной редьки с медом.
Готовится он следующим образом: с редьки срезается острая верхушка, из центра плода вынимается мякоть, чтобы получилась емкость объемом 40-50 мл. В нее помещается мед, а сверху накрывается срезанной частью.
Редька ставится в темное место с комнатной температурой. Настаивается корнеплод 14-16 часов. По прошествии этого времени он дает сок, который зачерпывается ложкой и принимается несколько раз в день.

Для профилактики болезни соблюдайте ряд правил:
- Ведите здоровый образ жизни.
- Избегайте авитаминозов, следите за тем, что вы едите.
- Долечивайте любые заболевания слизистой носа, рта, горла, глаз. Все органы нашей головы взаимосвязаны, и инфекция легко переходит от одного к другому.
- Если вы все же заболели, не откладывайте визит в поликлинику.
- Следуйте указаниям врача.
- Если вы курите, избавьтесь от этой пагубной привычки, хотя бы на время болезни.
- Пользуйтесь рецептами народной медицины, но знайте меру.
Ларингит, хоть и неприятное, но неопасное заболевание, если его своевременно диагностировать и лечить. Следуя рекомендациям из нашей статьи, вы сможете вылечиться буквально за несколько дней.
Данная статья проверена действующим квалифицированным врачом Виктория Дружикина и может считаться достоверным источником информации для пользователей сайта.
Оцените, насколько была полезна статья
Проголосовало 11 человек,
средняя оценка 4.5
Источник
Чем опасен трахеобронхит?
Воспаление в трахее опасно тем, что невылеченная вовремя инфекция часто спускается ниже и приводит к бронхиту. Не зря врачи выставляют такой двоякий диагноз, как трахеобронхит. Об этом заболевании мы побеседовали с терапевтом, дерматологом многопрофильной клиники «Альфа-Центр Здоровья» Ольгой Александровной МЕЛЬНИКОВОЙ (г. Нижний Новгород).
– Ольга Александровна, почему трахею часто осаждают вирусы и бактерии?
– Трахею называют по-другому дыхательное горло. Она является продолжением гортани и имеет вид узкой трубки длиной 11-13 см, состоящей из 16-20 хрящевых полуколец.
Трахея соединяет гортань и бронхи, соответственно она стоит на пути инфекции, которая поселяется сначала в горле, но, если иммунитет снижен и воспаление сильное, захватывает все новые территории.
А трахею вирусам и бактериям поразить не так уж и сложно, потому как в этом небольшом органе дыхания быстро возникает воспаление и раздражение из-за чувствительности слизистой оболочки.
– Что же может раздражать слизистую оболочку трахеи?
– Причиной воспаления в трахее часто являются вирусы (например, гриппа и парагриппа); бактерии (бронхамелла катаралис, гемофилус инфлюэнце – гемофильная палочка, стафилококк, стрептококк, пневмококк); грибки.
Также на слизистую оболочку трахеи оказывают влияние внешние факторы: слишком холодный или горячий воздух, пыль, загазованность, курение.
Воспаление в трахее может развиться и от аллергии. Аллергенами являются различные пылеобразные частицы, как правило, бытового характера. Домохозяйки часто реагируют сухим раздражающим кашлем на чистящие средства, клещей-сапрофитов, обитающих в старой мебели и пуховых постельных принадлежностях.
Иногда причиной недуга становятся болезни сердца и почек, эмфизема легких или хронические воспаления носоглотки.
Нередко выявить причину очень сложно, для этого нужны специальные тесты и пробы. Чаще трахеитом заболевают осенью и весной.
– Каковы основные симптомы болезни? Чем этот недуг отличается от других заболеваний верхних дыхательных путей, например ларингита или фарингита?
– Главными симптомами трахеита являются сухой кашель и першение в горле. Кашель часто возникает при глубоком вдохе, а также при перепадах температуры.
От ларингита болезнь отличается тем, что в первом случае кашель беспокоит постоянно, а при воспалении в трахее он появляется, как правило, утром и ночью, сопровождается головными болями.
При фарингите же возникает очень сильная боль в гортани, которую ни с чем нельзя перепутать. При раздражении в трахее чувствуется легкое, но неприятное першение в горле.
– Нарушается ли дыхание при поражении трахеи?
– В острой фазе болезни наблюдается поверхностное и учащенное дыхание. Иногда мучают головная боль, чувство разбитости, повышается температура до 37,3-37,5°С.
Мокрота в начале заболевания отделяется с трудом и в небольших количествах, имеет вязкий характер. Но постепенно, с 3-4-го дня болезни, особенно если больной начал сразу лечиться, мокрота становится уже слизисто-гнойной, более обильной и отделяется легче. Боли при кашле также становятся менее интенсивными, и спустя несколько дней заболевание, как правило, заканчивается выздоровлением.
Если же на воспаление в трахее человек не обращал никакого внимания, не предпринял мер, чтобы устранить раздражающие факторы, болезнь, особенно в холодную погоду, прогрессирует и переходит на бронхи.
– В этом случае развивается бронхит?
– Если в воспалительный процесс вовлекаются и трахея, и бронхи, больному, как правило, ставится диагноз «трахеобронхит». Кашель становится более мучительным и постоянным, а температура тела может превысить 38 °С.
– Какие еще осложнения влечет за собой трахеобронхит?
– Наиболее частым осложнением трахеобронхита является распространение инфекционно-аллергического процесса на слизистые оболочки нижних дыхательных путей. Особенно опасным считается развитие бронхопневмонии или бронхиолита у людей пожилого возраста.
– Как воспаление в трахее проявляется у детей?
– У детей симптомы трахеита появляются чаще ночью или поздно вечером. У ребенка может быть нарушен сон из-за сухого лающего кашля.
Характерные признаки болезни – чувство жжения за грудиной, приступы кашля при глубоком вдохе, смехе, плаче, смене температуры воздуха, вдыхании раздражающих паров или газов.
Во время кашля ребенок ощущает саднящую боль в глотке, поэтому старается ограничить дыхательные движения. Дыхание становится поверхностным и учащенным.
Даже небольшое скопление мокроты в просвете трахеи вызывает очередной приступ сильного судорожного кашля. При сопутствующем ларингите голос может быть хриплым. Общее состояние обычно страдает незначительно, температура тела чаще повышена, может достигать 38-39 °С. Мокрота вначале вязкая, слизистого характера, отходит с трудом в небольшом количестве.
– Как проводится диагностика болезни?
– Больного должен осмотреть терапевт. Обязательно проводится осмотр трахеи и гортани с помощью ларингоскопа, выслушивается дыхание фонендоскопом. При осмотре глотки и гортани виден отек, характерный для острого трахеита, при аускультации (выслушивании) проявляются хрипы различного характера, рассеянные по легким.
– При лечении всегда назначаются антибиотики?
– Антибактериальная терапия проводится в том случае, если имеются признаки бактериального воспаления, а именно длительная (более 3 дней) температура выше 38,5°С, гнойная мокрота, наличие других очагов воспаления (гнойный отит, синусит).
Подбор антибиотика, расчет дозы, длительность курса определяет только врач с учетом клинических проявлений болезни и особенностей каждого пациента. Именно поэтому так важно проводить лечение под наблюдением квалифицированного специалиста.
В первую очередь необходимо обеспечить больному покой, а при повышенной температуре тела лучше находиться в постели. Возбудителями болезни чаще всего являются вирусы, поэтому назначается курс противовирусной терапии.
Для облегчения симптомов интоксикации, смягчения кашля желательно часто пить теплый чай маленькими глотками.
– Получается, фитотерапия для снятия воспаления очень даже приветствуется?
– При хорошей переносимости можно принимать настои и отвары лекарственных трав: душицы, подорожника, мать-и-мачехи, шалфея, эвкалипта. Полезны чаи с ромашкой, шиповником, сиропом корня солодки, несладкие морсы.
Успокаивающее действие на раздраженную трахею оказывают подогретая минеральная вода (можно полоскать ею горло), а также теплое молоко (лучше с медом, если нет аллергии).
Хороший эффект дают паровые ингаляции с отваром картофеля, подорожника, лаванды, ромашки, мяты, шалфея, прополиса.
– А если дома есть компрессорный или ультразвуковой ингалятор?
– Ингаляции можно проводить и с помощью небулайзера. Преимущество такого вида лечения в том, что пары лекарственных средств быстро попадают на слизистую оболочку. Отхаркивающие, противовоспалительные средства подберет врач. Хотя достаточно эффективны ингаляции даже обычным физиологическим раствором хлорида натрия (3-6 раз в течение дня).
Однако категорически запрещается делать различные ингаляции в начале болезни, при сухом кашле и повышении температуры.
– Насколько эффективны популярные народные методы лечения – горчичники, банки, перцовый пластырь?
– Во второй стадии болезни, при появлении влажного кашля, могут помочь горчичники (накладывают на грудную клетку), горчичные обертывания, перцовый пластырь.
Если плохо отходит мокрота, применяют разнообразные отхаркивающие средства растительного происхождения – траву термопсиса, корень алтея, солодки.
Полезно сухую горчицу насыпать в носки, так как стопа и верхние дыхательные пути очень взаимосвязаны между собой.
Если нет аллергии, можно пить чаи с калиной, малиной, клубникой. Однако прежде чем приступать к любому виду лечению, проконсультируйтесь с врачом.
– Можно ли принимать какие-нибудь противокашлевые препараты?
– В первые 2-3 дня болезни, когда кашель непродуктивный, сухой, болезненный, оправдано применение противокашлевых препаратов. Но, как только будет наблюдаться увлажнение кашля, прием этих средств следует прекратить. Для разжижения и улучшения эвакуации мокроты назначаются уже муколитические средства.
Екатерина КОРОЛЕВА.
Источник