Какая гортань у новорожденного


Когда малыш заболевает, мама еще до приезда врача пытается самостоятельно осмотреть горло чада, но разобрать толком ничего не получается. Все потому, что нет четкого представления о том, как должно выглядеть горло здоровое, а как — больное. Покраснение гортани — не всегда признак серьезной болезни, а отсутствие красноты, которую в большинстве случаев и пытаются разглядеть мамы, не всегда является признаком здоровья. Нужно разобраться во всем по порядку.
Симптомы
У детей часто болит горло, причин может быть много — от аллергии до химического ожога, но чаще всего детей поражают респираторные вирусы. Могут быть также бактериальные воспаления, травмы.


Посмотреть, что происходит с горлышком ребенка, нужно тогда, когда малыш начинает демонстрировать определенные симптомы или открыто жаловаться на них:
- боль при глотании;
- затрудненное дыхание;
- насморк;
- головная боль, озноб;
- внезапная лихорадка, повышенная температура;
- увеличение подчелюстных лимфатических узлов;
- отказ от питья и еды.
Как проводить осмотр?
Если мама мельком заглянула в горло ребенку, который вяло сделал «а-а-а-а», осмотром это считать нельзя.

Есть определенные правила осмотра горла:
- Ребенка следует поставить у окна, выходящего на солнечную сторону. Если такого окна нет или естественного освещения не хватает, можно воспользоваться небольшим фонариком.
- Понятно, что не в каждом доме есть медицинский шпатель, но обычная столовая ложка есть у всех. Чистыми руками, вымытыми с мылом, возьмите чистую ложку, обдайте ее ручку кипяченой водой. После этого руками касаться ручки уже не надо.
- С помощью ложки аккуратно надавите на серединку языка. Если давить на кончик, можно ничего не разглядеть. Если давить на корень, то ребенка обязательно стошнит, так как это самый простой и легкий способ вызвать рвотный рефлекс.

- Миндалины видно лучше всего, но для оценки их состояния нужно попросить ребенка как можно шире открыть рот, чтобы язык оказался прижатым к нижней губе.
- Чтобы оценить состояние задней стенки гортани, имеет смысл слегка придавить язык шпателем или ложкой.
- Ребенок должен дышать ртом, делая глубокие вдохи, при которых язык рефлекторно несколько опускается. Так область миндалин и боковых частей гортани рассмотреть значительно проще.
Чтобы не перепутать небную миндалину с глоточной, нужно хотя бы в общих чертах представлять себе строение горла.

Норма
Нормальное здоровое горло выглядит так:


- В ротовой полости нет видимых изменений, ран, язв. Язык чистый, с небольшим физиологическим налетом или без него.
- Миндалины не увеличены, симметричны, имеют бледно-розовый оттенок. Налета, пузырьков, язвочек, увеличенных бугорков с выраженными границами и уплотнений на них не видно.
- Небо и небные дужки имеют розовый цвет – иногда более, а иногда менее насыщенный, но равномерный. Налета, гнойников, пятен на них нет.
- Боковые части гортани в норме не отекшие, розовые.
- Задняя часть гортани, богатая кровеносными сосудами, может быть краснее, чем остальные части горла, но оценивать следует исключительно состояние сосудов — не увеличены ли они, нет ли выраженных бугорков, гнойников и налета.
Как выглядит патология?
Визуальные признаки больного горла гораздо более разнообразны и указывают на вполне определенные заболевания. Точный диагноз может поставить только квалифицированный врач, который будет основываться не только на осмотре горла, но и на суммарном значении других симптомов, а также результатах лабораторных анализов.
Однако знание отличительных признаков патологий горла еще ни одному родителю не мешало. Это полезно хотя бы для того, чтобы знать, в каких случаях срочно вызвать скорую помощь, а в каких — отправиться на прием в поликлинику или вызвать доктора на дом.
На ранних стадиях ангины миндалины становятся ярко-красными, через несколько часов они покрываются белым налетом. Могут появляться гнойники, отдельные участки гнойного или некротического характера. Просвет гортани может быть сужен. При таких воспаленных миндалинах могут увеличиться близлежащие лимфатические узлы.


Ангина всегда сопровождается высокой температурой, выраженной интоксикацией. После острого периода может начаться фолликулярная ангина, которая хорошо различается при осмотре благодаря яркому признаку — рыхлому гнойному налету на миндалинах.
О том, как распознать ангину, смотрите в следующем видео.
- Некротическая ангина характеризуется омертвевшими серыми участками лимфоидной ткани на миндалинах, иногда процесс распространяется и на небные дужки, и на язык.
- Грибковая ангина, как правило, сопровождается покраснением и воспалением миндалин, появлением визуальной рыхлости, а также желтовато-зеленого налета. Грибки в горле чаще всего имеют отношение к роду Candida.

- Фарингит – распространенное детское заболевание, которое довольно часто начинает развиваться при вирусном заболевании, при аллергии, при некоторых грибковых поражениях (реже), а также при бактериальном заражении. Почти при всех видах фарингита поражается слизистая оболочка гортани.
- При самой простой форме (катаральном фарингите) наблюдается небольшое покраснение, а также незначительный отек в области гортани, который не затрагивает ни миндалины, ни небо.
- При видимом увеличении глоточных миндалин, выраженном покраснении и отечности самой гортани можно говорить о возможном гипертрофическом фарингите.
- Атрофический фарингит связан с атрофией слизистой оболочки, горло «лаковое», яркий признак — сосуды на задней части глотки. Они становятся более крупными, визуально их становится как бы меньше.

- Гранулезный фарингит определить легче всего: задняя стенка гортани покрывается гранулами, напоминающими наросты в горле. Могут наблюдаться сгустки слизи.

- Может возникнуть кандидоз. Это заболевание также называют молочницей горла, за характерный грибковый налет. Температура тела при белом налете в гортани повышается редко, жалобы на трудности с глотанием и боли могут быть, а могут и не быть. Самый важный визуальный симптом — белый творожистый налет на гортани и небе, иногда – на миндалинах. Эти части гортани могут быть несколько увеличены, воспалены.

- Аденоиды – это часто детское заболевание. Оно сопровождается затруднением носового дыхания, ночным храпом, иногда — снижением слуха. В домашних условиях разглядеть состояние аденоидов из-за их анатомического расположения нельзя. Ведь аденоиды в горле расположены в своде носоглотки. Увидеть их, оценить размер, степень отечности, стадию недуга способен только врач – с применением специального зеркала, которым он может заглянуть за мягкое нёбо.

- Дифтерия. Это инфекционное заболевание, при котором чаще всего поражается ротоглотка. При дифтерии у ребенка будут увеличенные миндалины, воспаленное отечное горло. Характерным визуальным признаком заболевания является плёнчатый налёт в гортани и на миндалинах. Налёт может быть обширным, а может быть островками, он с трудом снимается шпателем, и после этого остаются красные кровоточащие пятна. Обычно пленка имеет сероватый цвет. При дифтерии может развиваться отек шеи, часто воспаляются лимфатические узлы, повышается температура до 38,0-39,0 градусов.


- Ларингит сопровождается воспалением слизистой оболочки гортани. При осмотре фиксируется сильное покраснение, а также припухлость горла. Потом покраснение распространяется и на слизистую оболочку надгортанника.
Сосуды задней стенки гортани сильно увеличены, из них может просачиваться кровь, это выражается появлением красных точек. Красные точки свойственны, кстати, и осложненному гриппу. При ларингите у ребенка, как правило, есть осиплость голоса, сухой лающий кашель, который становится сильнее в ночное время.


- Коклюш – заразное бактериальное заболевание, которое сопровождается сильными приступами кашля. Иногда сопровождается воспалением гортани, которое носит механический характер. При постоянных сильных приступах удушливого кашля раздражается слизистая горла. Однако сам по себе визуальный осмотр гортани не может быть основанием для постановки диагноза.

- Скарлатину очень просто распознать, всего лишь осмотрев горло малыша. Наиболее ярким признаком является так называемый скарлатиновый язык: в первые дни – с белым налетом и с едва различимыми пузырьками, а затем – насыщенного яркого малиново-алого цвета, с выраженной зернистой структурой. Миндалины воспалены, зачастую покрыты сыпью, похожей на прыщики.
При тяжелом протекании этой заразной болезни могут наблюдаться небольшие язвочки на горле. Распознать скарлатину помогут и другие ее характерные симптомы — покраснение кожи, появление сыпи (за исключением носогубного треугольника).


- Папилломатоз гортани. Это доброкачественная опухоль, которую легко можно разглядеть на одном из участков гортани, если она имеет место быть. Папиллома редко бывает единичной, обычно при заболевании в гортани наблюдается несколько таких образований. Довольно часто они захватывают области мягкого нёба, миндалин, могут даже проявляться на губах. Почти так же проявляются и полипы гортани, но они имеют меньшую площадь распространения и обычно больше локализованы.


В каких случаях следует незамедлительно вызвать скорую помощь?
Во всех случаях, когда родители подозревают у ребенка заболевания горла, обязательно следует проконсультироваться с врачом. После осмотра и обнаружения проблемы ни в коем случае не нужно начинать заниматься самолечением. Дело в том, что симптомы многих заболеваний, описанных выше, похожи, и мама, которая не каждый день созерцает больное горло у разных людей, вполне может перепутать относительно безопасный ларингит и коклюш, который очень опасен для детей до 2 лет.

Язвы в горле тоже могут ввести в заблуждение, как и налет на языке, который характерен для многих инфекционных недугов.
Поэтому сделать правильный вывод способен только врач, в арсенале которого есть не только специальное оборудование для визуального исследования горла, но и лаборатория. Он быстро сможет ответить на вопрос, какой возбудитель и как давно поселился в гортани, к каким антибиотикам или противогрибковым препаратам он чувствителен.

Есть симптомы, которые должны заставить здравомыслящую маму сразу вызвать скорую помощь:
- При осмотре заметно сужение гортани, и при этом ребенку сложнее дышать. Это может говорить о стенозе гортани. Состояние смертельно опасное, особенно для маленьких детей.
- При осмотре мама заметила язвы, гнойники в горле (на любой его части), и при этом у ребенка высокая температура (выше 38,5-39,0 градусов).
- При домашнем обследовании мама увидела кровоточащие сосуды задней стенки гортани, и при этом у ребенка сильная лихорадка, интоксикация (с рвотой или без).
Источник
Дыхательная система плода и новорожденного. Развитие дыхательной системы
Для новорожденных характерны следующие анатомические особенности.
• У новорожденных и детей первых месяцев жизни обычно крупная голова, выпуклый затылок и короткая шея.
• Язык большой. Гортань смещена в вентральном и краниальном направлении. Вход в нее располагается на уровне позвонка С4, а не С6, как у взрослых. Сгибание шеи, облегчающее осмотр гортани при ларингоскопии у взрослых, у детей младшего возраста пользы не приносит.
• Надгортанник длинный, гибкий, U-образный, поэтому нередко применяется ларингоскоп с прямым клинком, который вводят под надгортанник.
• Наиболее узкая часть дыхательных путей находится на уровне перстневидного хряща. В этом месте легко нанести травму эндотрахеальной трубкой, особенно если ее диаметр слишком велик.
• Трахея выстлана многорядным мерцательным эпителием, рыхло связанным с подлежащими тканями. Даже незначительное повреждение эпителия может привести к отеку подлежащих мягких тканей и сужению просвета трахеи после экстубации. По этой причине стридор у новорожденных наблюдается чаще, чем у детей постарше и взрослых.
Как известно, сопротивление воздушному потоку в трубке обратно пропорционально четвертой степени ее радиуса, следовательно, сопротивление в трахее резко возрастает даже при небольшом отеке. Кроме того, повреждение в области перстневидного хряща может осложниться стойким подскладочным стенозом гортани.
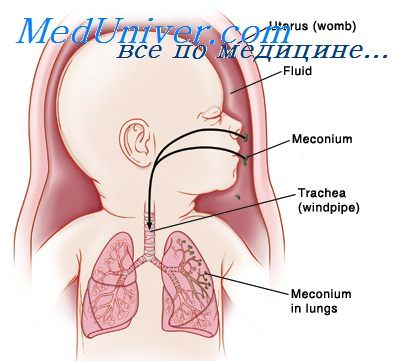
• Трахея у новорожденных короткая, около 4—5 см, что повышает риск введения эндотрахеальной трубки в один из главных бронхов. Однако слишком короткая эндотрахеальная трубка может легко сместиться из гортани.
• Хрящи трахеи настолько мягкие, что под действием отрицательного давления на вдохе трахея может спасться. Чтобы избежать спадения трахеи, а также глотки и носоглотки, при самостоятельном дыхании часто применяют постоянное положительное давление. Этот метод играет важную роль в обеспечении проходимости дыхательных путей у детей в периоперационном периоде.
• Вопреки распространенному мнению, что новорожденные дышат только носом, у них, вероятно, лишь замедлен переход к дыханию ртом при затруднении носового дыхания. Носовые ходы у новорожденных и грудных детей узкие, и их проходимость легко нарушается при скоплении слизи, отеке и даже введении назогастрального зонда.
• У плода, достигшего возраста 24 нед, уже сформированы дыхательные бронхиолы и возможен газообмен, следовательно, с этого момента плод жизнеспособен. Примерно в то же время начинается синтез сурфактанта.
• Сурфактант уменьшает поверхностное натяжение в альвеолах, чем значительно облегчает их растяжение и предотвращает спадение. Он синтезируется альвеолоцитами II типа и состоит из фосфолипидов, преимущественно лецитина.
• Показателем зрелости легких плода служит соотношение содержания лецитина и сфингомиелина в околоплодных водах. Это соотношение увеличивается по мере созревания легких: при сроке 32 нед оно составляет 1, в 35 нед — 2, у доношенного ребенка — 4—6. Недостаток сурфактанта может привести к болезни гиалиновых мембран, которая проявляется ателектазами, неравномерностью VA/Q и ригидностью легких с увеличением работы дыхания и ухудшением газообмена.
У новорожденных синтез сурфактанта может нарушиться под действием различных факторов: гипоксии, гипотермии, ацидоза и гипероксии. Помимо сурфактанта в легких плода образуется жидкость, она заполняет легкие и, как предполагают, необходима для их нормального развития. При прохождении плода по родовым путям большая часть жидкости выдавливается из легких. Оставшаяся жидкость удаляется лимфатическими сосудами. Родоразрешение путем кесарева сечения не сопровождается столь выраженным сдавлением грудной клетки, и в легких новорожденных остается больше жидкости. У новорожденного сравнительно мало альвеол, и газообмен осуществляют временные структуры — ходы и мешочки. Но уже в неонатальном периоде идет активное образование альвеол, которое продолжается и в детском возрасте.
– Также рекомендуем “Регуляция дыхания плода и новорожденного. Механизмы дыхания новорожденного”
Оглавление темы “Детская хирургия. Особенности лечения новорожденных”:
1. Кровообращение плода. Особенности кровообращения новорожденного
2. Особенности миокарда новорожденного. Объем циркулирующей крови (ОЦК) новорожденных
3. Дыхательная система плода и новорожденного. Развитие дыхательной системы
4. Регуляция дыхания плода и новорожденного. Механизмы дыхания новорожденного
5. Функциональные показатели новорожденного. Боль у новорожденных
6. Почки новорожденных. Обмен глюкозы и пигментов у новорожденных
7. Теплообмен у новорожденных. Влияние лекарств на новорожденных
8. Фармакодинамика лекарств у новорожденных. Как влияют лекарства на детей и почему?
9. Обезболивание новорожденных. Препараты для обезболивания новорожденных
10. Ингаляционные обезболивающие препараты для детей. Применение атропина у новорожденных
Источник
Ларингит у грудничка – болезнь, характерные симптомы которой – затрудненное дыхание и частый лающий кашель. В большинстве случаев диагностируют заболевание у детей до 3 лет, включая новорожденных, что можно объяснить физиологическими особенностями не до конца сформировавшегося организма. Основная причина патологии – воздействие инфекционных микроорганизмов. Как лечить ларингит у новорожденных, а главное, какие могут быть последствия нелечения – подробнее в статье.
Чем опасен ларингит для грудничка
При инфекционной форме заболевания характерными осложнениями выступают воспалительные процессы в иных отделах дыхательных путей, к которым относят бронхит и пневмонию.

Наиболее распространенным осложнением ларингита, протекающего у грудничка, выступает круп. Это – дыхательная патология, которая возникает при существенном сужении гортанного просвета. Как правило, симптомы осложнения проявляются в ночное время суток. Ребенку становится тяжело дышать, во время вдохов и выдохов издаются непривычные свистящие звуки.
В некоторых случаях осложнение характеризуется посинением кожного покрова, что указывает на недостаточную насыщенность крови кислородом. Основная причина крупа – воспалительный процесс, протекающий в гортани. Самое узкое место данного отдела – подсвязочное пространство, которое настолько сильно сужается, что вызывает нарушение процесса дыхания.
Ночное проявление крупа обусловлено скоплением слизи в просвете гортани, которая засыхает из-за недостаточного поступления слюнной жидкости, тем самым вызывая затруднение дыхательной функции. Если рассматривать статистику, осложнение возникает у каждого 2 новорожденного. При его появлении рекомендуется сразу вызвать врача.
Немедленный вызов скорой помощи требуется при наличии следующих симптомов:
- свистящее дыхание;
- нехватка воздуха при дыхании, затруднение глотания;
- усиление продукции слюнной жидкости;
- охриплость голоса;
- посинение, побледнение кожных покровов;
- втягивание кожи в зоне межреберных промежутков во время вдохов.
Такая симптоматика говорит и о наличии отека надгортанника, трахеита, однако поставить точный диагноз сможет только врач.
Виды заболевания
В медицине существует разделение ларингита на несколько видов в зависимости от формы развития и выраженности клинических проявлений. По форме заболевание делят на:
- Катаральное. Такой ларингит возникает в большинстве случаев. Клинические проявления имеют сходства с симптомами иных инфекционных патологий. Это – сухой кашель, незначительное повышение температуры, осиплость голоса. Несмотря на сглаженное течение болезни, она требует немедленной терапии, так как может осложняться дыхательной недостаточностью.
- Стенозирующий. Данная форма заболевания протекает с ночным крупом, то есть выраженным уменьшением гортанного просвета.
- Гипертрофический. Может иметь первичное происхождение или возникать как осложнение катарального ларингита. Наблюдается осиплость голоса или временная его потеря.
- Атрофический. В большинстве случаев такой ларингит возникает у взрослых людей, однако, не исключение – случаи заболевания у грудничков. По результатам диагностики выявляют истончение слизистых оболочек в гортани.
- Геморрагический. Ларингит в такой форме чаще протекает на фоне токсического гриппа или заболевания кроветворных органов. Возникает сухой кашель, а при переходе во влажный в мокроте появляются кровянистые прожилки.
- Дифтерийный. Развитие заболевания происходит по направлению миндалины-гортань. На слизистой оболочке горла появляется белый налет, который при отслоении закупоривает дыхательные пути.
- Флегмозный. Диагностируют такую форму патологии редко. Возникает как осложнение катарального ларингита. Протекает с образованием гнойного налета на гортани.
В зависимости от интенсивности развития ларингит разделяют на острый и хронический. В первом случае клинические проявления возникают внезапно. Ребенка беспокоит сильный кашель, боль при глотании, осиплость голоса, что вызывает повышение раздражительности, беспокойство, плаксивость. Голосовые связки гиперемированы и отечны.

При хроническом ларингите течение заболевания более медленное. Причина хронизации процесса – частое острое развитие патологии, которую лечили неправильно или не до конца.
Причины возникновения
Перед тем как назначить действенное лечение ларингита у новорожденного или ребенка иной возрастной группы, врач назначает проведение соответствующих диагностических мероприятий, по результатам которых можно выявить причину развития патологии.
Среди источников возникновения ларингита выделяют следующие:
- острую респираторную инфекцию и грипп;
- бактериальное инфицирование верхних дыхательных путей пневмококками, стафилококками, стрептококками, гемофильной палочкой;
- скарлатину или корь в анамнезе;
- воспалительный процесс в придаточных пазухах носа;
- переохлаждение (местного или общего характера);
- систематическое нахождение в задымленных и холодных условиях;
- врожденную ослабленность иммунитета, низкую сопротивляемость организма к инфекциям;
- постоянный контакт с аллергеном (пылью, шерстью домашнего животного или др.);
- продолжительное использование спреев для горла, которые вызывают рефлекторный спазм гортани;
- перенапряжение голосовых связок при сильном крике, плаче;
- развитие инфекционной болезни в ротовой полости.
В большинстве случаев диагностируют вирусную природу заболевания, чем бактериальную.
Симптомы и признаки ларингита у детей
Поставить правильный диагноз сможет только врач, проведя осмотр ротоглотки и, назначив соответствующие исследования. Определить тип патологии по одним лишь симптомам невозможно, так как новорожденный еще не в состоянии прямо указать на беспокоящие проявления. К тому же, клиническая картина ларингита имеет сходства с иными заболеваниями. Несмотря на это, характерными для болезни симптомами, можно назвать:
- осиплость голоса: развитие патологии характеризуется сужением гортанного просвета, что провоцирует неполное смыкание голосовых связок и изменение тембра голоса (осиплость отчетливо слышна во время плача, крика);
- лающий приступообразный кашель на начальной стадии, интенсивность которого увеличивается к вечеру и ночью (переход сухого кашля во влажный означает, что проводимое лечение назначено правильно);
- болевой синдром в области горла, имеющий различную выраженность, исходя из стадии развития заболевания (на такой симптом ребенок реагирует беспокойством, плачем);
- повышение температуры тела до субфебрильных показателей (при вирусной природе заболевания температура может увеличиваться до 39-40 градусов);
- чувство нехватки воздуха, что обусловлено сужением гортанного просвета и может вызывать дыхательную недостаточность;
- нарушение общего состояния: ребенок становится капризным, плохо сосет грудь или кушает смесь, снижается подвижность.

Исходя из выраженности клинических проявлений, определяют степень поражения дыхательных путей.
Степени развития заболевания
Ларингит в острой форме начинается внезапно: буквально за 2-3 часа возникают первые симптомы. Можно выделить несколько степеней развития патологии:
Степень | Симптомы |
1 | Дыхание становится частым и тяжелым, возникает чувство нехватки воздуха, продолжительность которого – 1-2 дня. Важно начать лечение патологии на данном этапе, что позволит исключить осложнения. |
2 | Наблюдается усиление клинических проявлений. Кроме шумного и затрудненного дыхания, одышки у ребенка сбивается сердечный ритм (он становится учащенным), бледнеют кожные покровы, возникает бессонница. Уже на данном этапе часто возникает осложнение ложный круп. |
Ложный круп
Осложнение ложный круп – такое состояние, которое характеризуется затруднением дыхания, возникающее на фоне сужения просвета гортани. При появлении лающего кашля, осиплости голоса – симптомов, которые обусловлены крупом, можно завести ребенка в ванну и включить горячую воду, чтобы он подышал теплым паром. В некоторых случаях это облегчает дыхание.
Существует несколько форм крупа – истинный и ложный. Если второй возникает на фоне сужения просвета гортани, в особенности, при ларингите, то первая форма (истинная) характерна для развития такого первичного заболевания, как дифтерия.
Рекомендуем видео:
Степени острого стеноза гортани
Острый стеноз протекает в нескольких стадиях, с учетом которых определяют степень поражения гортани.
Степень | Характерные симптомы |
1 | Чувство нехватки воздуха проявляется только во время плача или крика. Можно наблюдать сухие хрипы при удлиненных вдохах. |
2 | Чувство нехватки воздуха возникает и в состоянии покоя. В комплексе наблюдается возбуждение, тахикардия. Проявляется цианоз носогубного треугольника, сухие свистящие хрипы. |
3 | На 3 этапе диагностируют выраженную одышку, втяжение межреберных промежутков на вдохах, общий цианоз. Приглушаются сердечные тоны, пульс становится нитевидным. Ребенок заторможен, возникает спутанность сознания. |
4 | Отмечается поверхностное аритмичное дыхание, упадок артериального давления, нарастание гипоксии. При отсутствии лечения ребенок может впасть в кому. Часто наступает летальный исход. |
Диагностика
Диагностику и лечение заболевания проводит педиатр. Если это необходимо, назначают консультацию отоларинголога. Поставить правильный диагноз можно по результатам следующих исследований:
- осмотр новорожденного, который позволяет выявить увеличение лимфатических узлов, цианоз кожных покровов – симптомы, характерные для ларингита;
- осмотр гортани с помощью эндоскопа, который позволяет выявить сужение гортанного просвета, гиперемию, отек слизистых, гнойный или слизистый налет;
- исследование биологического материала, взятого с поверхности гортани, по результатам которого определяют возбудителя болезни;
- общий анализ крови, который помогает определить природу ларингита – вирусную или бактериальную.

По результатам диагностики подтверждают или опровергают развитие ларингита и по необходимости назначают соответствующее лечение.
Лечение новорождённых и грудных детей
В большинстве случаев лечение ларингита у новорожденных детей проводится в стационарных условиях. Однако при легком течении заболевания допустима терапия и дома.
Первая помощь в домашних условиях
Для облегчения состояния малыша родителям рекомендуется соблюдать следующие правила:
- не давать ребенку плакать, кричать, лучше занять его чем-нибудь интересным (погремушкой, книжкой и т.д.);
- хотя бы 2 раза в день открывать окна для проветривания, но только при условии, что ребенок находится в другой комнате;
- нормализовать питьевой режим: по ложечке давать теплое питье как можно чаще на протяжении дня.
Во время приступа ребенка необходимо поднять вертикально, освободить от стисняющих элементов одежды выше пояса (лучше ее вовсе снять).
В условиях стационара
После приезда ребенка в стационар ему сразу проводят этиотропное и симптоматическое лечение с использованием следующих препаратов:
- антигистаминных, которые снимают отек и другие аллергические проявления;
- антибактериальных, которые оказывают антимикробное действие;
- противовоспалительных, которые борются с вирусами, снимают боль и понижают температуру;
- отхаркивающих, которые уменьшают вязкость мокроты и облегчают ее выведение из дыхательных путей.
Дозировка и продолжительность приема средств определяются врачом с учетом стадии развития ларингита. В комплексе проводят ингаляции и физиотерапевтические процедуры.
Рекомендуем видео:
Профилактика
Любое заболевание легче предотвратить, чем вскоре бороться с его неприятными симптомами и негативными последствиями. Это касается и ларингита, профилактика которого заключается в следующем:
- исключение холодного питья, купания в холодной воде;
- закаливание организма методом посещения бассейна, укрепления иммунитета и т.д.;
- зимой – исключение «парникового эффекта», что выражается в надевании одежды не по погоде (по мнению экспертов, средняя температура у новорожденных выше, чем у взрослых, поэтому одевать малышей нужно легче);
- ежедневное проветривание жилого помещения;
- ежедневная влажная уборка в помещении, где находится ребенок.

Не рекомендуется сразу после рождения переводить ребенка на искусственное вскармливание. Ничто так не заменит кормление, как натуральное материнское молоко, в котором содержатся все полезные витамины и микроэлементы, необходимые для нормального развития организма.
Чего категорически нельзя делать при ларингите
Если провели ингаляцию, запрещено выходить на улицу после процедуры, кормить малыша в течение 30-40 минут. Если есть склонность к аллергии, запрещены ингаляции с эвкалиптом, иными эфирными маслами, которые повышают риск появления ларингоспазма.
Кормящей женщине требуется исключить из рациона пищу, которая провоцирует аллергическую реакцию: цитрусовые, шоколад, мед и другие, ухудшающие общее состояние.
В любом случае проводить лечение ларингита у новорожденных детей нужно только под контролем врача. Самолечение не только замедляет выздоровление, но и наносит дополнительный вред здоровью.
Рекомендуем видео: