Как начинается абсцесс гортани

Дата публикации:
Дата обновления: 2020-02-17
Абсцесс гортани — это ограниченное воспаление, которое носит гнойный характер и чаще всего локализуется в области черпаловидных хрящей и надгортанника. Причиной образования абсцесса гортани чаще всего является повреждение гортаноглотки посторонним предметом. Для ликвидации гнойного очага воспаления необходимо обратиться к оториноларингологу. Если абсцесс уже сформировался, показана срочная операция.
Причины возникновения и течение болезни
Чаще всего причиной возникновения абсцесса гортани становится повреждение слизистой оболочки гортаноглотки, каким-либо инородным предметом, например, рыбной костью, во время прохождения пищевого комка по гортаноглотке в пищевод. Гнойное воспаление в основном возникает в области расположения одного из черпаловидных хрящей или язычной поверхности надгортанника. Как правило, абсцесс гортани развивается постепенно и сопровождается общей воспалительной реакцией всего организма: повышение температуры тела, слабость, адинамия, воспалительные изменения в крови и т.д.
Вследствие длительного воспаления образуется полость – карман, в котором скапливается гной. При этом визуально место, где наблюдается самое значительное выбухание, и есть место скопления гноя. Через слизистую оболочку часто просвечивается содержимое гнойного кармана, и выглядит это неким пятном желтоватого цвета.
Клиническая картина
Лор пациенты в основном жалуются на ощущение инородного тела в горле и гортани и на болевые ощущения, которые при приеме пищи становятся значительно сильнее. В некоторых случаях боль бывает настолько сильной, что процесс глотания становится невозможным. В ходе осмотра гортани наблюдается ограниченный участок воспаленной слизистой оболочки, а в её центре хорошо виден очаг воспаления. При развитии заболевания в черпаловидном хряще или надгортаннике резко снижается их подвижность. При отсутствии своевременного лечения может развиться острый стеноз гортани.
Друзья! Своевременное и правильное лечение обеспечит вам скорейшее выздоровление!
Диагностика
Типичное для этого заболевания развитие клинических проявлений и местная ларингоскопическая картина, позволяют не сомневаться при постановке диагноза.
Лечение
Цель лечения этого заболевания – ликвидация (опорожнение и санация) гнойного очага воспаления. На стадии инфильтрации назначают противовоспалительные и антибактериальные препараты. Следует внимательно наблюдать за дыханием больного и в случае возникновения острого стеноза гортани (сужения дыхательных путей) необходимо проведение операции трахеотомии, а в экстремальных случаях, когда счёт идёт на минуты – коникотомии, с последующим проведением операции – трахеостомии.
Если абсцесс уже сформировался, то его нужно дренировать. После проведения операции по вскрытию абсцесса гортани назначают ингаляции с использованием антибиотиков. В этом случае хороший эффект дает препарат биопарокс, который необходимо использовать местно в течение 7-10 дней.
Прогноз
В целом прогноз вполне благоприятный, но сохраняется возможность возникновения таких серьезных осложнений как острый стеноз гортани или появление флегмоны гортани (острого разлитого воспаления).
Источник
Паратонзиллярный абсцесс – острое гнойное воспаление околоминдаликовой клетчатки. Основные симптомы заболевания – односторонние болевые ощущения «рвущего» характера, усиливающиеся при глотании, повышенное слюноотделение, тризм, резкий запах изо рта, интоксикационный синдром. Диагностика основывается на сборе анамнестических сведений и жалоб больного, результатах фарингоскопии, лабораторных и инструментальных методах исследования. В терапевтическую программу входит антибактериальная терапия, промывание ротовой полости антисептическими средствами, хирургическое опорожнение абсцесса, при необходимости – абсцесстонзиллэктомия.
Общие сведения
Термин «паратонзиллярный абсцесс» используется для обозначения финальной стадии воспаления – образования гнойной полости. Синонимические названия – «флегмонозная ангина» и «острый паратонзиллит». Заболевание считается одним из наиболее тяжелых гнойных поражений глотки. Более чем в 80% случаев патология возникает на фоне хронического тонзиллита. Чаще всего встречается у лиц в возрасте от 15 до 35 лет. Представители мужского и женского пола болеют с одинаковой частотой. Для данной патологии характерна сезонность – заболеваемость увеличивается в конце осени и в начале весны. В 10-15% паратонзиллит приобретает рецидивирующее течение, у 85-90% больных обострения наблюдаются чаще одного раза в год.
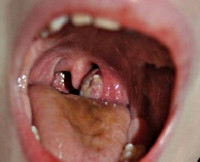
Паратонзиллярный абсцесс
Причины паратонзиллярного абсцесса
Основная причина развития – проникновение патогенной микрофлоры в ткани, окружающие небные миндалины. Паратонзиллярный абсцесс редко диагностируется в качестве самостоятельного заболевания. Пусковыми факторами являются:
- Бактериальные поражения глотки. Большинство абсцессов околоминдаликовых тканей возникает в виде осложнения острого тонзиллита или обострения хронической ангины, реже – острого фарингита.
- Стоматологические патологии. У некоторых пациентов болезнь имеет одонтогенное происхождение – причиной становится кариес верхних моляров, периостит альвеолярных отростков, хронический гингивит и пр.
- Травматические повреждения. В редких случаях формирование абсцесса в прилегающих к миндалине тканях происходит после инфицирования ран слизистой оболочки этой области.
В роли возбудителей обычно выступают Streptococcus pyogenes, Staphylococcus aureus, несколько реже – Escherichia coli, Haemophilus influenzae, различные пневмококки и клебсиеллы, грибы рода Candida. К факторам, увеличивающим риск развития патологии, относятся общее и местное переохлаждение, снижение общих защитных сил организма, аномалии развития миндалин и глотки, табакокурение.
Патогенез
Паратонзиллярный абсцесс в большинстве случаев осложняет течение одной из форм тонзиллита. Образованию гнойника верхней локализации способствует наличие более глубоких крипт в верхней части миндалины и существование желез Вебера, которые активно вовлекаются в процесс при хронической ангине. Частые обострения тонзиллита приводят к формированию рубцов в районе устьев крипт и небных дужек – происходит сращение с капсулой миндалины. В результате нарушается дренирование патологических масс, создаются условия для активного размножения микрофлоры и распространения инфекционного процесса внутрь клетчатки. При одонтогенном происхождении заболевания патогенная микрофлора проникает в околоминдаликовые ткани вместе с током лимфы. При этом поражение небных миндалин может отсутствовать. Травматический паратонзиллит является результатом нарушения целостности слизистой оболочки и проникновения инфекционных агентов из полости рта непосредственно вглубь тканей контактным путем.
Классификация
В зависимости от морфологических изменений в полости ротоглотки выделяют три основные формы паратонзиллярного абсцесса, которые также являются последовательными стадиями его развития:
- Отечная. Характеризуется отечностью околоминдаликовых тканей без выраженных признаков воспаления. Клинические симптомы зачастую отсутствуют. На этом этапе развития заболевание идентифицируется редко.
- Инфильтрационная. Проявляется гиперемией, местным повышением температуры и болевым синдромом. Постановка диагноза при этой форме происходит в 15-25% случаев.
- Абсцедирующая. Формируется на 4-7 день развития инфильтрационных изменений. На этой стадии наблюдается выраженная деформация зева за счет массивного флюктуирующего выпячивания.
С учетом локализации гнойной полости принято выделять следующие формы патологии:
- Передняя или передневерхняя. Характеризуется поражением тканей, расположенных над миндалиной, между ее капсулой и верхней частью небно-язычной (передней) дужки. Наиболее распространенный вариант болезни, встречается в 75% случаев.
- Задняя. При этом варианте абсцесс формируется между небно-глоточной (задней) дужкой и краем миндалины, реже – непосредственно в дужке. Распространенность – 10-15% от общего числа больных.
- Нижняя. В этом случае пораженная область ограничена нижним полюсом миндалины и латеральной стенкой глотки. Наблюдается у 5-7% пациентов.
- Наружная или боковая. Проявляется образованием абсцесса между боковым краем небной миндалины и стенкой глотки. Наиболее редкая (до 5%) и тяжелая форма патологии.
Симптомы паратонзиллярного абсцесса
Первый симптом поражения околоминдаликовой клетчатки – резкая односторонняя боль в горле при глотании. Только в 7-10% случаев отмечается двухстороннее поражение. Болевой синдром довольно быстро становится постоянным, резко усиливается даже при попытке глотнуть слюну, что является патогномоничным симптомом. Постепенно боль приобретает «рвущий» характер, возникает иррадиация в ухо и нижнюю челюсть. Одновременно развивается выраженный интоксикационный синдром – лихорадка до 38,0-38,5° C, общая слабость, ноющая головная боль, нарушение сна. Умеренно увеличиваются нижнечелюстные, передние и задние группы шейных лимфоузлов. Наблюдается стекание слюны с угла рта в результате рефлекторной гиперсаливации. У многих пациентов определяется гнилостный запах изо рта.
Дальнейшее прогрессирование приводит к ухудшению состояния больного и возникновению тонического спазма жевательной мускулатуры – тризму. Этот симптом является характерным для паратонзиллярного абсцесса. Наблюдаются изменения речи, гнусавость. При попытке проглатывания жидкая пища может попадать в полость носоглотки, гортань. Болевой синдром усиливается при повороте головы, вынуждая больного держать ее наклоненной в сторону поражения и поворачиваться всем телом. Большинство пациентов принимают полусидячее положение с наклоном головы вниз или лежа на больном боку.
У многих больных на 3-6 день происходит самопроизвольное вскрытие полости абсцесса. Клинически это проявляется внезапным улучшением общего состояния, снижением температуры тела, незначительным уменьшением выраженности тризма и появлением примеси гнойного содержимого в слюне. При затяжном или осложненном течении прорыв происходит на 14-18 день. При распространении гнойных масс в окологлоточное пространство вскрытие гнойника может не наступить вовсе, состояние больного продолжает прогрессивно ухудшаться.
Осложнения
К наиболее частым осложнениям относятся диффузная флегмона шеи и медиастинит. Они наблюдаются на фоне перфорации боковой стенки глотки и вовлечения в патологический процесс парафаренгиального пространства, откуда гнойные массы распространяются в средостение или к основанию черепа (редко). Реже встречается сепсис и тромбофлебит пещеристого синуса, возникающий при проникновении инфекции в мозговой кровоток через миндаликовые вены и крыловидное венозное сплетение. Аналогичным образом развиваются абсцессы головного мозга, менингит и энцефалит. Крайне опасное осложнение – аррозивное кровотечение вследствие гнойного расплавления кровеносных сосудов окологлоточного пространства.
Диагностика
Из-за наличия ярко выраженной патогномоничной клинической картины постановка предварительного диагноза не вызывает трудностей. Для подтверждения отоларингологу обычно достаточно данных анамнеза и результатов фарингоскопии. Полная диагностическая программа включает в себя:
- Сбор анамнеза и жалоб. Зачастую абсцесс образуется на 3-5 день после излечения острой спонтанной ангины или купирования симптомов хронической формы болезни. Врач также акцентирует внимание на возможных травмах области ротоглотки, наличии очагов инфекции в ротовой полости.
- Общий осмотр. Многие пациенты поступают в медицинское учреждение с вынужденным наклоном головы в больную сторону. Выявляется ограничение подвижности шеи, увеличение регионарных лимфатических узлов, гнилостный запах из ротовой полости и фебрильная температура тела.
- Фарингоскопия. Наиболее информативный метод диагностики. Позволяет визуально определить наличие флюктуирующего шаровидного выпячивания околоминдаликовой клетчатки, покрытого гиперемированной слизистой оболочкой. Часто на его поверхности имеется небольшой участок желтоватого цвета – зона будущего прорыва гнойных масс. Образование может вызывать асимметрию зева – смещение язычка в здоровую сторону, оттеснение небной миндалины. Локализация гнойника зависит от клинической формы патологии.
- Лабораторные тесты. В общем анализе крови отмечаются неспецифические воспалительные изменения – высокий нейтрофильный лейкоцитоз (15,0×109/л и более), увеличение СОЭ. Выполняется бактериальный посев для идентификации возбудителя и определения его чувствительности к антибактериальным средствам.
- Аппаратные методы визуализации. УЗИ области шеи, КТ шеи, рентгенография мягких тканей головы и шеи назначаются с целью дифференциальной диагностики, исключения распространения патологического процесса в парафарингеальное пространство, средостение и т. д.
Патологию дифференцируют с дифтерией, скарлатиной, опухолевыми заболеваниями, аневризмой сонной артерии. В пользу дифтерии свидетельствует наличие грязно-серого налета на слизистых оболочках, отсутствие тризма и обнаружение палочек Леффлера по данным бак. посева. При скарлатине выявляются мелкоточечные кожные высыпания, в анамнезе присутствует контакт с больным человеком. Для онкологических поражений характерно сохранение нормальной температуры тела или незначительный субфебрилитет, отсутствие выраженного болевого синдрома, медленное развитие симптоматики. При наличии сосудистой аневризмы визуально и пальпаторно определяется пульсация, синхронизированная с ритмом сердца.
Лечение паратонзиллярного абсцесса
Основная цель лечения на стадии отека и инфильтрации – уменьшение воспалительных изменений, при образовании абсцесса – дренирование полости и санация очага инфекции. Из-за высокого риска развития осложнений все терапевтические мероприятия осуществляются только в условиях стационара. В план лечения входит:
- Медикаментозная терапия. Всем пациентам назначают антибиотики. Препаратами выбора являются цефалоспорины II-III поколения, аминопенициллины, линкозамиды. После получения ре зультатов бактериального посева схему лечения корректируют с учетом чувствительности возбудителя. В качестве симптоматической терапии применяют жаропонижающие, обезболивающие и противовоспалительные препараты, иногда проводят инфузионную терапию. Для полоскания ротовой полости используют растворы антисептиков.
- Оперативные вмешательства. При наличии сформировавшегося гнойника в обязательном порядке выполняют вскрытие паратонзиллярного абсцесса и дренирование полости под регионарной анестезией. При рецидивирующем течении хронической ангины, повторных паратонзиллитах или неэффективности предыдущей терапии осуществляют абсцесстонзиллэктомию – опорожнение гнойника одновременно с удалением пораженной небной миндалины.
Прогноз и профилактика
Прогноз при паратонзиллярном абсцессе зависит от своевременности начала лечения и эффективности проводимой антибиотикотерапии. При адекватной терапии исход заболевания благоприятный – полное выздоровление наступает спустя 2-3 недели. При возникновении внутригрудных или внутричерепных осложнений прогноз сомнительный. Профилактика заключается в своевременной санации гнойных очагов: рациональном лечении ангины, кариозных зубов, хронического гингивита, воспаления аденоидных вегетаций и других патологий, прохождении полноценного курса антибактериальной терапии.
Источник
Медицинский эксперт статьи
х
Весь контент iLive проверяется медицинскими экспертами, чтобы обеспечить максимально возможную точность и соответствие фактам.
У нас есть строгие правила по выбору источников информации и мы ссылаемся только на авторитетные сайты, академические исследовательские институты и, по возможности, доказанные медицинские исследования. Обратите внимание, что цифры в скобках ([1], [2] и т. д.) являются интерактивными ссылками на такие исследования.
Если вы считаете, что какой-либо из наших материалов является неточным, устаревшим или иным образом сомнительным, выберите его и нажмите Ctrl + Enter.
Абсцесс гортани и флегмона гортани – наиболее опасные заболевания, которые, в свою очередь, чреваты серьезными немедленными или отсроченными осложнениями.
[1], [2], [3], [4], [5], [6]
Причины абсцесса гортани
Абсцесс гортани и флегмона гортани чаще всего возникают как осложнение паратонзиллярного абсцесса или абсцесса язычной миндалины, а также при повреждении гортани инородным телом с последующим инфицированием возникающей рапы. Иногда эти заболевания возникают как осложнения тяжелого финнозного ларингита. В качестве патогенной микробиоты выступают стрептококк, пневмококк, стафилококк, а при гангренозных формах эта микробиота ассоциируется с анаэробами.
[7], [8], [9], [10], [11]
Как проявляется флегмона гортани?
Симптомы флегмоны гортани обычно такие же, что и при воспалительных отеках ее, однако в качественном отношении они значительно более выражены, развиваются молниеносно, особенно при гангренозных ларингитах, н уже через несколько часов возникающий воспалительный инфильтрат и отек гортани могут привести к быстрому удушью. Общее состояние быстро ухудшается, температура тела достигает 39-41°С с сильными ознобами, свидетельствующими о прогрессировании септического процесса.
К особо тягостным ощущениям относятся невыносимые боли в области гортани, отдающие в ухо, височную и затылочную области, а также кашель, нестерпимая боль при котором иной раз доводит больного до болевого шока, характеризующегося нарушением сердечной деятельности, общей сосудосуживающей реакцией и гипоксией, затуманенностью сознания.
В начале заболевания эндоскопическая картина весьма сходна с таковой при отечном ларингите, через 1-2 дня при нарастании общих явлений на слизистой оболочке гортани появляются желтоватые инфильтраты на фоне выраженной гиперемии окружающей слизистой оболочки. Одновременно нарастают отек и инфильтрация окружающих тканей с образованием гнойного свища.
Чаще всего гнойник развивается в области ямок надгортанника, язычной поверхности надгортанника, реже на черпалонадгортанных складках в преддверии гортани. Одновременно значительно увеличиваются регионарные лимфатические узлы, которые становятся плотными, болезненными и не спаянными с окружающими тканями. При особо объемных внутригортанных абсцессах и флегмонах прорвавшиеся гнойные массы могут попадать в трахею и нижние дыхательные пути, вызывая их острые гнойные воспаления, вплоть до абсцесса легкого. Несвоевременно проведенное лечение может усугубить гнойно-воспалительный процесс и вызвать хондроперихондрит, поражение ее суставов, генерализованную флегмону с расплавлением хрящей и угрозой асфиксии и быстро наступающей смерти. Из других осложнений абсцесса и флегмоны гортани также не следует исключать шейный гнойный целлюлит, медиастинит, общий сепсис.
Диагностика флегмоны гортани
Диагностируется флегмона гортани обычно затруднений не вызывает и базируется на общем тяжелом состоянии, ларингоскопической картине, выраженном болевом синдроме. Наиболее часто возникающая ошибка при диагностике флегмоны гортани, а также абсцесса гортани – это принятие их в начальной фазе за вульгарный отечный ларингит.
[12], [13], [14]
Лечение абсцесса гортани
Лечение абсцесса гортани должно быть ранним, на стадии воспалительного отека гортани, эволюция которого в направлении флегмоны всегда непредсказуема. Применяют массивные дозы антибиотиков в сочетании с сульфаниламидами, противоотечную и десенсибилизирующую терапию, микроларингохирургические вмешательства для вскрытия и отсасывания содержимого из образовавшихся гнойников. При этом разрезы должны быть поверхностными, проникающими только в полость, без нанесения повреждений надхрящнице, поскольку при этом риск возникновения хондроперихондрита весьма велик. Вскрытие абсцесса гортани производят при положении больного лежа с несколько опущенным головным концом (предупреждение затекания гноя в трахею), одновременно с вскрытием полости абсцесса или флегмоны производят отсасывание гноя. Кашлевой рефлекс при этом способствует выбрасыванию его наружу.
Абсцесс гортани имеет осторожный прогноз из-за возможности возникновения тяжелых осложнений.
Источник