Как лечить карциному гортани
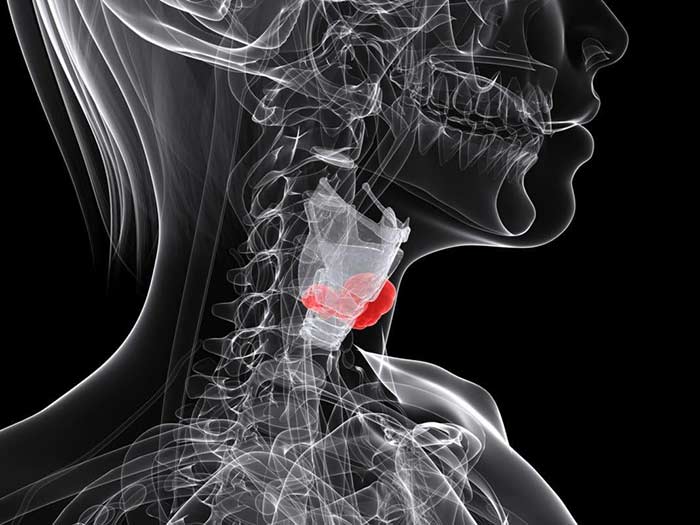
Лечение рака горла – комплексный процесс, требующий индивидуального подхода к каждому пациенту и большого практического опыта врачей. Сложности здесь начинаются уже с того, что с точки зрения медицины «рака горла» не существует, ведь «горло» – это бытовое определение области шеи, которая расположена перед позвоночным столбом.
- Виды лечения
- Химиотерапия
- Радиационное лечение
- Хирургическое лечение
- Прогноз и дальнейшее лечение
 Анатомически сюда входят гортань, глотка, часть пищевода, голосовые связки, нервные и сосудистые пучки, мышцы, соединительная и эпителиальная ткань. И злокачественная опухоль имеет шанс развиться в любой из перечисленных частей, демонстрируя разную симптоматику и представляя разную степень угрозы.
Анатомически сюда входят гортань, глотка, часть пищевода, голосовые связки, нервные и сосудистые пучки, мышцы, соединительная и эпителиальная ткань. И злокачественная опухоль имеет шанс развиться в любой из перечисленных частей, демонстрируя разную симптоматику и представляя разную степень угрозы.
Описывая злокачественные поражения горла, врачи чаще всего имеют ввиду гортанные и глоточные опухоли. Для новообразований в других органах и тканях применяются другие определения. Поэтому в данной статье, рассказывая о том, как лечить рак горла, мы будем говорить в первую очередь о раковых заболеваниях гортани.
Виды лечения
Методики, которые используются для того, чтобы излечить данное заболевание, выбираются с учетом месторасположения опухоли в горле, размеров, стадии развития, наличия или отсутствия метастазирования. Важную роль играет возраст больного, общее состояние, имеющиеся у него сопутствующие патологии и др.
Основные способы лечебных воздействий – это:
- фармакологическая терапия специфическими препаратами;
- лучевые воздействия ионизирующим излучением;
- операционное удаление опухоли.
Вылечить рак горла в большинстве случаев удается только при комбинированном использовании этих методик. Так, лучевая и химиотерапия применяются до операции с целью циторедукции – максимального снижения количества раковых клеток в организме пациента. Это позволяет существенно сократить объем хирургического вмешательства. А после операционного лечения рака гортани в 100% случаев назначается адъювантная (профилактическая) терапия фармакологическими препаратами. Такое воздействие необходимо для того, чтобы уничтожить все злокачественные клетки, оставшиеся в тканях после хирургического удаления опухоли.
Важно! На ранних этапах развития опухоли используются только консервативные методики (радио- и химиотерапия). Это позволяет вылечивать до 85-90% раковых новообразований начальной стадии.
Химиотерапия
 Воздействие специфических препаратов-цитостатиков на злокачественную опухоль основано на нарушении ими процессов клеточного деления. В результате раковая клетка теряет возможность размножаться и, спустя некоторое время, погибает. Эффективность химиотерапии обусловлена тем, что злокачественно перерожденные клетки делятся намного быстрее и чаще, а кроме того, имеют существенно более высокий уровень метаболизма, чем клетки здоровые. Это значит, что раковые клеточные элементы намного интенсивнее поглощают молекулы химиопрепаратов, а значит и действие такого лечения на них будет значительно более выраженным.
Воздействие специфических препаратов-цитостатиков на злокачественную опухоль основано на нарушении ими процессов клеточного деления. В результате раковая клетка теряет возможность размножаться и, спустя некоторое время, погибает. Эффективность химиотерапии обусловлена тем, что злокачественно перерожденные клетки делятся намного быстрее и чаще, а кроме того, имеют существенно более высокий уровень метаболизма, чем клетки здоровые. Это значит, что раковые клеточные элементы намного интенсивнее поглощают молекулы химиопрепаратов, а значит и действие такого лечения на них будет значительно более выраженным.
Эти лекарства применяются системно – перорально в виде таблеток или внутривенно в виде инъекций. Они воздействуют на все органы и ткани пациента, неизбежно (хоть и намного меньше, чем раковые) повреждая здоровые, не перерожденные клетки. Это приводит к развитию побочных эффектов:
- Нарушение механизмов кроветворения с уменьшением числа белых и красных кровяных телец. Снижение количества лейко- и лимфоцитов в крови угнетает иммунные функции организма, поэтому на фоне химиотерапии увеличивается риск развития инфекционных заболеваний.
- Потеря волосяного покрова, которая объясняется тем, что клетки волосяных луковиц имеют очень высокую интенсивность обмена веществ. А это значит, что они поглощают из крови повышенное количество препаратов-цитостатиков и страдают от них в большей степени, чем другие клетки организма (кроме раковых).
Важно! Потеря волос в результате химиотерапии обратима. После того, как раковый процесс будет остановлен, а оставшиеся перерожденные клетки уничтожены, прием препаратов отменяется, волосяные луковицы постепенно регенерируют и вновь дают рост волосам.
- Нежелательное действие на желудочно-кишечный тракт. Сюда относятся постоянная тошнота, иногда сопровождающаяся рвотой, диарея, изъязвления на слизистой ротовой полости и т.д.
- Нарушения тактильной и вкусовой чувствительности. Появление покалываний, зуда и других ощущений в конечностях.
- Общие проявления в виде утомляемости, слабости, резкого ухудшения аппетита и снижения массы тела.
Радиационное лечение
Лучевая терапия при раке гортани, как и химиолечение, основана на том, что опухолевые клетки имеют намного более высокий уровень метаболизма, чем здоровые, а значит поглощают существенно большие дозы ионизирующей радиации. Это излучение повреждает внутренние клеточные структуры, приводят в итоге к гибели клетки. Современные подходы к лучевому лечению предполагают использование специальных препаратов-радиосенсибилизаторов – соединений, способствующих поглощению излучения. Такие препараты вводят пациенту за несколько дней до начала радиационных воздействий, и эти вещества в значительных количествах накапливаются именно в раковых, а не в нормальных клетках.
Практически при всех онкологических патологиях, включая и рак горла, лечение ионизирующим излучением – составляющая часть комплексной терапии. Его часто сочетают с применением фармакологических препаратов. Кроме этого, радиолечение используют после операции для подавления местных и отдаленных метастазов, а также отдельных оставшихся злокачественных клеток.
Радиационная терапия – это агрессивное воздействие, которое кроме раковых клеток, неизбежно затрагивает и здоровые ткани. В связи с этим возникают побочные эффекты:
- Сухость во рту и недостаточность жидкости в организме в целом. Справиться с этим нарушением поможет увеличение количества жидкости в рационе больного или использование специальных регидратационных растворов.
- Болезненные ощущения в горле.
- Нарушение восстановительных процессов и замедление заживления тканей, например, после стоматологических операций. По этой причине онкологи рекомендуют санировать ротовую полость еще до начала радиационной терапии.
- Склонность к развитию кариеса. Этот побочный эффект сводится к минимуму путем тщательного соблюдения гигиены полости рта на всем периоде лучевого лечения.
- Общая симптоматика в виде слабости, повышенной утомляемости, небольшого увеличения температуры тела.

- Изменения голоса.
- Кожные нарушения в области проведения лучевых воздействий в виде покраснения, раздражения и др.
Важно! Лечение рака гортани ионизирующим излучением в 100% случаев затрагивает щитовидную железу. Поэтому перед радиационной терапией необходимо обязательно провести полное обследование структуры и функций этого органа.
Традиционно рак гортани лечится внешними лучевыми воздействиями, при которых источник излучения находится вне пациента, а радиация, прежде чем достичь опухоли проходит через здоровые ткани. Но сегодня существуют более современные методы, которые предполагают введение источника излучения (в виде, например, металлического зерна) непосредственно в опухоль. Это существенно снижает требуемую дозу радиации без потери результативности лечения, а значит, уменьшает и риск появления побочных эффектов.
Хирургическое лечение
Операционное удаление опухолевого узла – наиболее распространенный и самый эффективный способ избавления от рака гортани. С одной стороны, все структуры горла имеют хорошую хирургическую доступность – здесь не требуется проводить глубоких полостных операций. С другой стороны, близость и теснота, с которой расположены анатомические образования в горле, усложняют хирургическое лечение, ведь для полной резекции опухоли нередко приходится частично или целиком иссекать важные органы.
Объем вмешательства определяется стадией ракового процесса и размерами новообразования. Выделяют несколько основных методик:
- кордэктомия – наиболее щадящая операция, которая затрагивает только голосовые связки в случае развития на них злокачественной опухоли;
- верхняя ларингэктомия – хирургическое вмешательство по иссечению верхней части гортани;
- гемиларингэктомия – операционное воздействие значительного объема, подразумевающее иссечение как минимум половины гортани;
- тотальная ларингэктомия – вмешательство по полному удалению гортани с формированием дыхательной трахеостомы (отверстия в трахее).
Хирургическое лечение рака гортани также имеет некоторые побочные эффекты:
- Болевые ощущения, которые сначала купируются анестетиками, а в дальнейшем проходят самостоятельно через несколько дней после операции.
- Отечность тканей горла. Это тоже временное явление, проходящее самостоятельно. Но до того, как отек спадет, пациент будет вынужден питаться сначала внутривенным путем, а затем – при помощи жидких пищевых смесей, подаваемых посредством зонда, который вводят через нос прямо в желудок.
- Интенсивное слизеобразование. Это нормальная реакция слизистых оболочек дыхательной системы на хирургическое вмешательство. Из бронхиального дерева избыточная слизь удаляется с использованием специальных аспирационных зондов. Зонд вводят либо через нос пациента, либо через трахеостому, если она была сделана в процессе операции.
-
 Нарушение чувствительности на кожных покровах шеи. Данный побочный эффект возникает в результате повреждения мелких нервных волокон, отвечающих за чувствительность в области шеи. Такие повреждения неизбежны из-за высокой плотности расположения нервов и сосудов в этой зоне. Но онемение это временное и через полгода-год после операции полностью исчезает.
Нарушение чувствительности на кожных покровах шеи. Данный побочный эффект возникает в результате повреждения мелких нервных волокон, отвечающих за чувствительность в области шеи. Такие повреждения неизбежны из-за высокой плотности расположения нервов и сосудов в этой зоне. Но онемение это временное и через полгода-год после операции полностью исчезает. - Формирование трахеостомы – искусственного отверстия на передней поверхности шеи. Этот подход используется преимущественно при тотальных вмешательствах с практически полным удалением гортани – трахеостома необходима для нормального дыхания пациента. Трахеостома требует особенного ухода, а кроме того, накладывает на больного определенные ограничения, например, невозможность пользоваться звуковой речью. Выделяют постоянные и временные варианты трахеостомы. В последнем случае через некоторое время выполняется повторная операция по ее закрытию.
Важно! При хирургическом лечении рака гортани практически всегда повреждаются голосовые функции пациента. Но в большинстве случаев после прохождения специальных реабилитационных мероприятий голос удается восстановить.
Прогноз и дальнейшее лечение
Главным фактором, определяющим успешность терапевтических мероприятий при раке гортани, является своевременность обращения к ЛОРу и начала лечения. На ранних стадиях опухоли практически всегда можно избавиться от нее без операционного вмешательства. Но чем дольше продолжается ее развитие, тем выше риск вовлечения жизненно важных органов и распространения метастазов в другие области организма. А это существенно ухудшает прогноз и результаты лечения.
Пока длится лечение и после его окончания пациенту надо соблюдать ряд рекомендаций:
- Изменение рациона питания. Диета больного разрабатывается специалистом-диетологом, и включает сбалансированное сочетание всех питательных веществ, а также достаточное количество витаминов.
- Необходимо сократить, а лучше вообще отказаться от употребления кислой, жареной, соленой пищи, а также от использования большого количества приправ.
- Пациенту полностью запрещается курение и прием любых алкогольных напитков.
- Необходимо избегать переохлаждений и чрезмерного воздействия солнечных лучей.
- Запрещены любые процедуры, увеличивающие местную температуру в области шеи (компрессы и др.).
- Нельзя применять вещества, усиливающие клеточный метаболизм (препараты на основе алоэ, мумие, соединения, содержащие прополис и т.д.), так как они способны стимулировать развитие опухолевых элементов.
Даже успешно вылеченный рак гортани предполагает диспансерное наблюдение пациента на всем последующем сроке его жизни. Такое наблюдение осуществляют специалисты онкологического профиля и ЛОР-врачи. Профилактическое обследование необходимо проходить каждый месяц на протяжении следующих 5 лет и каждые полгода в дальнейшем. Это позволит своевременно выявить и начать лечение отдаленных осложнений или рецидивов злокачественного процесса.
Автор: Локошко Денис
Источники: medscape.com, health.harvard.edu,
medicalnewstoday.com.
Источник
Клинические признаки
Рак гортани III стадии характеризуется распространенностью опухоли с поражением 1-3 ее анатомических отделов, без выхода за пределы органа, а также с/без поражением одного л/узла шеи (с его увеличением не более 3см). Исходя из вышеизложенного, основным признаком рака гортани третьей стадии является паралич одной или обеих голосовых складок, что может сопровождаться осиплостью или потерей голоса , а при двухстороннем поражении голосовые складки могут полностью перекрывать просвет гортани, не позволяя пациенту адекватно дышать (вплоть до асфиксии, из-за чего еще до начала лечения может выполняться трахеостомия).
При поражении же лимфатического узла шеи пациент может сам заметить появление «припухлости» на шее, которое более ничем не беспокоит (узел , как правило, безболезненный).

Дополнительными специфическими симптомами, на которые пациент может обратить внимание врача, могут быть:
- ощущение комка в горле при глотании,
- поперхивание, кашель ( в мокроте могут определяться прожилки крови)
- боль в горле в покое и при глотании
- неприятный (гнилостный) запах изо рта
Общими симптомами для многих онкологических заболеваний и , в частности, для рака гортани являются:
- повышенная до субфебрильных и фебрильных (при присоединении бактериальной инфекции) значений температура тела
- постоянное недомогание;
- анемия
- снижение массы тела
- быстрая утомляемость
- апатия, сонливость
Диагностика рака на III стадии
Для проведения диагностики рака на третьей стадии врач тщательно собирает анамнез болезни со слов больного, ориентируясь в первую очередь на его жалобы.
Далее, исходя из данных анамнеза и физикального осмотра (внешний осмотр и пальпация), назначается план обследования. Основными пунктами этого плана являются следующие методы обследования:
- Непрямая и Прямая ларингоскопия (фиброларингоскопия). Последняя позволяет произвести осмотр всех отделов гортани с максимальной четкостью. Введение инструмента в гортань не причиняет какого-либо вреда больному, позволяя выполнить высококачественную фото и видеосьёмку.
- Во время фиброларингоскопии выполняется биопсия опухоли и полученные образцы тканей отправляются на гистологическое (включая иммуногистохимическое) и цитологическое исследования для постановки морфологического диагноза (чтобы понять какого строения опухоль, степень ее дифференцировки)
- УЗИ шеи и органов брюшной полости ( для исключения или определения метастазов, их локализации и размеров)
- Рентгенография органов грудной клетки ( для исключения метастазов в легких)
Современная медицина дает возможность не только диагностировать заболевание, но и выявить его особенности.
Если полученных данных врачу недостаточно для постановки диагноза или определения операбельности, то прибегают к назначению уточняющих или дополнительных методов диагностики:
- компьютерная томография (КТ) шеи, органов грудной клетки
- магнитно-резонансная томография (МРТ) шеи, органов грудной клетки, органов брюшной полости)
- Радиоизотопное исследование костей скелета
- определение связи опухоли с наличием HPV (ВПЧ) – инфекции (ВПЧ – Вирус Папилломы Человека)
- молекулярно-генетическая диагностика опухолевой ткани ( при планировании таргетной или иммунной терапии)
Вышеперечисленные диагностические методы необходимы для правильной постановки диагноза и назначения соответствующего лечения.
Лечение рака на III стадии
Среди всех больных раком гортани, обращающихся за помощью в медицинские учреждения, пациенты с III стадией составляют самую многочисленную и разнообразную по распространенности группу. В связи с чем эти пациенты являются самыми сложными в диагностике и выборе тактики лечения. Именно поэтому для борьбы с раком на третьей стадии чаще всего применяется комплексная терапия (сочетание хирургического, лучевого и лекарственного лечения). Только своевременное начало и правильное сочетание всех вышеуказанных видов лечения, как правило, позволяет добиться максимального эффекта, т.е. излечения от данного заболевания.
Хирургическое лечение
Наиболее радикальным видом лечения рака гортани продолжает оставаться хирургическое (ларингэктомия/резекция гортани + шейная лимфодиссекция). Но больше всего данное положение относится к складочной локализации опухолевого процесса и при четких границах первичной опухоли. Далее, при условии радикально выполненной операции, эффект может быть закреплен лучевой терапией. Существующие в настоящее время голосовые протезы, устанавливаемые одномоментно с удалением гортани, позволяют в максимально короткие сроки (от 2-х недель спустя от дня операции) вернуться пациенту к достойному качеству жизни без потери голоса.
Химиотерапия
При инфильтративных опухолях и распространении на надскладочный отдел наиболее эффективным признано начало лечения с химиотерапии (неоадъювантная) или сочетанного химиолучевого лечения. Стандартной схемой первой линии является TPF (таксаны, препараты платины, 5-фторурацил). Проведение одного курса занимает 4-5 дней в условиях стационара. Цикл 21 день (это означает , что от первого дня первого курса химиотерапии до первого дня второго курса должно пройти 3 недели). После 2-3 курсов назначается контрольное обследование, оценивается эффект и консилиумом определяется дальнейшая тактика. При сочетанном химиолучевом лечении во время лучевой терапии еженедельно вводятся препараты платины. Схема полихимиотерапии, дозировки препаратов и режимы введения определяются химиотерапевтом индивидуально для каждого больного, исходя из его общего состояния, показателей обследования, а также из вида и распространенности опухоли.
В ряде случаев, при условии высокой чувствительности опухоли (это выясняется в процессе лечения), излечение может наступить и без выполнения операции.
Лучевая терапия
Лучевая терапия, как и химиотерапия, в моноварианте не применяется при раке гортани III стадии. В сочетании с химиотерапией, при условии высокой чувствительности опухоли, применяется в виде радикального курса (с доведением суммарной очаговой дозы до 65-70 Гр). Лечение проводится в режиме 5 дней в неделю по РОД 2Гр/день, соответственно длится около семи рабочих недель. Режим послеоперационной лучевой терапии радиолог определяет индивидуально, исходя из факторов прогноза (определяются по данным гистологического исследования операционного материала).
Диета
Питание больного раком гортани должно препятствовать усугублению изначальных симптомов заболевания и побочных эффектов лечения, а также истощению организма. Пищу необходимо хорошо термически и механически обрабатывать, дабы она не травмировала глотку и быстро усваивалась. Температура продуктов перед употреблением должна быть близка к комнатной. Употребляемые продукты тщательно измельчаются и принимаются небольшими порциями 5-6 раз в сутки. Объем потребляемой воды не менее 2-х литров.
- слизистые протертые супы, сваренные на нежирном мясном бульоне;
- полувязкие крупяные каши, сваренные на воде пополам с молоком;
- отварные блюда из рыбы, измельченные с помощью блендера;
- овощные пюре из картофеля, моркови, тыквы, свеклы и капусты;
- фруктовые, овощные свежевыжатые соки ( исключить кислые)
- кисломолочные продукты, включая йогурты, кефир и ряженку.
Обязательно следует учесть, что пища не должна быть жареной, острой, содержать специи и приправы. Также следует отказаться от кофе, крепкого чая и алкогольных напитков.
Прогноз
Если диагноз был поставлен правильно, а лечение начато своевременно, то пятилетняя выживаемость пациентов, у которых диагностирован рак гортани на третьей стадии, составляет около 50-80%. Пациенту нужно помнить , что это зависит не только от множества вышеперечисленных факторов, включая опыт и уровень профессионализма врача, технического и медикаментозного обеспечения клиники, но и от собственного желания пациента вылечиться. Тщательное следование рекомендациям врача до, во время и после лечения не менее важны в достижении позитивного результата в борьбе с заболеванием.
Источник