Как избавится от рвоты при месячных
Неумеренный приём пищи, отравления, последствия укачивания, период беременности, чрезмерное волнение и другие причины могут вызвать чувство тошноты и рвоту в крайних случаях. Универсальных лекарств, устраняющих последствия всех причин, нет, но для каждого проявления можно найти действенные и недорогие препараты. Прежде всего, нужно определить, какая причина привела к появлению тошноты:
- Неврогенная – болезни мозга, ЦНС, сосудисто-мозговые нарушения, укачивание;
- Вирусная – тошнота может выступать симптомом при ОРВИ;
- Физиологическая – заболевания внутренних органов, патологии пищеварительной и эндокринной системы;
- Приём сильнодействующих препаратов – тошнота и рвота после химиотерапии, антибиотиков и т.д.;
- Токсикоз в период беременности – естественная реакция организма на вынашивание;
- Отравление – некачественными продуктами питания, алкоголем;
- Психические расстройства – депрессии, анорексия, булимия, различные психогенные отклики.
СОДЕРЖАНИЕ
Самые популярные средства от тошноты и рвоты
Профилактика и лечение тошноты
Препараты от тошноты при укачивании и непереносимости медикаментов
Лекарства от тошноты при отравлении и желудочно-кишечных расстройствах
Препараты от тошноты при беременности
Средства от тошноты для детей
Самые популярные средства от тошноты и рвоты
При тошноте приём соответствующих недомоганию препаратов довольно быстро приносит долгожданное облегчение. Но в случаях, когда тошнота сопровождается острой или хронической рвотой, необходимо обратиться за медикаментозной помощью к специалистам.
Острая рвота – длится от суток, в большинстве ситуаций имеет инфекционную природу, когда в организм попадают вещества, оказывающие токсическое действие. Это могут быть продукты питания, лекарства, алкоголь, ротавирусная инфекция и т.д.
Хроническая рвота – продолжается больше недели, всегда сопровождает хронические заболевания органов и систем жизнедеятельности человека.
В обоих случаях при тошноте и сопровождающей или отсутствующей рвоте любого характера самочувствие ухудшается рядом смежных симптомов: повышенная температура, потливость, слабость, нехватка воздуха, головная боль и т.д.
Профилактика и лечение тошноты
Такие меры необходимы перед предстоящим лечением химиопрепаратами, сильными медикаментозными средствами. Препаратами можно снизить выраженность тошноты, блокировать, предотвратить острую и отсроченную рвоту. Приём и дозировку средств этой группы назначает и рассчитывает лечащий врач. Используются глюкокортикоиды (стероидные гормоны) или блокаторы гистаминовых, рецепторов, клеток в кишечнике.
Примеры препаратов – Эменд (фосапрепитант, апрепитант), Оницит, Акинзео (палоносетрон), Латран, Эмесет (ондансетрон), Авомит, Нотирол, Китрил (гранисетрон), Тропиндол, Навобан (трописетрон), Дексаметазон.
Препараты от тошноты при укачивании и непереносимости медикаментов
Плохое самочувствие, головокружение и тошнота могут настигнуть в любом виде транспорта, а не только водного типа, вопреки распространённому мнению и названию «морская болезнь». Любые монотонные колебания, поочередно вниз и вверх, при стабильной визуальной составляющей становятся причиной дезориентации для мозга, а в частности, его вестибулярного аппарата: часть, отвечающая за чувство равновесия. Чтобы избавиться от недомогания, можно принимать таблетки, помогающие именно при укачивании.
| К разным препаратам при индивидуальных условиях использования, состояния организма, может быть выражена непереносимость, реакция на некоторые компоненты в составе. Рекомендуется заблаговременно выбирать средства против укачивания, а при возможности протестировать его за некоторое время до предстоящего путешествия. |
Гомеопатические виды препаратов – самые нейтральные, монокомпонентные и композитные:
- Авиа-море – безопасный состав, длительный эффект от приёма, до нескольких часов. Могут вызывать сонливость, средства не рекомендованы детям до 6 лет.
- Коккулин – можно принимать при беременности и в период кормления, детям разрешен с трехлетнего возраста.
- Вертигохил (Vertigoheel) – высокий уровень эффективности для детей, можно принимать с грудного возраста, можно принимать за полчаса до планируемой поездки, эффект наступает быстро.
Холинолитики и антигистаминные – высокая эффективность, доступная цена, широкий выбор:
- Аэрон – блокатор холинорецепторов (преобразователи энергии ацетилхолина в энергию нервного импульса), сдерживает рвоту и рефлекс, хорошо справляется с дискомфортом в животе. Показаний для детей нет, указаны ограничения относительно максимальной суточной дозы: не больше 4 таблеток.
- Драмина – антигистаминные таблетки от тошноты, разрешены к использованию с 3 лет и старше, минимум побочных эффектов, можно использоваться в профилактических целях. Начало действия через 15 минут, редко – от получаса. При беременности и лактации препарат противопоказан.
- Сиэль – эффективен при тошноте и рвоте, дополнительно таблетки оказывают умеренный седативный и противоаллергический эффект. Начало действия – уже через 20 минут после приёма, продолжительность – до 6 часов. Не назначается детям, младше 2 лет, на первом триместре беременности. На втором и третьем – с осторожностью, только при вынужденной необходимости.
- Бонин – препарат с продолжительным эффектом действия, до суток включительно, с быстрым получением эффекта после приёма. Не рекомендован детям до 12 лет, для взрослых может использоваться с целью профилактики тошноты и рвоты.
В некоторых случаях с неприятными ощущениями тошноты во время поездок помогают справиться анксиолитики (успокоительные или транквилизаторы) – Лоразепам, Диазепам и другие бензодиазепиновые виды препаратов. Именно с рвотой неплохо справляются нейролептики: из группы бутироферона и фенотиазина – средства купируют тревожность, устраняют симптоматику, воздействуя на дофаминовые рецепторы. Аминазин, Этаперазин, Трифтазин, Фторфеназин, используют при необходимости избавиться от тошноты и рвоты, но также и от страха и нервозности перед путешествиями любым видом транспорта.
Лекарства от тошноты при отравлении и желудочно-кишечных расстройствах
Нередко такие побочные явления сопровождают переедание, или потребление слишком жирной, острой пищи, и кроме тошноты и рвоты присутствует изжога, метеоризм, рефлюкс, икота, застой желчи и любые другие расстройства ЖКТ. На этот случай стоит отдать предпочтение лекарствам, действие которых учитывает возможные заболевания желудочно-кишечного тракта.
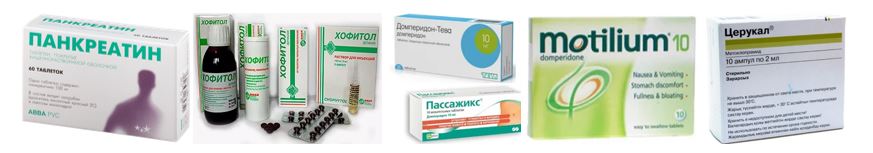
- Омез (омепразол) – можно принимать при язвенной болезни желудка, гастритах, рефлюксах. Эффект наступает в течение часа после приёма, сохраняется до суток. Противопоказан на всех триместрах беременности, в детском возрасте, минимум до 12 лет, далее с одобрения врача.
- Хофитол (экстракт листьев артишока) – устраняет симптомы при затрудненном, болезненном пищеварении, патологиях, работает, как желчегонное, эффективно борется с тошнотой и рвотой, вздутием живота. Может назначаться при беременности.
- Панкреатин (с одноименным действующим веществом) – препарат для широчайшего спектра заболеваний ЖКТ, способствует нормализации перистальтики кишечника, устраняет тошноту. При беременности может назначаться, но с условием одобрения наблюдающим специалистом.
- Домперидон и производные: Мотилиум, Пассажикс, Мотониум, Домстал – популярная группа лекарств, с минимальными побочными эффектами, ряд из них назначают детям и при расстройствах с ЖКТ, и в других ситуациях, спровоцировавших тошноту.
- Церукал (метоклопрамид) – препарат, как и предыдущая группа, также имеет широкое применение, останавливает рвоту разного происхождения, снимает симптом тошноты, включая реакцию на сильнодействующие медикаментозные средства.
Препараты от тошноты при беременности
Конечно, в этот период обойтись без средств, помогающих бороться с тошнотой непросто, а деликатное положение обязывает быть предельно осторожной, принимая любые таблетки – чтобы не навредить ребенку. Рекомендовать любое лекарство может только наблюдающий беременность специалист, но если есть острая необходимость в приёме препаратов от тошноты, выбор делается из ограниченного списка, в который обязательно входит церукал. Кроме этого популярного состава можно обращаться к другим:
- Коккулин – гомеопатическое средство, назначается чаще перед предстоящими поездками, но не рекомендован при лактозной недостаточности. Перед приёмом нужно внимательно изучить состав: это многокомпонентный препарат и возможна индивидуальная реакция на одно из веществ.
- Мята перечная – натуральное средство, хорошо устраняет симптоматику токсикоза при отсутствии аллергии на растение.
- Хофитол – биосинтетический сироп, на основе артишока, назначается часто, негативных отзывов мало.
- Доксиламин – хорошо исследован относительно воздействия на плод, противопоказаний не обнаружено. Эффективен при сильной тошноте, также останавливает рвоту, производя лёгкий седативный эффект.
- Полисорб – энтеросорбент с детоксикационными свойствами, останавливает эндогенный токсикоз.
- Спленин – иммуномодулятор с детоксическим действием, разработан направленно для борьбы с тошнотой при токсикозе беременных.
Средства от тошноты для детей
В зависимости от возраста малышам назначаются составы, влияющие на причину, вызвавшую рвоту – отравление, вирус или другое заболевание. Поэтому крайне важно следовать инструкциям педиатра: средства от укачивания вряд ли помогут ребёнку, например, при ротавирусной инфекции.
При желудочно-кишечных расстройствах – Метоклопрамид (с 2 лет), Мотилиум (с рождения), Домперидон (с 3 лет), сорбенты (Полисорб, Смекта, Энтеросгель – с первых дней жизни).
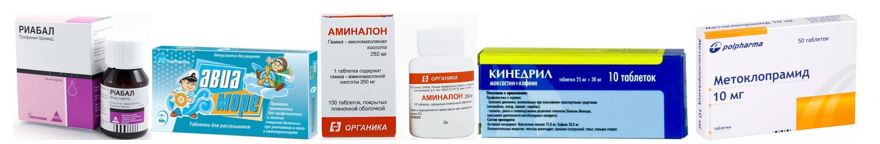
При нарушенной перистальтике – Риабал и Атропин (разрешены новорожденным), Церукал (с 2 лет).
При тошноте от укачивания – Авиа-море (старше 6 лет), Коккулин (с 3 лет), Вертигохил (от года и старше), Бонин (с 12 лет), Драмина (старше 1 года), Кинедрил (с 3 лет), Аминалон (со второго года жизни).
Источник
Рвота – это рефлекторное извержение через рот содержимого желудка, а иногда и двенадцатиперстной кишки.

Рвотный рефлекс является довольно сложным – в нем участвуют различные группы мышц. Управляется он рвотным центром, расположенным в стволе головного мозга. По своей природе рвота – это механизм, с помощью которого организм защищается от отравления. В норме рвота – это реакция на попадание в желудочно-кишечный тракт токсичных веществ или просто того, что невозможно переварить – например, слишком жирной пищи. Поэтому после приступа рвоты человек часто чувствует облегчение: организм очистился.
Однако интоксикация, вызвавшая рвоту, может иметь внутренний источник, то есть быть следствием какой-либо патологии или заболевания. Также возможно, что раздражение нервной системы, приводящее к рвотным спазмам, вообще не связано с состоянием желудка. Это заставляет воспринимать рвоту как весьма серьезный, и даже грозный симптом. Приступ рвоты – это практически всегда достаточный повод, чтобы обратиться к врачу. При повторяющихся приступах к врачу надо обращаться обязательно!
Причины рвоты
В большинстве случаев рвота обусловлена раздражением рецепторов желудка или, говоря медицинским языком, имеет висцеральное происхождение. Причиной чаще всего являются острые или хронические заболевания самого желудка (острое пищевое отравление, гастрит, язва желудка, пищевая аллергия). Также рецепторы желудка могут реагировать и на заболевания других органов – желчного пузыря, матки, сердца (рвота входит в комплекс возможных симптомов инфаркта миокарда).
Рвота может также иметь центральное происхождение, то есть вызываться патологиями центральной нервной системы (головного мозга), такими как менингит, энцефалит, травмы и опухоли головного мозга. Довольно часто рвота наблюдается при мигрени. Проблемы внутреннего уха также могут приводить к рвоте (в этом случае рвота может наблюдаться на фоне головокружения). При чрезмерном раздражении рецепторов внутреннего уха (при укачивании) вырвать может даже здорового человека, особенно при нетренированности вестибулярного аппарата. Иногда рвота обусловлена эмоциональным расстройством (стрессом) или представляет собой реакцию на то, что вызывает предельное отвращение (условнорефлекторная рвота).
Раздражение рвотного центра может быть вызвана токсическими веществами, переносимыми током крови (гематогенно-токсическая рвота). Токсические вещества могут попасть в организм извне (например, хлор или угарный газ – при вдыхании), а могут вырабатываться в самом организме – в результате нарушенной функции печени или почек.
Рвота и другие симптомы
Обычно рвоте предшествует тошнота, ведь, по сути, рвота есть разрешение тошноты, ее логическое завершение. То, что тошнота перешла в рвоту, свидетельствует о тяжести патологического процесса. Рвотные спазмы могут наблюдаться на фоне повышенной температуры, сопровождаться поносом. В рвотных массах помимо остатков пищи, желудочного сока и слизи может присутствовать желчь, кровь, гной.
Многократная, периодически повторяющаяся и неукротимая рвота изнуряет и обезвоживает организм, приводит к нарушению минерального обмена и кислотно-щелочного равновесия.
Понос и рвота
Рвота и температура
Когда рвота пугает
Любой приступ рвоты – опыт весьма неприятный. Даже если с разрешением приступа человек испытывает облегчение, сама рвота воспринимается как событие экстраординарное, которого в норме быть не должно. Потрясение организма, бытовые и социальные неудобства, – всё это делает рвоту процессом иного порядка по сравнению с другими рефлекторными действиями, вроде кашля или чихания. Мы всегда остро реагируем на рвоту (не оставляем ее без внимания), и это правильно.
Однако в некоторых случаях рвота нас тревожит особенно сильно. Такова рвота желчью, рвота с кровью. Родителей беспокоят случаи рвоты у ребенка. Довольно часто наблюдается рвота при беременности, обращая на себя усиленное внимание.
Об этих случаях стоит сказать отдельно:
Рвота желчью
Рвота с кровью
Рвота при беременности
Рвота у ребёнка
Что делать при рвоте

Поскольку приступ рвоты может быть у каждого, полезно знать, как можно предотвратить рвоту, что делать во время и сразу после приступа и в каких случаях обязательно надо обращаться к врачу.
Предвестником рвоты является тошнота. Если вас тошнит, попробуйте открыть окно (увеличить приток кислорода), выпить немного подслащенной жидкости (это успокоит желудок), принять сидячее или лежачее положение (физическая активность усиливает тошноту и рвоту). Можно рассосать таблетку валидола. Если вас укачивает в дороге, возьмите с собой и рассасывайте в пути леденцы. Это поможет предотвратить рвоту.
Что делать во время приступа рвоты
Во время приступа важно исключить попадание рвотных масс в дыхательные пути. Больной во время рвоты ни в коем случае не должен лежать на спине. Не оставляйте без присмотра маленьких детей, если у них может быть рвота. Пожилому или ослабленному человеку необходимо помочь повернуться на бок, головой к краю кровати, поставить перед ним таз.
Что делать после приступа рвоты
После приступа надо промыть рот холодной водой. Если больной сам этого сделать не может, надо смочить кусок марли в содовом растворе и протереть ему рот.
Сразу после приступа можно выпить лишь несколько глотков воды, и то, если в рвотных массах не было крови. Попить как следует можно лишь через 2 часа, а есть – лишь через 6-8 часов после приступа. Пища должна быть диетической, щадящей; лучше всего – каша на воде, рис, нежирный суп.
При повторяющихся приступах рвоты возможно обезвоживание организма. Поэтому необходимо пить специальный раствор, восстанавливающий водно-электролитный и кислотно-щелочной баланс.
Когда при рвоте необходимо обратиться к врачу?
Рвота – во многих случаях признак того, что организм испытывает серьезные проблемы и нуждается в очищении, а значит, скорее всего, и в лечении. Если болезнь сопровождается рвотой, это обычно свидетельствует о том, что болезнь протекает достаточно тяжело.
Если приступ рвоты был разовым и есть основания считать, что он вызван перееданием, укачиванием, алкогольным отравлением или стрессом, прямой необходимости обращаться к врачу нет. Во всех остальных случаях консультация врача необходима. Особенно, если приступы повторяются на протяжении двух дней и более, а также при наличии сахарного диабета или других хронических заболеваний.
Иногда при рвоте требуется неотложная помощь. Надо вызывать «скорую», если:
- рвота сопровождается постоянной или сильной болью в животе;
- наблюдаются неоднократные приступы рвоты после травмы головы;
- вместе с рвотой наблюдается обезвоживание, сухость во рту, учащение мочеиспускания;
- при ухудшении умственной и функциональной активности у пожилых людей;
- в рвотных массах присутствует кровь (например, примеси в виде «кофейной гущи»).
К какому врачу обращаться при рвоте?
С жалобами на тошноту и рвоту обращаются, как правило, к гастроэнтерологу или врачу общей практики (терапевту, семейному врачу или педиатру). В случае тошноты и рвоты при беременности надо обращаться к гинекологу.
Источник
Многие женщины мучаются от менструальных болей в течение многих лет. В одних случаях, особенно при сильных болях, проблема связана с патологиями в половой системе, в других – это особенность организма. Патологические боли должен лечить гинеколог, а легкие и умеренные можно попробовать снять самостоятельно.
Предлагаем ознакомиться с несколькими вариантами облегчения менструальных болей, доступными в домашних условиях.
Совет 1. Поможет диета
Диета и образ жизни могут и помогать в облегчении симптомов месячных и, напротив, ухудшать их.
Если вы ежемесячно испытываете менструальные боли, необходимо избегать определенных продуктов.
- Ограничьте потребление белых продуктов, включая сахар, хлеб и макароны, которые вызывают вздутие и дискомфорт кишечника.
- Откажитесь от соли, способствующей задержке жидкости и отекам.
- Избегайте трансизомеров жирных кислот, которые чаще всего встречаются в готовых продуктах, таких как картофель фри, печенье, крекеры и кондитерских изделиях, содержащих маргарин.
- Исключите алкоголь, табак и кофеин.
Все эти продукты усиливают воспаление и могут способствовать появлению боли во время менструации.
Желательно изменить рацион питания, хотя бы в период менструации. Есть некоторые данные, свидетельствующие о том, что снижение потребления жиров и увеличение потребления фруктов и овощей, содержащих естественные противовоспалительные вещества (томатов, болгарского перца, орехов и других) может помочь уменьшить болезненные месячные.
Совет 2. Пейте чай с ромашкой
Простой ромашковый чай уменьшает спазмы во время менструации. Этот напиток содержит противовоспалительные вещества, которые ингибируют (подавляют) простагландины.
![]() Чай с ромашкой при менструации
Чай с ромашкой при менструации
Простагландины вырабатываются клетками слизистого слоя матки во время менструального периода, провоцируя сокращение мышц матки, боль и судороги. Простагландины, выделяемые в кровь, вызывают другие проявления дисменореи: тошноту, рвоту, диарею и головную боль. Настой и отвар ромашки аптечной помогает облегчить эти симптомы.
Совет 3. Ешьте фенхель
Согласно исследованиям, примерно 80% молодых женщин, которые принимали препараты, содержащие 30 мг экстракта фенхеля 4 раза в день в течение 3 дней до начала менструального периода, испытывали меньше боли, чем те, кто принимал плацебо.
Предполагается, что фенхель подавляет сокращения матки. Он безвреден и рекомендуется женщинам, которые мучаются из-за сильных менструальных болей. Достаточно принимать фенхель 6 дней – 3 дня до и 3 после наступления менструации.
Можно заварить плоды фенхеля или принимать Плантекс, которые также снимают метеоризм и облегчают диспепсические расстройства во время дисменореи.
Совет 4. Используйте корицу
Женщины, принимающие корицу 3 раза в день в течение первых 3 дней менструального цикла, замечали, что у них уменьшился объем кровопотери, уменьшились боли внизу живота, тошнота и частота рвоты. При этом пациентки не сообщали о каких-либо побочных эффектах, связанных с приемом этой пряности.
Можно посыпать корицей выпечку или добавить в чашку горячего какао.
Совет 5. Попробуйте терапевтический корень – куркумин
Куркумин, основной действующий ингредиент корня куркумы, также облегчает симптомы ПМС.
Ученые считают, что полезные соединения в куркумине обладают противовоспалительным эффектом. В экспериментах они обнаружили, что куркумин подавляет активность веществ, которые участвуют в воспалении – ЦОГ-2, тромбоксаны, лейкотриены, простагландины и др. Кроме того, он обладает некоторым антидепрессивным действием.
Женщины, которые принимали 2 капсулы куркумина в день, в течение 7 дней до менструации и в течение 3 дней после начала менструации, наблюдали уменьшение симптомов ПМС. У них не было резких перепадов настроения, сильных спазмов и боли.
Куркумин также может быть полезен для людей с хроническими воспалительными состояниями, такими как артрит, воспалительные заболевания кишечника (язвенный колит и болезнь Крона), синдром раздраженного кишечника и некоторых других.
Но перед применением добавок проконсультируйтесь с терапевтом или гинекологом, поскольку куркумин обладает потенциально опасными побочными действиями, особенно для курильщиков. Он может стимулировать опухолевый процесс в легочной ткани за счет увеличения образования активных форм кислорода.
Совет 6. Добавляйте в пищу рыбий жир и витамин B1
Принимайте натуральный рыбий жир, печень трески или препараты Омега-3.
![]() Витамин Д при менструацииsupplement high in omega-3 fatty acids EPA DHA and high levels of vitamin A and vitamin D. Fresh fish are in the background.
Витамин Д при менструацииsupplement high in omega-3 fatty acids EPA DHA and high levels of vitamin A and vitamin D. Fresh fish are in the background.
Исследователи изучали влияние витамина B1 и рыбьего жира на симптомы дисменореи у старшеклассниц. Молодых девушек разделили на 4 разные группы. Первая принимала 100 мг витамина В1 в день, вторая 500 мг рыбьего жира в день, третья ежедневно принимала комбинацию как витамина В1, так и рыбьего жира, четвертая – плацебо.
Женщинам назначали лечение в начале менструального цикла в течение 2 месяцев. По сравнению с группой плацебо те, кто принимал витамин B1, рыбий жир или оба элемента, сообщали о значительном уменьшении выраженности и продолжительности менструальной боли.
Совет 7. Вам нужны солнце и витамин D
Витамин D снижает выработку простагландинов, что приводит к снижению сократительной способности матки и уменьшению спазмов и болей во время месячных.
Курсовой прием высоких доз витамина D по назначению гинеколога в течение 8 недель способствует снижению интенсивности менструальных болей, причем эффект от лечения сохраняется в течение 1-2 месяцев после окончания терапии.
Женщины, которые принимали витамин D, отмечали, что им потребовалось меньше обезболивающих препаратов для уменьшения симптомов дисменореи.
Вы можете измерить уровень витамина D в организме с помощью простого анализа крови и принимать витамин D, если он вам показан.
Совет 8. Добавьте в рацион кальций
Адекватное потребление кальция способствует облегчению менструальных симптомов.
Кальций необходим не только для здоровых костей, но и для правильной работы сердца, мышц и нервной системы. Прием добавок, содержащих кальций в дозировке 1000 мг 1 раз в день начиная с 15-го дня менструального цикла способствует облегчению спазмов и боли во время периода.
Кроме препаратов, ешьте нежирные молочные продукты, обогащенный апельсиновый сок, консервированные сардины и лосось, а также другие богатые кальцием продукты, чтобы ежедневно получать этот важный минерал.
Совет 9. Принимайте магний
Магний – важный элемент, который нужен для правильной работы мышц и нервной системы, построения белков и костной ткани, он участвует в регуляции артериального давления и уровня сахара в крови.
Магний участвует в работе более 300 ферментных систем, необходим для построения ДНК и РНК, а также для производства глутатиона, главного антиоксиданта организма и защитника клеток от свободных радикалов.
Магний, особенно вместе с витамином В6, может облегчить симптомы ПМС. Достаточно принимать 250 мг магния и 40 мг витамина В6 в день, но нужно быть осторожным, магний может влиять на активность некоторых лекарств, включая антибиотики, ингибиторы протонной помпы (ИПП), диуретики и бисфосфонаты.
Еще одно преимущество магния для женщин состоит в том, что адекватное потребление магния помогает снизить риск развития эндометриоза. Взрослым женщинам гинеколог может порекомендовать прием от 310 до 400 мг магния в день, в зависимости от их возраста и от того, беременны они или кормят грудью.
Совет 9. Ограничьте потребление кофеина
Кофеин – это психостимулятор, избыточное потребление которого приводит к головной боли, перевозбуждению, повышению тонуса мышц и развитию судорог, таким образом, он усиливает многие симптомы дисменореи.
![]() Кофе при менструации
Кофе при менструации
Кофеин содержится не только в кофе, но и в чае, шоколаде, энергетических напитках. Лучше исключить или ограничить потребление продуктов, содержащих кофеин, хотя бы на период месячных, это помогает облегчить менструальную боль.
Если вы потребляете кофеин ежедневно, возможно, вам придется постепенно снижать дозу, чтобы избежать симптомов отмены. В качестве замены попробуйте смузи с насыщенной антиоксидантами зеленьюи ягодами.
Совет 10. Попробуйте облегчить боль при помощи лекарств
Менструальные боли возникают из-за сокращений матки. Чтобы их ослабить, можно принимать безрецептурные нестероидные противовоспалительные препараты (НПВП).
Держите болеутоляющие средства под рукой, но будьте с ними осторожны, если у вас есть определенные проблемы со здоровьем. Эти препараты могут вызвать желудочно-кишечные язвы или усилить кровотечение.
Совет 11. Возможно, стоит попробовать лечение теплом в домашних условиях
Непрерывное применение тепла для облегчения дисменореи может работать так же, как ибупрофен. Тепло помогает мышцам расслабиться. Поэтому может уменьшить менструальные боли теплый компресс или грелка на низ живота.
Но помните, что тепло противопоказано при острых состояниях – аппендиците, внематочной беременности и др. патологиях, сопровождающихся болями. Поэтому, прежде чем приложить грелку, нужно хорошо подумать, точно ли это симптом месячных.
Совет 12. Двигайтесь, чтобы уменьшить симптомы
Во время физических упражнений высвобождаются эндорфины – химические вещества мозга, которые способствуют хорошему самочувствию, что особенно необходимо во время периода.
Можно просто ходить, бегать или плавать, это безопасно и не усиливает кровотечение во время менструации. Йога и тай-чи – это более мягкие формы упражнений, которые легче выполнять, если вы испытываете усталость.
Совет 13. Не забывайте о лечении травами
Для облегчения менструальных болей у женщины используются некоторые травы и корневища растений (Клопогон кистевидный, Витекс священный). Например, Витекс (Chasteberry) широко используется в Европе для лечения нерегулярных менструальных циклов, циклического дискомфорта в груди, ПМС и дисфункциональных маточных кровотечений.
Убедитесь, что у вас нет противопоказаний к применению этих растительных средств, проконсультировавшись с гинекологом. Травы подходят не всем женщинам, могут взаимодействовать с некоторыми лекарствами или снижать их эффективность.
Совет 14. Не игнорируйте иглоукалывание и точечный массаж
Акупунктура и акупрессура – это восточные лечебные процедуры, которые стимулируют определенные триггерные точки на коже для достижения желаемого эффекта в организме. Терапия эффективна при различных заболеваниях, включая менструальные спазмы.
Гинеколог может показать вам, где находятся эти триггерные точки и как стимулировать их с помощью давления рук для достижения нужных результатов. Надавливание на ключевые точки на спине, животе, ступнях и в отделе между большим и указательным пальцами может быть эффективным средством от боли.
Эти методы не подразумевают прием лекарств и абсолютно безвредны, поэтому вы можете применять их в любое время, когда у вас возникнут симптомы.
Совет 15. Займитесь йогой
Йога – это вид упражнений, который часто помогает женщинам с первичной дисменореей.
Когда молодые женщины занимались йогой в течение 60 минут один раз в неделю в течение 12 недель, они чувствовали менее выраженные менструальные расстройства и ослабление боли в период менструации по сравнению с периодом без занятий.
Но помогают облегчить предменструальный синдром и менструальные боли не все позиции. Поэтому к выбору упражнений нужно подходить осторожно.
Совет 16. Соблюдайте правила гигиены сна
Качество сна влияет на симптомы менструального цикла и состояние здоровья в целом. У женщин, которые страдают бессонницей развиваются тяжелые симптомы дисменореи.
![]() Сон при менструации
Сон при менструации
Поэтому соблюдайте правила гигиены сна, особенно перед менструацией, которые предполагают отход ко сну примерно в одно и то же время и сон длительностью не менее 8-9 часов. Это поможет снять нервозность и раздражительность в период месячных.
Если менструальная боль сильная, обратитесь за помощью к гинекологу
Если для контроля над симптомами менструального периода домашних методов недостаточно, пришло время обратиться к гинекологу. Врач проведет осмотр и назначит исследования (УЗИ, анализ на гормоны), чтобы выяснить причину болезненных менструаций (дисменореи).
Первичная дисменорея возникает в подростковом возрасте, она не связана с патологическим процессом половых органов, а вот вторичная дисменорея развивается в более старшем возрасте вследствие органических изменений органов малого таза, которые чаще всего вызваны воспалительным процессом и эндометриозом. Вторичная дисменорея, кроме устранения симптомов, подразумевает обязательное лечение причины заболевания.
После обследования гинеколог может назначить препараты, которые устранят болезненные менструации и отрегулируют менструальный цикл – гормональные противозачаточные таблетки или ТТС – трансдермальную терапевтическую систему.
Гормональные противозачаточные средства предотвращают овуляцию, а также чрезмерное утолщение слизистой оболочки матки (эндометрия), процесс такого менструального кровотечения не сопровождается усиленными сокращениями миометрия и выработкой простагландинов, протекает гораздо легче практически без боли и спазма или других симптомов дисменореи.
Источник