Как гортань предохраняет дыхательные пути от попадания в них пищевых частиц
Эволюционно сложилось так, что для жизнедеятельности человека необходим кислород. Как доставить его к органам и тканям? Сегодня говорим о дыхательной системе и особенностях её функционирования.
Как всё устроено?
Дыхательная система представлена целым рядом анатомических образований. Классификационно их подразделяют на дыхательные пути (верхние и нижние) и дыхательные органы. Верхние дыхательные пути – это полость носа, носовая и ротовая часть глотки. Нижние – гортань, трахея и бронхи. К дыхательным органам относят легкие. В обиходе и по факту, говоря об органах дыхания человека, могут подразумеваться отдельные анатомические образования и дыхательных путей. Например, гортань, трахея – это не только часть нижних дыхательных путей, но и самостоятельные органы.
Воздух попадает в легкие не сам по себе, туда его необходимо «втянуть», что и происходит в процессе вдоха. В этом участвуют диафрагма, наружные межреберные и межхрящевые мышцы. Во время вдоха диафрагма несколько уплощается, грудная клетка расширяется, что обеспечивается поступательное движение воздуха в дыхательные пути и легкие.
Пройдя весь путь от ноздрей до конечных разветвлений бронхиального дерева, воздух попадает в замкнутые «пузырьки» – альвеолы. Они и составляют основную функциональную часть легких.
Читайте по теме: Дышите легко и чисто! Вся правда о бронхитах
Но как кислороду дойти до конечных целей – органов? Снаружи альвеола покрыта сетью мелких кровеносных сосудов, по которым непрерывно течет кровь. Одна из разновидностей клеток крови – эритроциты, заполненные веществом гемоглобином. Именно он и осуществляет перенос газов в организме.
Кислород из альвеолярного воздуха «просачивается» в кровь, где «захватывается» гемоглобином. При этом в альвеолу поступает углекислый газ – продукт жизнедеятельности клеток. Обогатившиеся кислородом эритроциты разносят его по организму, а углекислый газ выделяется во внешнюю среду путем выдоха. В отличие от вдоха – всегда активного процесса – выдох пассивен, но при необходимости может быть и активным. В активном выдохе также участвуют мышцы – внутренние межреберные и мышцы брюшной стенки.
Определенную роль в процессе дыхания играет отрицательное внутриплевральное давление.
Процесс дыхания человека сложен и регулируется различными способами. Рассмотрим некоторые из них.
За дыхание отвечает дыхательный центр – скопление нервных клеток в продолговатом мозге.
Читайте по теме: Что поможет от кашля: барсучий жир или горчица в носках? Лечим детей правильно
Поток нервных импульсов идет к мышцам, отвечающим за вдох, задавая им определенный размах движений. У дыхательного центра имеется автоматия: приблизительно раз в четыре секунды здесь возникает возбуждение, стимулирующее мышцы, обеспечивающие вдох. Затем оно сменяется торможением, мышцы вдоха расслабляются – происходит выдох. Ритмичная смена этих состояний – врожденное свойство.
Частота и глубина дыхания зависит от интенсивности процессов окисления, происходящих в организме. Физическая нагрузка приводит к увеличению поглощения кислорода и повышению концентрации в тканях и крови углекислого газа. Последний через кровь активирует работу дыхательного центра, и, как следствие, усиливается сокращение дыхательных мышц. Это позволяет быстрее удалить избыток углекислого газа и восполнить недостаток кислорода.
Не на пользу телу: что вредит нашей дыхательной системе?
Человек сформировался в условиях с определенным содержанием кислорода. Однако для оптимального процесса дыхания необходимо не только само его наличие, но и определенные характеристики вдыхаемого воздуха. Их обеспечивают наши дыхательные пути, поэтому к легким – в норме – поступает очищенный, увлажненный и согретый воздух.
На любой из этих параметров могут воздействовать изменения окружающей среды.
Чистота. Пыль различного происхождения, выхлопные газы автомобилей, выбросы вредных веществ в атмосферу, табачный дым, шерсть животных, пыльца растений… Список можно было бы продолжить.
Увлажненность. Наверняка многим знакомо чувство сухости и першения в горле в помещениях в зимнее время года, особенно поутру. Причина до банальности проста: отопление в квартирах и домах пересушивает воздух, который затем сушит слизистые оболочки дыхательных путей. В результате повышается восприимчивость их к инфекции.
Читайте материал по теме: Чем отличаются ОРВИ и ОРЗ?
Низкая температура. Дышать через нос, а не через рот, советуют не просто так: помимо очищения и увлажнения, слизистая носовой полости согревает проходящий транзитом воздух.
Среди других факторов, способных нанести вред нашим органам дыхания – многочисленные инфекции. ОРВИ, бактерии, грибки – все эти представители микромира способны вызывать различные заболевания.
Когда дышать тяжело. Что говорит статистика?
Пневмония, острый ларингит, трахеит и бронхит. По данным министерства здравоохранения РФ наиболее распространенные заболевания среди взрослых связаны с дыхательной системой.
Сохраняют актуальность бронхиальная астма, хроническая обструктивная болезнь легких (ХОБЛ), рак и туберкулез легких.
Читать материал по теме: Что такое хроническая обструктивная болезнь легких?
А над нами – километры воды, а над нами бьют хвостами киты…
Сколько воздуха в день вдыхает человек?
Давайте посчитаем. В норме в покое объем воздуха, вдыхаемого или выдыхаемого взрослым человеком при одном дыхательном цикле, составляет 500 мл, а частота дыхания у него – от 16 до 20 (во время сна – до 12). Таким образом, в покое в минуту человек вдыхает от 8 литров воздуха, а в течение суток – около 11 500 литров (с поправками на частоту дыхания во время сна – соответственно меньше).
Сколько человек может не дышать?
Ответ на этот вопрос зависит от многих факторов. Находится ли человек в покое или двигается? Какова температура окружающей среды? И т.д.
Итак, сколько может не дышать человек? Диапазон колебаний составляет от менее чем 1 минуты до нескольких минут. Один из мировых рекордов принадлежит датскому ныряльщику Стигу Северинсену – 22 минуты. Правда, перед своей попыткой он почти 20 минут активно дышал чистым кислородом. Ткани организма обогатились этим газом и одновременно снизилось содержание углекислоты.
Критичен не только дефицит кислорода, но и избыток углекислого газа. При невозможности организма избавиться от углекислоты через легкие, начинает увеличиваться ее содержание в крови. Возможно нарушение ориентации, спазмы в мышцах, учащенное сердцебиение, потеря сознания и смерть.
Что будет, если часто задерживать дыхание?
Исходя из описанного выше, в зависимости от частоты и длительности задержек в организме может постепенно накапливаться углекислый газ. При выходе его за границы нормы и сравнительно длительном сохранении этого состояния возможны пагубные влияния на здоровье.
Обычно после ощутимой задержки дыхания и закономерном повышении уровня углекислоты отмечается углубление дыхания: организм удаляет ее избыток и стремится получить кислород.
Лечебное дыхание
На пользу стройности
Существуют методики для похудения, основанные на различных способах дыхания – например бодифлекс, оксисайз.
Можно ли похудеть, употребляя супы? Рассказывает врач-терапевт и диетолог «Клиника Эксперт Ставрополь» Мальцева Валентина Сергеевна
Один из примеров – дыхание по типу «брюшного» дыхания, т.е. при вдохе живот выпячивается, при выдохе – втягивается.
Мнения ученых по поводу снижения веса с помощью только дыхательных упражнения противоречивы. Кроме того, необходимо помнить, что слишком глубокие вдохи и выдохи могут нарушить равновесие между кислородом и углекислым газом. Это может вызвать головокружение, а у кого-то и обморок.
Поэтому перед началом такой практики необходимо посоветоваться с врачом, в том числе и особенно если имеются какие-то проблемы со здоровьем.
Вдох, выдох, покой
Взволнованы? Понервничали? «Нужно сделать глубокий вдох и успокоиться». Знакомая мысль? А может кто-то давал вам такой совет.
Как оказалось, эта техника не только «работает», но и имеет под собой материальную основу. Ученым удалось установить (правда, пока на мышах), что в головном мозге имеются нервные клетки, связанные как с областями, регулирующими дыхание, так и анализирующими психологическое состояние.
Схема работает примерно так. Когда организм эмоционально возбуждается, обнаруженные клетки передают сигналы на нейроны, учащающие дыхание. Однако, как оказалось, работает система и в обратном направлении. Иными словами, если начать дышать чаще, то мозг может возбуждаться. Отсюда напрашивается вывод, почему глубокое замедленное дыхание может успокаивать.
Как дышать, чтобы быстро уснуть?
Существует методика, основанная на практиках йогов. Разработал ее доктор Эндрю Уейл (Andrew Weil). Техника называется «4-7-8» и выполняется следующим образом:
– поместите кончик языка на слизистую оболочку сразу за верхними передними зубами (с внутренней стороны) и держите его там на протяжении всего упражнения;
– полностью выдохните через рот со свистящим звуком;
– закройте рот и спокойно вдохните через нос, досчитав про себя до четырех;
– задержите дыхание, посчитав мысленно до семи;
– полностью выдохните через рот, издавая свистящий звук, посчитав до восьми.
Это одно дыхание. Теперь повторите цикл еще три раза.
Если вам сложно задерживать дыхание, вы можете ускорить упражнение, но придерживайтесь соотношения 4:7:8 для трех фаз. Выполняйте упражнение дважды в день.
Материал по теме: Бессонница – это болезнь или нет?
Метод относится к альтернативным методам лечения и, возможно, не проверялся с точки зрения принципов доказательной медицины.
Сохраняем здоровье
Как же сохранить здоровье дыхательной системы? С учетом неблагоприятных факторов, которые могут влиять на ее состояние, целесообразны достаточная физическая активность – в идеале на свежем воздухе; регулярное проветривание помещений; увлажнение воздуха; избавление от вредных привычек (курение); использование во время работы, связанной с профессиональными вредностями, индивидуальных средств защиты (маски, респираторы).
Важна профилактика респираторных инфекций, а также своевременное лечение любых заболеваний органов дыхания.
Необходимо обязательно проходить плановые диспансеризации и профосмотры с выполнением флюорографии с частотой, предусмотренной ими.
Текст: Энвер Алиев
Другие материалы по теме:
Опасен ли рентген легких?
Пневмония: симптомы, диагностика и лечение
Как помочь детям и взрослым с бронхиальной астмой?
Источник
Нарушения дыхательной деятельности при попадании инородного тела в дыхательные органы и пути носит медицинское название – аспирация.
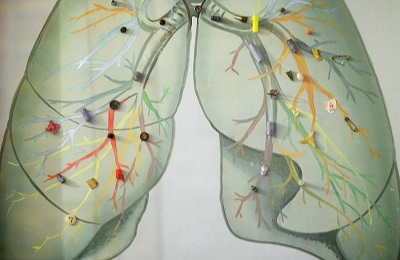 Чаще всего с этим диагнозом в больницу попадают дети младшего дошкольного возраста. Это связано с тем, что во время игр детям интересно попробовать на вкус любимые игрушки. Самые маленькие тянут в рот все, что попадется под руку, именно поэтому, чтобы оградить ребенка от опасности, необходимо исключить из детской комнаты все игрушки с мелкими деталями.
Чаще всего с этим диагнозом в больницу попадают дети младшего дошкольного возраста. Это связано с тем, что во время игр детям интересно попробовать на вкус любимые игрушки. Самые маленькие тянут в рот все, что попадется под руку, именно поэтому, чтобы оградить ребенка от опасности, необходимо исключить из детской комнаты все игрушки с мелкими деталями.
В детском возрасте опасность заключается в том, что ребенок не всегда может объяснить, что произошло. И при отсутствии выраженной симптоматики факт попадания инородного дела в дыхательные пути выясняется, когда развиваются сопутствующие заболевания.
Предметы в легких полностью или частично перекрывают бронхиальный просвет, нарушая движение воздуха, вызывают воспаления и гнойные процессы в легочных путях.
От размера инородного тела зависит, куда оно попадет: в трахею, бронхи или легкие. Далее рассмотрим, чем опасно попадание предметов в дыхательную систему и что делать в этом случае.
- Неотложные действия
- Медицинская помощь
Чем опасны инородные тела в легких и как распознать состояние?
В большинстве случаев, инородные тела попадают в правосторонние бронхи и легкие. Это обуславливается большим объемом правого легкого и его расположением. Частицы, оседающие в мелких бронхиальных разветвлениях, редко имеют выраженную симптоматику.
Чаще всего наблюдается редкое покашливание, которое списывают на простудное заболевание.
Это состояние представляет трудность для диагностики, и опасно тем, что посторонние частицы могут полностью перекрыть бронхиальный просвет.
Даже если человек сразу после попадания инородного тела в легкие чувствует себя относительно нормально, со временем развиваются следующие симптомы:
-
 Кашель с отхождением гнойной мокроты.
Кашель с отхождением гнойной мокроты. - Повышение температуры.
- Отхаркивание кровянистой слизи.
- Нарушение частоты дыхания с нехваткой воздуха.
Самый плохой признак – отсутствие кашля, это значит, что инородное тело полностью перекрыло воздухоносные пути.
Когда частицы достаточно крупные, они способны полностью перекрыть доступ воздуха в легкие, что может привести к летальному исходу. Симптомы состояния, угрожающего жизни:
- Меняется цвет лица, приобретая красный или синий оттенок.
- Невозможность сделать вдох.
- Внезапно начавшийся приступообразный кашель.
- Больной держится за горло.
- Охриплость, полная потеря голоса.
- Дыхание со свистом.
- Одышка.
- Потеря сознания.
 Предметы с неровной поверхностью при заглатывании больше других способствуют воспалительному процессу, так как на них задерживается слизь, оседают бактерии, и они могут травмировать бронхиальные пути. Чужеродные белки вызывают аллергические реакции и местные воспалительные процессы.
Предметы с неровной поверхностью при заглатывании больше других способствуют воспалительному процессу, так как на них задерживается слизь, оседают бактерии, и они могут травмировать бронхиальные пути. Чужеродные белки вызывают аллергические реакции и местные воспалительные процессы.
Самую большую опасность представляют пищевые частицы, способные разлагаться на более мелкие крупицы. Только врач скажет, что делать, если пища попала в дыхательную систему. Ее извлечение более сложно, и частицы очень быстро разлагаются, вызывая гнойное воспаление.
При попадании инородного тела в бронхиальные пути развиваются следующие заболевания:
- Эмфизема легких.
- Обструктивный бронхит.
- Отек легких.
- Пневмония.
- Гнойный плеврит.
- Абсцесс легкого.
- Бронхоэктостаз.
Если инородные предметы находятся в мелких бронхиальных путях, возможно механическое повреждение, инфицирование и разрастание легочной ткани.
Чтобы этого избежать, при подозрении на аспирацию необходимо обратиться к пульмонологу, который, проведя диагностику, определит, есть инородное тело в дыхательных путях или нет.
Диагностика и лечение
В первую очередь, диагностика основывается на жалобах пострадавшего. Если дело касается ребенка – то на рассказах взрослых, о том, что случилось. Если же не был замечен факт аспирации, то без наличия внешних симптомов, диагностика может быть затруднена.
 Сначала у пациента прослушивают дыхание, врач может услышать: хрипы, свист, ослабленное или жесткое дыхание. При полном перекрытии бронхиального просвета специалист ничего не услышит. Далее назначаются следующие диагностические методы:
Сначала у пациента прослушивают дыхание, врач может услышать: хрипы, свист, ослабленное или жесткое дыхание. При полном перекрытии бронхиального просвета специалист ничего не услышит. Далее назначаются следующие диагностические методы:
- Рентгенография.
- Рентгеноскопия.
- Эндоскопия.
На рентгеновских снимках не всегда видны попавшие в дыхательные пути предметы и еда. Это может быть связано с проницаемостью рентгеновских лучей или с образованием в легких сильного отека, закрывающего инородное тело.
Самым точным методом диагностики будет эндоскопия. В зависимости от состояния и возраста пациента процедура может проходить под местной или общей анестезией.
Детям эндоскопию проводят только под общим наркозом. Еще одним методом диагностики является МРТ грудной клетки, но его используют крайне редко из-за высокой стоимости процедуры.
Неотложные действия
Что делать в первую очередь при аспирации? При попадании инородного тела в дыхательные пути следует оценить состояние больного. Если он находится в сознании и не задыхается, ему необходимо хорошо откашляться. При подозрении, что частицы могли остаться в дыхательной системе необходимо вызвать скорую помощь или самостоятельно обратиться в приемный покой стационара.
Если кашель после аспирации сопровождается одышкой, цианозом на лице, следует оказать следующую помощь:
-
 Просто положить пострадавшего через колено вниз лицом, чтобы голова оказалась как можно ниже, и нанести несколько сильных ударов между лопатками. Если инородное тело попало не очень глубоко, есть шанс, что после этих действие оно выйдет.
Просто положить пострадавшего через колено вниз лицом, чтобы голова оказалась как можно ниже, и нанести несколько сильных ударов между лопатками. Если инородное тело попало не очень глубоко, есть шанс, что после этих действие оно выйдет. - Можно проделать следующие действия: положить больного на спину, сложить руки замком и надавить на область между пупком и ребрами несколько раз.
- Если больной в состоянии, попросить его сделать наклон через спинку стула, и резкими хлопками попытаться выбить инородное тело из дыхательных путей.
Запрещено стучать по спине в вертикальном положении, таким образом, частицы опустятся еще ниже! Особенно осторожно следует обращаться с детьми. При попадании круглых ровных предметов, ребенка можно перевернуть вниз головой и постучать по спине, возможно предмет выпадет сам.
Медицинская помощь
В любом случае, попадание инородного тела в легкие и бронхи требует медицинского вмешательства. Поэтому при первых признаках аспирации необходимо вызвать скорую помощь, и, дожидаясь ее, помочь больному вывести предмет из дыхательных путей.
 Лечение аспирации означает удаление инородных частиц из дыхательных путей. Если посторонние частицы попадают в гортань, то возможно извлечение инородного тела ручным способом или с помощью ларингоскопии. Если инородное тело обнаруживается в трахее – проводят процедуру трахеоскопии.
Лечение аспирации означает удаление инородных частиц из дыхательных путей. Если посторонние частицы попадают в гортань, то возможно извлечение инородного тела ручным способом или с помощью ларингоскопии. Если инородное тело обнаруживается в трахее – проводят процедуру трахеоскопии.
Самую большую сложность по удалению инородного тела представляет бронхоскопия – извлечение мелких частиц из бронхов и бронхиальных путей. Нередко эту процедуру приходиться повторять несколько раз, особенно если предмет сильно крошится, например, если попала в дыхательные пути пища.
Чтобы не осталось негативных последствий аспирации, следует обращаться к врачу сразу же после подозрения на попадание частиц в легкие.
Во время эндоскопического вмешательства, кроме извлечения инородного тела, отсасывают гной и слизь, скопившиеся в бронхиальных просветах. В некоторых случаях берут кусочек легочной ткани на биопсию, так как возможно развитие доброкачественных и злокачественных образований. После изъятия предмета из дыхательных путей, дальнейшее лечение основывается на устранении последствий аспирации – проведении противовоспалительного лечения.
Загрузка…
Источник
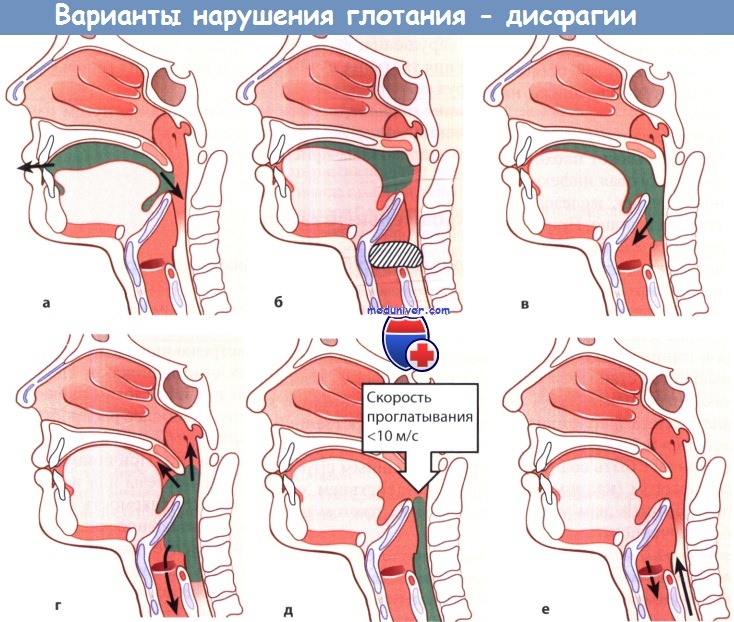
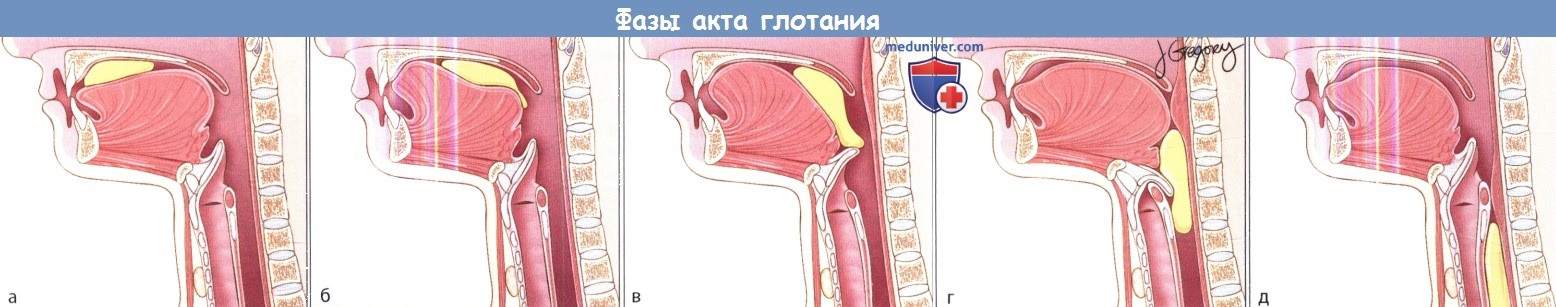
Диагностика и лечение нарушения глотания с аспирацией (попаданием пищи в дыхательные пути)Ротоглоточная дисфагия может развиваться вследствие целого ряда разнообразных и достаточно распространенных причин. И хотя клинические проявления различных заболеваний, сопровождающихся дисфагией, могут быть весьма схожими, тщательный сбор анамнеза и использование соответствующих лучевых методов диагностики обычно позволяют поставить верный диагноз. В этой главе представлено описание различных заболеваний, которые могут сопровождаться ротоглоточной дисфагией. Особое внимание уделяется диагностике и лечению. В главе обсуждаются вопросы аспирации, дисфункции перстнеглоточной мышцы, дивертикула Ценкера, неврогенной дисфагии и дисфагии, возникающей после лечения злокачественных новообразований головы и шеи. а) Описание дисфагии с аспирацией. Аспирацией называется патологическое продвижение содержимого рото- и гортаноглотки в гортань и нижние дыхательные пути, ниже голосовых складок. Аспирация может возникать в любом возрасте, но чаще всего она встречается у пожилых, поскольку встречаемость дисфагии с возрастом увеличивается. Аспирация, которая возникает при глотании или вследствие существующей ларингофарингеальной рефлюксной болезни, может возникать из-за целого ряда причин, к которым относится слабый кашлевой рефлекс, отсутствие моторики или ее дискоординация, потеря чувствительности гортани. Многие из этих причин будут рассмотрены далее. Поскольку аспирация несет в себе риск развития пневмонии вследствие попадания содержимого полости рта в дыхательные пути, пациент с хронической аспирацией требует тщательного обследования и лечения. Считается, что аспирационная пневмония возникает в первую очередь из-за попадания в дыхательные пути бактерий, населяющих полость рта. Основными патогенами являются Streptococcus pneumoniae и Haemophilus influenzae, которые в норме населяют носо- и ротоглотку. Химическая пневмония, которая бывает острой и хронической, возникает вследствие аспирации или вдыхания неинфекционных веществ. Согласно данным многочисленных исследований, примерно у половины здоровых взрослых происходит аспирация небольших объемов содержимого ротоглотки. Тем не менее, из-за относительно небольшой обсемененности содержимого у здоровых это не ведет к развитию пневмонии. Также дыхательные пути защищает кашлевой рефлекс, движение реснитчатого эпителия, а также механизмы гуморального и клеточного иммунитета.
б) Дифференциальная диагностика дисфагии с аспирацией. Проводить тщательную дифференциальную диагностику дисфагии с аспирацией особенно важно по той причине, что та категория пациентов, среди которой она встречается наиболее часто, обычно также страдает от сопутствующих хронических заболеваний сердца и легких. Отек легких, который часто встречается у пациентов с хронической сердечной недостаточностью или избытком жидкости, может иметь схожие клинические проявления с аспирационной пневмонией: одышка, усиливающаяся при физической нагрузке, тахипноэ. В отличие от аспирационной пневмонии, для аускультации при отеке легких характерно появление хрипов. При отеке легких на рентгенограммах обычно определяется двустороннее затемнение, в то время как при аспирационной пневмонии обычно затемнена только пораженная доля. Лейкоцитоз при отеке легких обычно отсутствует. Определение уровня предсердного натрийуретического пептида (ПНП) и эхокардиограмма позволяют более точно установить этиологию заболевания. Перед постановкой диагноза аспирационной пневмонии необходимо исключить госпитальную или негоспитальную пневмонию. С помощью серологических, культуральных или антигенных методов можно определить наличие атипичной флоры, не характерной для аспирационной пневмонии. Наконец, контрастное исследование и эндоскопия позволяют установить, является ли аспирация причиной пневмонии.
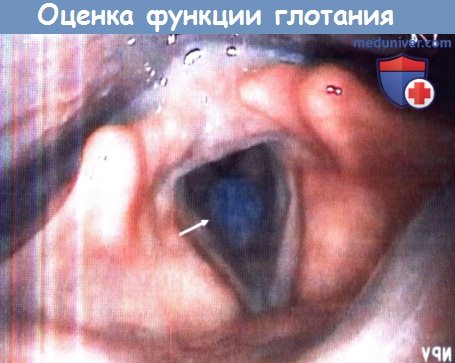
в) Выявление дисфагии с аспирацией. Клиническая картина может быть крайне вариабельной и зависит от тяжести заболевания. Как правило, пациентов беспокоит продуктивный кашель с выделением гнойной мокроты, лихорадка, ознобы, плеврические боли, одышка. Чаще всего установить конкретный момент или моменты, в которые произошла аспирация невозможно («латентная аспирация»). Диагноз обычно ставится на основании клинических данных, наличия высокого риска аспирации и рентгенологических данных (признаки инфильтрации в определенных долях легких). У пациентов, входящих в группу риска в отношении развития «молчащей» аспирационной пневмонии, антибактериальную терапию можно начинать, основываясь лишь на данных клиники (лихорадка, одышка, кашель), поскольку примерно в трети случаев на рентгенограммах не удается обнаружить признаки развивающейся пневмонии. И хотя КТ является очень чувствительным методом для диагностики пневмонии, использование сопряжено с существенными затратами времени и ресурсов, поэтому проведение нецелесообразно, а для того, чтобы избежать прогрессирования симптомов и декомпенсации дыхательной функции, начинать лечение следует как можно раньше. Исследование функции глотания. Всем пациентам с аспирационной пневмонией выполняется видеофлюороскопия с барием или исследование функции глотания гибким эндоскопом. В большинстве случаев данные исследования проводит фонопед. И хотя до сих пор идут споры о том, какой метод диагностики дисфагии является наиболее информативным, оба данных исследования являются высокочувствительными при диагностике аспирации (>85%). Оценить функцию глотания можно и у постели больного, но более простые методы диагностики обычно гораздо менее информативны, особенно у пациентов со скрытой аспирацией (отсутствие спонтанного кашля).
д) Лечение нарушения глотания с попаданием пищи в дыхательные пути (дисфагии с аспирацией): 1. Антибактериальная терапия. Антибиотики показаны во всех случаях острой и хронической аспирационной пневмонии. Если пациент находится в стабильном состоянии, раннее начало агрессивной антибактериальной терапии позволяет предотвратить прогрессирование симптоматики, избежать госпитализации и назначения парентеральных антибиотиков. В таких случаях обычно назначаются антибиотики широкого спектра действия, например, цефтриаксон с азитромицином, левофлоксацин или моксифлоксацин. В условиях стационара цель лечения остается прежней — назначение антибактериальных препаратов, чувствительных в отношении грамотрицательной флоры. Чаще всего назначаются цефалоспорины третьего поколения, фторхинолоны, пиперациллин. Если пациент в прошлом недавно госпитализировался, может потребоваться назначение препаратов, эффективных в отношении специфических микроорганизмов: метициллин-резистентного Staphylococcus aureus (MRSA), Klebsiella pneumoniae и Pseudomonas aeruginosa. Важным моментом в лечении является ранний посев мокроты и назначение антибиотиков по его результатам. 2. Позиционные маневры и глотательные упражнения. Во время видеофлуороскопии или эндоскопии фонопед может определить, можно ли попытаться свести к минимуму аспирацию за счет применения компенсаторных техник глотания. Этот метод лечения достаточно часто рекомендуется пациентам с ротоглоточной дисфагией, хотя результаты применения не всегда однозначны. Эффективность отдельных приемов сильно зависит от механизма развития дисфагии у конкретного пациента, соответственно, они должны быть адаптированы к его потребностям, учитывать наличие сопутствующих заболеваний, мотивацию, когнитивные способности. Наиболее часто применяются позиционные маневры: изменение положения подбородка, поворот и наклон головы. Подбородок нужно прижимать ближе к грудной клетке, поскольку данный маневр уменьшает размер входа в гортань за счет смещения корня языка и надгортанника назад. Поворачивать голову нужно в сторону пораженной стороны (более слабой, менее чувствительной, чаще всего у пациентов после инсульта или с периферическим параличом). В результате такого поворота головы болюс будет проходить ближе к здоровой стороне. Наклонять же голову нужно в здоровую сторону. Существуют и другие глотательные маневры: надголосовой глоток, супранадголосовой глоток, усиленный глоток и маневр Мендельсона. При исполнении каждого из маневров глотание должно дополняться еще одним определенным действием. При выполнении маневра Мендельсона пациент должен руками фиксировать гортань, так, чтобы она не опускалась вниз после глотка. Обычно этот прием рекомендуется выполнять пациентам с нарушением подвижности гортани и дисфункцией перстнеглоточной мышцы. Прием надголосового глотка рекомендуется тем пациентам, у которых аспирация возникает непосредственно во время акта глотания, чаще всего из-за снижения чувствительности гортани. При его выполнении пациент должен задержать дыхание перед глотком, а затем покашлять сразу после глотания. Наконец, супранадголосовой глоток представляет собой незначительно измененную версию надголосового глотка: пациент должен выполнить маневр Вальсальвы во время задержки дыхания; это позволяет максимально сомкнуть голосовые складки на уровне заднего отдела голосовой щели. Усилить глотательные мышцы можно специальными упражнениями. Пациентам рекомендует выполнять форсированные глотательные движения, которые помогают увеличивать давление при глотании во время настоящего приема пищи. Полезно пение фальцетом: во время фонации пациент должен планомерно увеличивать высоту голоса вплоть до максимального уровня. Во время выполнения упражнения гортань поднимается до того же уровня, что и при глотании. Во время упражнения с задержкой дыхания пациент должен вдохнуть и задержать дыхание на несколько секунд; при этом тренируются мышцы, отвечающие за смыкание голосовой щели. Дополнительные упражнения направлены на укрепление языка, повышение объема движений нижней челюсти, языка и губ. Для укрепления констрикторов глотки и мышц, крепящихся к подъязычной кости, нужно выполнять упражнения по Shaker: лежа на спине, пациент совершает сгибательные движения шеей. 3. Хирургическое лечение нарушения глотания с попаданим пищи в дыхательные пути (дисфагии с аспирацией). Хирургическое лечение показано в тех случаях, когда выраженность аспирации не уменьшается после консервативного лечения и упражнений. Выбор операции зависит от механизма аспирации. Существует множество возможных хирургических вмешательств: медиализация голосовой складки, которая может дополняться аддукцией черпаловидного хряща; инъекционная аугментация голосовой складки; хирургическая или химическая миотомия перстнеглоточной мышцы, фарингопластика, супраглоттопластика, различные формы подвешивания гортани. Медиализация или аугментация голосовой складки могут быть показаны пациентам с неполным или недостаточным смыканием голосовой щели вследствие одностороннего паралича гортани, рубцов, дистрофии голосовой складки. У пациентов с перстнеглоточной ахалазией может использоваться химическая денервация перстнеглоточной мышцы при помощи ботулотоксина А, а также открытая трансцервикальная или эндоскопическая миотомия. Инъекция ботулотоксина может использоваться с прогностической целью перед проведением хирургического вмешательства: если химическая денервация оказалась эффективной, значит, эффективной будет и миотомия. Если нарушения глотания у пациента становятся такими выраженными, что нормальное питание более невозможно, накладывается гастростома. При сохранении вызванных рефлюксом жалоб при питании через зонд его можно продвинуть дальше в тонкий кишечник, чтобы предотвратить рефлюкс. В случае хронической аспирации секрета ротоглотки (как при церебральном параличе) может использоваться введение в слюнные железы ботулотоксина А, хирургическое удаление слюнных желез или перевязка выносящих протоков. В крайне тяжелых случаях показано разобщение дыхательного и пищеварительного трактов. В результате такого лечения пациент теряет свой нормальный голос, для восстановления которого должны использоваться пищеводные или трахеопищеводные протезы. Существует достаточно много хирургических методик. Ларинготрахеальное разобщение и трахеопищеводное разобщение являются двумя потенциально обратимыми операциями. Каждая из них требует формирования трахеостомы. В первом случае дистальный конец трахеи ушивается с формированием слепого кармана, а во втором формируется анастомоз между дистальным концом и пищеводом (таким образом аспирированный материал попадает в пищевод). Золотым стандартом лечения хронической дисфагии является ларингэктомия. Выполнять ее нужно только тем пациентам, у которых глотание со временем не восстановится. – Также рекомендуем “Диагностика и лечение нарушения глотания при дисфункции перстнеглоточной мышцы” Оглавление темы “Болезни пищевода и нарушения глотания”:
|
Источник