Интубация при стенозе гортани

Хирургические методы лечения заболеваний гортани могут быть разделены на кровавые и бескровные. К последним принадлежит интубация.
Интубация – это бескровный метод восстановления просвета гортани при острых стенозах.
Для интубации необходимы роторасширитель и набор, состоящий из трубок, интубатора и экстубатора. В трубке различают головку, шейку и брюшко. На головке левой стороны находится небольшое отверстие для шелковинки.
Интубатор имеет вид изогнутого пинцета с раздвижными браншами. Интубатор в одно и то же время может быть и экстубатором.
Интубационные трубки делают из позолоченного серебра; они имеют эллиптическую форму; размеры их различны соответственно возрастным размерам голосовой щели.
Интубацию производят главным образом при крупе во время так называемого второго периода (К. А. Раухфус. В. А. Колли), если припадок гортанного стеноза продолжается около часа без ослабления и если появляется при этом так называемый «парадоксальный» пульс (ослабление пульсовой волны при вдохе).
Перед трахеотомией интубация имеет следующие преимущества: во-первых, это бескровный метод и, во-вторых, в опытных руках она продолжается полминуты, в то время как трахеотомия – несколько минут. Однако трахеотомия допускает непосредственный осмотр трахеи, и доступ воздуха через трахеотомическую трубку легче, чем через интубационную.
При крупозном стенозе всегда следует начинать с интубации, переходя к трахеотомии при неуспехе интубации.
Все инструменты должны быть прокипячены. Через головку трубочки продевают шелковинку, превосходящую интубатор по длине приблизительно в два раза. Нить завязывают узлом на расстоянии 1 см от головки, затем концы нити также связывают в узел. На изогнутый конец интубатора надевают интубационную трубку. Ребенок должен быть завернут в простыню и фиксирован на коленях у помощника. Во избежание укуса рот раскрывают роторасширителем, наложенным с левой стороны рта больного, настолько широко, насколько это возможно. Голову ребенка фиксирует второй помощник в несколько наклоненном кпереди положении; он же удерживает и роторасширитель, прижатый к щеке ребенка.
Врач садится против ребенка, вводит левый указательный палец ему в рот, нащупывает надгортанник, который нередко загибается под пальцем; необходимо надгортанник развернуть и прижать к корню языка, нащупать вход в гортань и верхушки черпаловидных хрящей – это первый момент интубации.
Второй момент – интубационная трубка, фиксированная на интубаторе, скользит по пальцу, как по рельсу.
Третий момент – интубационную трубку вводят в гортань, для чего нужно приподнять рукоятку интубатора; при этом движении трубка попадает в гортань, а не в пищевод. После этого указательным пальцем сбрасывают трубку и извлекают интубатор.
Если трубка находится в гортани, то после выведения интубатора дыхание восстанавливается, что узнают по свистящему «трубочному» звуку (прохождение воздуха через трубку).
Трубка фиксируется в просвете гортани вследствие спазма истинных голосовых связок. В трахею она проскользнуть не может, так как головка трубочки по объему больше, чем просвет гортани. Привязанную к трубке шелковую нить фиксируют к щеке ребенка липким пластырем. Для того чтобы ребенок не мог нарочно или нечаянно выдернуть трубку, дернув за нить, к его локтям прибинтовывают картонные шины. Удаляют интубационную трубочку потягиванием шелковой нити или вводят интубатор в просвет трубочки. При глотании после интубации ребенок в первое время поперхивается, а затем быстро приспосабливается и глотает свободно, особенно полужидкую пищу.
Интубацию производят главным образом при крупе; толстые пленки, находящиеся в гортани, как бы защищают слизистую оболочку от образования пролежней. Последние чаще всего наблюдаются в тех случаях, когда трубка длительно находится в непосредственном соприкосновении со слизистой оболочкой, поэтому интубационную трубку нельзя оставлять в гортани более чем на 72 часа (3 суток), и уже через 24 часа следует попытаться сделать экстубацию.
Если по прошествии 3 суток ребенок не может дышать без трубки, лучше сделать нижнюю трахеотомию.
При интубации возможны следующие осложнения: 1) закупорка просвета трубочки пленками – в таком случае приходится делать повторную интубацию; 2) попадание трубки в трахею, когда просвет последней расширяется после исчезновения пленок или если взята трубка меньшего размера, чем нужно, – в таком случае трубка останавливается у места бифуркации трахеи; чтобы ее извлечь, приходится делать верхнюю (через рот) или нижнюю (через трахеотомическое отверстие) трахеоскопию; 3) проглатывание трубки; это осложнение никакой опасности не представляет, так как трубка обычно сама выходит per vias naturales; 4) развитие аспирационной пневмонии – осложнение наиболее опасное, часто ведущее к гибели ребенка.
Интубация противопоказана при кори, скарлатине, опухолях гортани, отеках и инородных телах.
О других способах терапии в статье Стеноз гортани
Источник
Интубация гортани
Под интубацией гортани следует понимать введение специальных трубок в ее просвет для обеспечения адекватного внешнего дыхания.
Широкое распространение имела методика интубации гортани О’Двайера. Этот метод сыграл огромную роль в оказании помощи детям, больным дифтерией гортани, и полностью не утратил своего значения по настоящее время.
Интубационный набор О’Двайера состоит из 6 металлических трубок разного размера (№№ 1—6), которые соответствуют различным размерам гортани; иитубатора, с помощью которого вводится трубка, и экстубатора — для выведения трубки из гортани. К интубационному набору прилагается роторасширитель. Больного ребенка запелеповывают и сажают на колени помощника. Голову больного слегка наклоняют вперед. Между зубами вставляют расширитель.
Различают три момента интубации.
Первый момент — врач вводит указательный палец левой руки в рот ребенку, проводит им по спинке и корню языка до надгортанника и прижимает его к корню языка.
Второй момент — правой рукой врач вводит интубационную трубку, надетую на интубатор, в рот больного и по указательному пальцу левой руки продвигает ее в просвет гортани.
Третий момент — врач указательным пальцем левой руки сдвигает трубку с интубатора в голосовую щель и интубатор выводит изо рта. Верхний край интубационной трубки развальцован и на нем имеется отверстие, через которое пропускается тонкая шелковая нить. Эта нить выводится из полости рта и прикрепляется липким пластырем к щеке больного. Если трубка введена правильно, то внешнее дыхание становится адекватным, а голос исчезает. Методика была разработана гак, чтобы интубацию мог осуществить педиатр.
Оториноларинголог может произвести интубацию под контролем зрения при прямой ларингоскопии. Экстубацию производят через 1—2 сут, если стеноз гортани ликвидирован, путем вытягивания трубки за нитку или с помощью экстубатора по способу, аналогичному интубированию. Если в течение указанного срока интубация неэффективна, то производят трахеостомию.
В настоящее время получила распространение продленная интубация с помощью специальных пластиковых трубок, что позволяет в ряде случаев избежать трахеостомии. Эта методика широко применяется при острых стенозах гортани различной этиологии и прежде всего при остром ларинготрахеите у детей. Именно на продленной интубации применительно к острому ларинготрахеиту у детей я и остановлюсь сейчас.
Для продленной интубации следует использовать специальные термопластические трубки, которые при температуре тела становятся мягкими и, длительно находясь в просвете гортани, не вызывают пролежня. Интубацию трахеи во всех случаях выполняют через полость носа. Смену трубки следует производить ежесуточно. При этом, хотя бы на непродолжительное время, ребенка оставляют без трубки, что позволяет восстановить местную гемодинамику тканей гортани, а значит предотвратить образование пролежней, грануляций и рубцов в области гортанно-трахеального перехода.
Продолжительность интубации может быть от 2—3 до 7—10 дней и даже больше, что определяется для каждого больного по сугубо индивидуальным показаниям. Продленная интубация при остром ларинготрахеите успешна в 60% наблюдений. При неэффективности продленной интубации производят трахеостомию.
Трахеостомия
Трахеостомия — операция, целью которой является создание временного или стойкого сообщения полости трахеи с окружающей средой. Под термином «трахеотомия» следует понимать лишь рассечение трахеи, т. е. этап трахеостомии.
Показания к трахеостомии можно разделить па следующие группы.
1. Непроходимость дыхательного тракта в верхнем отделе инородные тела гортани, паралич и спазм голосовых складок, выраженный отек гортани, опухоли шеи, вызывающие сдавление дыхательных путей, — для предотвращения механической асфиксии.
2. Нарушение проходимости дыхательного тракта продуктами аспирации н секреции — для дренирования дыхательных путей.
3. Острая дыхательная недостаточность и отсутствие спонтанного дыхания вследствие травмы грудной клетки, повреждений шейных сегментов спинного мозга с выключением иннервации межреберной мускулатуры, травмы и острой сосудистой патологии головного мозга — для длительного применения аппаратов искусственного дыхания.
Стеноз гортани в стадиях декомпенсации и терминальной является показанием к экстренной трахеостомии. При прогрессирующих или необратимых процессах следует накладывать трахеостому, не дожидаясь декомпенсации дыхания и развития гипоксии.
Для трахеостомии должен быть наготове стерильный набор инструментов: скальпель, по 2 анатомических и хирургических пинцета, несколько кровоостанавливающих зажимов, элеватор для отведения перешейка щитовидной железы, прямые ножницы, 2 тупых и 1 однозубый острый крючок, трахеорасширитель Труссо, хирургические иглы и иглодержатель, шприц для инфильтрацпонной анестезии, трахеокапюли различных номеров, стерильный шелк и кетгут.
При неотложных показаниях к трахеостомии и отсутствии инструментария операцию производят подручными средствами.
Различают верхнюю, среднюю и нижнюю трахеостомию в зависимости от уровня рассечения хрящей трахеи по отношению к перешейку щитовидной железы (выше перешейка — верхняя, ниже — нижняя, средняя — после рассечения перешейка рассекаются хрящи трахеи, соответствующие его уровню). Взрослым производят верхнюю трахеостомию, детям — нижнюю, так как у них перешеек расположен выше. Среднюю трахеостомию производят редко, при невозможности произвести верхнюю или нижнюю, например при неблагоприятном анатомическом варианте расположения перешейка или при распространенной опухоли щитовидной железы.
Больной лежит на спине, под его плечи подкладывают валик, голова запрокинута назад. Такое положение больного позволяет максимально приблизить гортань и трахею к передней поверхности шеи. Операцию производят как под эндотрахеальным наркозом, так и под местной анестезией. У детей, как правило, используют эндотрахеальный наркоз. Местную инфильтрационную анестезию выполняют 0,5—1% раствором новокаина или 0,5% раствором триимекаина. В экстремальных условиях оперируют без анестезии.
Разрез кожи, подкожной клетчатки и поверхностной фасции производят от нижнего края щитовидного хряща до яремной выемки, строго по средней линии шеи. Срединную вену шеи отодвигают или перевязывают, находят белую линию, по которой тупым путем раздвигают мышцы и обнажают перешеек щитовидной железы.
При верхней трахеостомии определяют нижний край щитовидного хряща и поперечным разрезом надсекают фасцию, прикрепляющую капсулу щитовидной железы к перстневидному хрящу. Тупым путем отсепаровывают перешеек щитовидной железы и оттягивают его элеватором книзу. С помощью острого однозубого крючка оттягивают перстневидный хрящ кверху и кпереди. Обнажив хрящи трахеи выше перешейка, их вскрывают продольным разрезом.
При этом во избежание такого осложнения, как перихондрит гортани, не следует рассекать первый хрящ трахеи и lig. cricotracheale. Трахею предпочтительно вскрывать между первым—вторым или вторым—третьим хрящами. Поперечный разрез между хрящами трахеи нежелателен, так как введенная в него трахеоканюля может вызвать деформацию передней стенки трахеи, что в последующем затруднит деканюляцию. Перед вскрытием трахеи, если операция производится под местной анестезией, шприцем через промежуток между хрящами вводят в просвет трахеи 0,25—0,5 мл 1—2% раствора дикаина для подавления кашлевого рефлекса.
Перед введением в просвет трахеи канюли края разреза разводят расширителем Труссо. На кожу, выше и ниже стомы, накладывают по 1—2 шва из шелка. Плотно ушивать стому не следует во избежание образования подкожной эмфиземы. Трубку фиксируют на шее больного марлевой лентой. При нижней трахеостомии перешеек щитовидной железы оттягивают кверху. При средней трахеостомии после отсепаровки перешейка щитовидной железы его пережимают двумя зажимами Кохера, рассекают и на зажимах прошивают обвивным швом с обеих сторон. Разрез трахеи производят на уровне перешейка.
Осложнения трахеостомии могут быть в виде кровотечения, эмфиземы подкожной клетчатки, пневмоторакса, пневмомедиастинума, остановки дыхания после вскрытия просвета трахеи, позднего аррозивного кровотечения, ранения пищевода, развития гнойного трахеобронхита в послеоперационном периоде.
Есть особенности трахеостомии у детей. Трахеостомию у деген следует производить исключительно под общим обезболиванием с предварительной интубацией трахеи. При нижней трахеостомии у детей следует стремиться выполнить разрез ближе к перешейку щитовидной железы, не пересекая его, так как низкий разрез трахеи, выполненный при разогнутой шее, может опуститься за грудину. Это ведет к таким осложнениям, как. пневмоторакс и пневмомедиастинум.
Окно в трахее не вырезают, так как это влечет за собой в дальнейшем ее деформацию. Не следует применять трахеорасширитель Труссо. Трахеоканюли должны быть пластмассовыми. Трахеостомию у детей следует заканчивать подшиванием стенки трахеи к коже: обычно накладывают по 2 кетгутовых шва с каждой стороны. Такое подшивание превращает трахеостому в зияющее отверстие, облегчает введение трахеоканюли, препятствует деформации трахеи под давлением трахеоканюли, облегчает последующую деканюляцию.
В экстренных случаях, когда нет времени и условий произвести трахеостомию, выполняют копикотомию или крикоконикотомию, т. е. рассекают lig. cricothyroideum (seu lig. conicum) или одновременно lig. cricothyroideum и дугу перстневидного, хряща. Пальпаторно определяют коническую связку н рассекают. Эту операцию применяют в крайнем случае, так как она может привести к перихондриту гортани и затруднить последующую деканюляцию. В связи с этим при первой же возможности следует произвести типичную трахеостомию и переместить трахеоканюлю.
И.Б. Солдатов
Опубликовал Константин Моканов
Источник
Оглавление темы “Стенозы гортани и трахеи”:
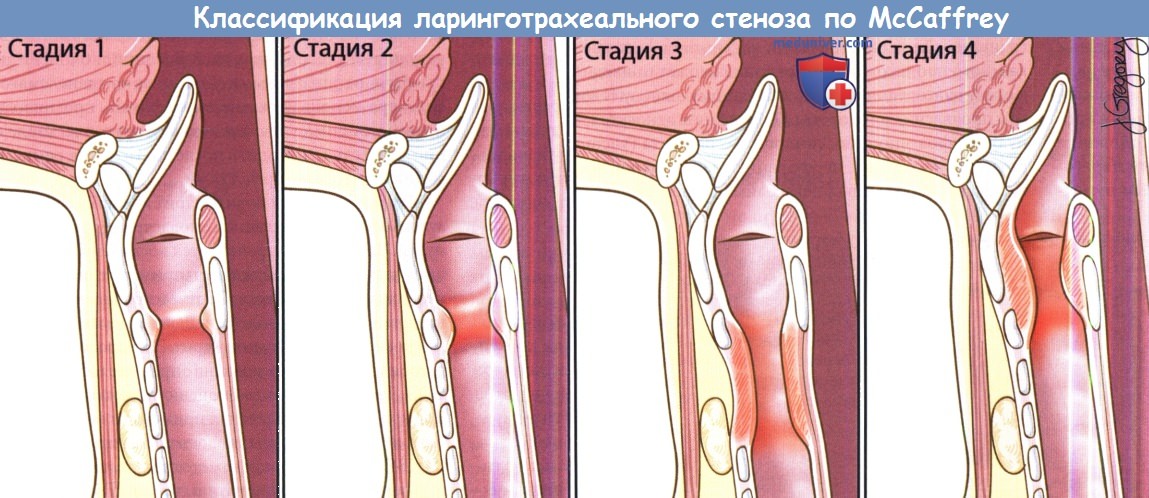
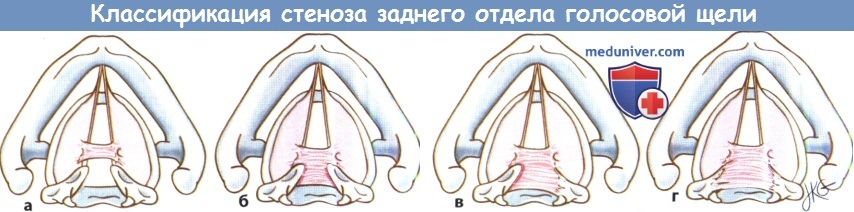
Причины стеноза гортани и трахеиСтеноз гортани и трахеи являются одними из наиболее сложных состояний, с которыми приходится иметь дело хирургу, оперирующему на дыхательных путях. Не существует какой-либо одной стратегии, которая была бы применима ко всем пациентам и обеспечивала идеальный результат. Гортань и трахея представляют собой полужесткие структуры цилиндрической формы. После получения какой-либо травмы и завершения последующего процесса заживления, образование концентрического рубца может привести к значительному сужению просвета дыхательных путей. К тому же, гортань работает в качестве сфинктера, открытие и закрытие которого необходимы для обеспечения нормальных актов глотания и фонации. Образование рубцов в просвете гортани может привести к фиксации голосовых складок и развитию стеноза дыхательных путей. Поскольку проблема ларинготрахеального стеноза крайне многогранна, в настоящий момент существует множество методик, направленных на ее решение. а) Частота стеноза гортани и трахеи. Истинную частоту встречаемости ларинготрахеального стеноза у взрослых оценить сложно. В настоящее время основным предрасполагающим фактором является длительная интубация. Заболеваемость ларинготрахеальным стенозом, возникшим вследствие длительной интубации, по приблизительным оценкам составляет один случай на 200000 взрослого населения в год. Согласно исследованию, которое провел White в 1970-х, у 12% пациентов, которые были интубированы более 12 дней, развивается значительное повреждение задних отделов голосовой щели. Это ключевое исследование заставило врачей пересмотреть свои взгляды на предотвращение избыточной травмы гортани и трахеи во время интубации. На сегодняшний день выполнять трахеотомию рекомендуется на 7-10 день после интубации. б) Классификация стеноза гортани и трахеи. Существует несколько систем классификации стеноза гортани и трахеи. Выделение различных степеней тяжести стеноза упрощает общение между коллегами, помогает спрогнозировать результат хирургического лечения и сравнивать различные лечебные методики. Одной из наиболее распространенных классификаций является система Cotton-Myer, в которой выраженность стеноза может принимать значение от I до IV, в зависимости от степени сужения подскладочного пространства. Это наиболее простая система классификации, чаще всего она используется у детей и подходит только для подскладочного стеноза. В 1980 году Bogdasarian и Olson разработали систему стадирования стеноза заднего отдела голосовой щели. В ней выделяется четыре формы стеноза, зависящих от степени повреждения, подвижности черпаловидных хрящей и прогноза. Третьим вариантом определения клинической стадии является классификация по McCaffrey, она основана на локализации и протяженности стеноза; чем выше показатели, тем хуже прогноз в отношении декануляции.
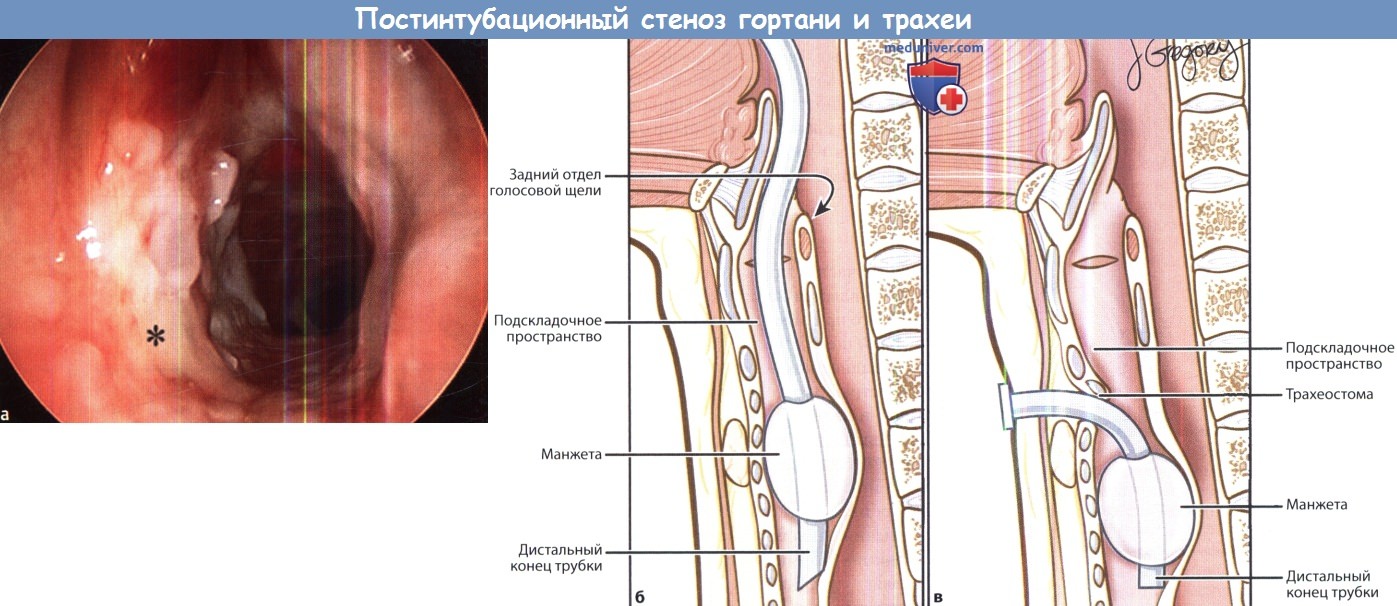
в) Анатомия. Трахея взрослого человека имеет около 10-13 см в длину и 2,0-2,5 см в диаметре. Она начинается от нижнего края перстневидного хряща и продолжается до бифуркации трахеи в области киля трахеи. Поддержку фиброзно-мышечному цилиндру трахеи обеспечивают ее хрящевые кольца. Хрящевые полукольца трахеи являются неполными, они составляют только передние 2/3 ее окружности, сзади они отсутствуют. Всего в трахее имеется около 14-20 колец. Кровоснабжение трахеи аналогично кровоснабжению пищевода. Верхняя часть трахеи кровоснабжается нижней щитовидной артерией и трахеопищеводными ветвями подключичной артерии. Нижние отделы трахеи получают кровоснабжение от межреберных и внутренних грудных артерий. Поскольку кровеносные сосуды подходят к трахеопищеводной борозде с латеральной стороны, нужно избегать выделения трахеи по всей окружности, т.к. это приведет к ее деваскуляризации. В гортани выделяют голосовую щель, надскладочный и подскладочный отделы. Надскладочный отдел располагается над голосовой щелью, здесь находятся ложные голосовые складки, надгортанник и черпаловидные хрящи. В голосовой щели выделяют голосовые складки, переднюю и заднюю комиссуры, она продолжается примерно на 1 см вниз от переднего конца голосовых складок и на 5 мм вниз от заднего конца. Подскладочное пространство продолжается от нижней границы голосовой щели до нижнего края перстневидного хряща. У детей самой узкой частью дыхательного тракта является подскладочное пространство, у взрослых же им является голосовая щель.
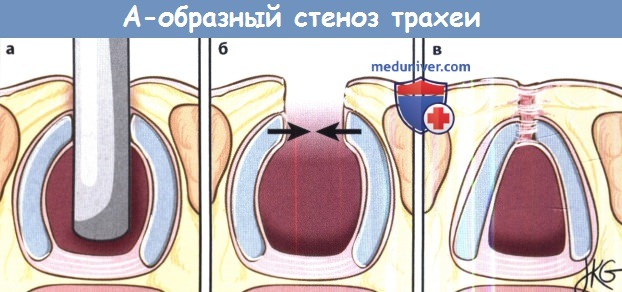
г) Причины стеноза гортани и трахеи. До изобретения методики пролонгированной интубации в большинстве случаев стеноз гортани возникал в результате инфекционных заболеваний (сифилис, дифтерия, туберкулез, брюшной тиф). После Второй мировой войны, изобретения антибиотиков и вакцин наиболее распространенной причиной стала тупая травма шеи во время ДТП. С 1950-х годов, сопровождавшихся эпидемией полиомиелита, резко выросло число выполняемых интубаций трахеи, а также применения пролонгированной интубации. С тех пор пролонгированная интубация остается основной причиной развития стеноза гортани и трахеи. К менее частым причинам относят ятрогенную травму, аутоиммунные и воспалительные заболевания, лучевую терапию. Некоторые случаи стеноза гортани и трахеи являются идиопатическими. Наиболее распространенные причины ларинготрахеального стеноза у взрослых приведены в таблице ниже. Некоторые особо важные причины более подробно рассмотрены ниже. 1. Травма. Наиболее частой причиной развития стеноза гортани и трахеи является механическая травма при интубации. Чаще всего при этом развивается стеноз задних отделов голосовой щели, т.к. интубационная трубка располагается на задней комиссуре, сдавливает межчерпаловидное пространство, голосовые отростки черпаловидных хрящей и заднюю пластину перстневидного хряща. В результате ишемии происходит некроз слизистой оболочки, ее изъязвление, присоединение бактериальной инфекции, развитие перихондрита и хондрита с резорбцией хрящевой ткани. По мере заживления раны происходят процессы фиброза с последующим формированием рубцовой контрактуры. Поскольку гортань и трахея являются полужесткими структурами, результатом данного процесса является развитие стеноза дыхательных путей. Факторы, связанные с риском развития стеноза, включают размер и состав интубационной трубки, количество интубаций, продолжительность и срочность интубации, сопутствующую установку назогастрального зонда, наличие ларингофарингеальной рефлюксной болезни. Еще одним фактором риска являются сильно раздутые манжеты. В настоящее время используются манжеты с низким давлением с обязательным контролем состояния у всех пациентов, находящихся на интубации (а также у всех носителей трахеотомических трубок). Трахеотомия также может послужить фактором развития сразу нескольких осложнений со стороны дыхательных путей. При слишком высоком расположении стомы возможна эрозия перстневидного хряща с сужением подскладочного отдела гортани. Избыточная резекция хрящей трахеи во время трахеотомии может привести к дестабилизации передней стенки. По мере заживления в процессе декануляции может развиться «А-образный» стеноз, часто сочетающийся с трахеомаляцией. Наконец, грануляционная ткань может со временем созревать в рубцовую, а в некоторых случаях травмировать стенку трахеи может манжета или дистальный конец трубки.
2. Системные заболевания как причина стеноза гортани и стеноза. Из всех системных заболеваний, которые могут сопровождаться развитием стеноза гортани или трахеи, наиболее распространенным является гранулематоз с полиангиитом, также известный как гранулематоз Вегенера. Заболевание имеет системную аутоиммунную природу, а этиология его до конца неизвестна. Характерными чертами является развитие некротического гранулематозного воспаления с пауцииммунным васкулитом мелких и средних сосудов. Чаще всего болезнь поражает верхние и нижние дыхательные пути, легкие и почки. К характерным оториноларингологическим признакам относится экссудативный средний отит, воспаление глазных яблок, носовые кровотечения, синусит, воспаление слизистой оболочки носа, седловидная деформация, перфорация перегородки носа, язвы в полости рта, пальпируемая пурпура, появление язвочек на коже. Примерно у 20% пациентов развивается подскладочный стеноз. Гранулематоз Вегенера часто сочетается с наличием диффузно окрашенных цитоплазматических антиней-трофильных аутоантител (c-ANCA) против антигена сериновой протеиназы 3 (PR3-ANCA). Пациентам с подскладочным стенозом должны проводиться исследования на наличие c-ANCA и перинуклеарных ан-тинейтрофильных цитоплазматических аутоантител (p-ANCA). Специфичность исследования на c-ANCA при гранулематозе Вегенера составляет 90%, она может варьировать в зависимости от активности процесса. Специфичность p-ANCA меньше. Отрицательный результат исследования на c-ANCA еще не исключает диагноз гранулематоза Вегенера. Ограниченные формы заболевания диагностировать сложнее, чем системные, результаты лабораторных исследований и биопсии могут быть отрицательными. Для лечения гранулематоза Вегенера используется циклофосфамид, преднизолон и триметоприм/сульфаметоксазол. Хирургическое лечение желательно проводить после достижения ремиссии медикаментозными средствами. Рецидивирующий полихондрит является еще одним аутоиммунным заболеванием с вовлечением дыхательных путей. Чаще всего он проявляется воспалением нескольких участков хрящевой ткани, например, ушных раковин и хряща перегородки носа. Соответственно, заболевание представляет собой серонегативный не вызывающий эрозии воспалительный полихондрит. При проведении лабораторных методов исследования определяется повышение СОЭ. Также нужно взять биопсию пораженного хряща. Для консервативного лечения применяют кортикостероиды, нестероидные противовоспалительные препараты (НПВС), колхицин, дапсон, метотрексат и азатиоприн. Саркоидоз — это идиопатическое системное заболевание, которое характеризуется образованием неказеозных гранулем. Он чаще встречается у женщин афроамериканского происхождения. Саркдоидоз может приводить к отеку надгортанника и подскладочному стенозу. К другим проявлениям со стороны ЛОР-органов относят шейную лимфоаденопатию, синдром Хеерфордта (увеопаротитная лихорадка), перфорацию перегородки носа, лимфаденопатию прикорневых лимфоузлов, выпадение функции черепных нервов (например, паралич лицевого нерва или острая нейросенсорная тугоухость). Методы диагностики включают определение уровня ангиотензин-превращающего фермента (АПФ) и кальция, рентгенографию органов грудной клетки, туберкулиновые пробы (отрицательный результат). Для купирования обострений применяются кортикостероиды. Хирургическое лечение проводится щадяще. 3. Идиопатический подскладочный стеноз. Идиопатический подскладочный стеноз представляет собой редкое, неспецифическое прогрессирующее воспалительное заболевание, которое приводит к стенозу подскладочного отдела гортани и проксимальных отделов трахеи. Заболевание поражает женщин среднего возраста (чаще всего от 30 до 50 лет). Диагноз выставляется только после исключения всех других возможных причин. Предполагается, но не доказано, что ларингофарингеальный рефлюкс может способствовать развитию заболевания.
– Также рекомендуем “Признаки и диагностика стеноза гортани и трахеи” Оглавление темы “Заболевания гортани”:
|
Источник