Гортань у недоношенного ребенка
Стридор у детей – распространённый симптом сужения верхних дыхательных путей, вызванный каким-либо патологическим состоянием, сопровождающийся шумным дыханием, свистом, звуками, схожими с криком петуха. Он проявляется с двух месяцев либо ранее и обычно не требует терапевтических мер. Но, чтобы не пропустить серьезное заболевание, необходимо получить консультацию врача, который подробно расскажет, когда проходит данная патология.
Общая характеристика
Детские врачи не относят стридор к заболеваниям. Это симптом сужения дыхательных путей. Гортанные хрящи у грудного ребенка мягкие, не полностью сформированные. Во время осуществления вдоха происходит смыкание хрящей, вибрирующих из-за давления, которое оказывают бронхи. Стридор у младенцев – нередкое явление. Данное состояние выявляется с частотой 1,5–4% .
При стридоре у новорожденных возможно увеличение уровня шума во время сна, плача или кашля
Иногда стридор свидетельствует о серьезном заболевании. Но обычно он самостоятельно проходит до достижения возраста 12 месяцев. Проявляется шумом, слышимым на вдохе и выдохе. Звуки усиливаются при беспокойстве младенца. Дети страдают стридором круглосуточно, причем по ночам возникают более шумные, свистящие звуки.
Возникновение стридора у грудничков не сказывается в дальнейшем на голосе, он не будет грубым и хриплым.
Определить тип патологии поможет характеристика издаваемого звука. Громкие звуки указывают на сужение гортани. Если громкие звуки переходят в более тихие, то это говорит об усилении обструкции. Средние по высоте звуки, развивающиеся на выдохе, свидетельствуют о том, что причина патологии находится ниже расположения голосовых связок.
Стадии стридора
Педиатры выделяют следующие стадии стридора:
- Компенсированная, представляет собой легкую форму. Не доставляет неудобств младенцу. По мере его взросления стридор проходит без каких-либо терапевтических мер, самостоятельно. Симптомы стридора обнаруживаются редко.
- Погранично-компенсированная. Данная стадия требует регулярного контроля врача для предотвращения осложнений. Она не сильно мешает младенцу.
- Декомпенсированная. У детей слышны шум, свист во время вдоха. Данное состояние требует постоянного контроля врача, медикаментозной терапии.
- Критическая, характеризуется сильно нарушенным дыханием. Эта стадия требует оперативного вмешательства, в противном случае возникает угроза смертельного исхода.
Кроме стадий у врожденного стридора различают следующие формы:
- Инспираторная, которую характеризует тяжелый вдох с низким звучанием. Патология располагается над голосовыми связками.
- Экспираторная, сопровождающаяся тяжелым выдохом и средним уровнем шума. Звуки слышатся сильней, чем на предыдущей стадии, доставляют ребенку беспокойство. Патология находится ниже уровня голосовых связок.
- Двухфазная (смешанная) форма, при которой нарушено протекание и вдоха, и выдоха. Она считается наиболее тяжелой стадией. Патология располагается в области голосовых связок, ухудшает качество жизни младенца, у него наблюдается тяжелое, шумное дыхание.
Определить форму стридора, область его расположения в гортани поможет контроль за состоянием младенца. Лучше всего провести наблюдение у врача.
Стридор у новорожденных способен вызвать сильную обструкцию при любом ОРВИ
Причины состояния
К врожденным причинам, вызывающим нарушение процесса дыхания, относятся следующие состояния:
- Преждевременные роды. Патология развивается на фоне физиологической несформированности хрящей гортани, которые слипаются, вызывая нетипичные звуки. По мере роста младенца хрящи крепнут, и проблема проходит самостоятельно.
- Неврологические проблемы в виде повышенного тонуса, который сковывает гортанные мышцы. Данная ситуация требует наблюдения у детского невролога и терапии, направленной на снижение сильного тонуса.
- Врождённые особенности строения дыхательных путей или близлежащих тканей. Обычно это увеличенный зоб, ослабленная голосовая щель. Во время лечения данных аномалий используются медикаментозные препараты.
К приобретенным причинам проблемы относят:
- интубацию трахеи – аномалия возникает в виде осложнения после проведённого медицинского вмешательства; чтобы избежать такого развития событий, важно в постинтубационный период соблюдать рекомендации врачей;
- приобретенные патологии – например, полипы дыхательных путей.
Проблему с дыханием также могут вызывать сердечные заболевания, синдром Дауна.
Часто встречается стридор у новорожденных, родившихся раньше срока
Клиническая картина
Выявить стридор можно по наличию следующей клинической картины:
- Свистящее дыхание. Это главный признак, который наблюдается при осуществлении как выдоха, так и вдоха. Шум во время выдоха является характерной чертой экспираторного вида стридора, во время вдоха – инспираторного, при патологии смешанной формы шум присутствует постоянно.
- В расслабленном состоянии шумы уменьшаются. Если ребенок плачет, кашляет, лежит на спине – увеличиваются. Возможно появление шума даже во время сна.
- Патология не влияет на общее состояние грудничка, не уменьшает его активность.
Возможен переход стридора в острую форму, которая определяется по следующей симптоматике:
- ребенок дышит более глубоко и часто;
- младенец проявляет беспокойство, вызванное недостатком воздуха;
- затрудняется вдох – данное состояние вызывается ларингоспазмом;
- между ребрами отмечается втягивание кожи внутрь при совершении вдоха.
Тяжелую стадию стридора, которая является угрозой жизни ребенка, возможно определить по следующим признакам:
- повышение артериального давления;
- беспокойство ребёнка;
- синюшная кожа.
Острая и тяжелая форма требуют немедленной госпитализации и срочного врачебного вмешательства.
Диагностика
Для подтверждения или опровержения патологии, выявления ее причины необходима диагностика. Педиатр во время беседы с матерью собирает информацию о младенце, выявляет наличие врожденных заболеваний, выясняет, проводилась ли трахейная интубация и если проводилась, то в течение какого времени. Особое внимание уделяется симптомам стридора. Затем младенца направляют на некоторые из диагностических процедур:
- эндоскопию, которая позволяет определить состояние дыхательных путей;
- рентгенографию, результаты которой показывают патологические изменения хрящей;
- УЗИ дыхательных путей;
- компьютерную томографию, дающую наиболее четкое изображение гортани.
Ребенка направляют на осмотр к неврологу, эндокринологу, отоларингологу.
При стридоре у новорожденных для облегчения состояния назначают регулярное проведение массажа
Лечение
Начальная стадия стридора не требует терапевтических мер. Необходимо только регулярное наблюдение у педиатра. Если на фоне данной проблемы ребенок заболел ОРВИ, то потребуется госпитализация, чтобы не допустить спазма гортани. Для снятия воспалительного процесса, устранения спазмов врачом назначаются гормональные препараты, бронхолитики, противоотечные средства. Для расширения дыхательных путей младенцу проводят ингаляции с сосудорасширяющими препаратами. После этого он начинает легче дышать и спокойнее спать. Медикаментозная терапия не устраняет симптоматику стридора, но облегчает течение ОРВИ. Подбором лекарственных препаратов должен заниматься врач.
Для облегчения состояния ребенка может потребоваться проведение хирургического вмешательства. Способ операции выбирается исходя из вида патологии:
- при пораженных голосовых связках назначается трахеотомия;
- при образованиях на гортани проводится лазерное рассечение ткани;
- в критических случаях выполняется интубация.
При несвоевременно начатом лечении увеличивается риск образования опасных последствий:
- ларингита;
- трахеита;
- пневмонии;
- дыхательной недостаточности;
- афонии, которая приводит к тому, что впоследствии ребенок не имеет возможности говорить в полный голос.
В исключительных случаях возможен летальный исход на фоне дефицита кислорода.
Меры профилактики
Профилактические меры, направленные на повышение иммунитета, можно использовать не только у грудных детей с развившимся стридором, но и у здоровых. Для этого следует:
- своевременно лечить простудные, инфекционные заболевания;
- не допускать контактов младенца с больными людьми;
- поддерживать в комнате ребенка необходимый уровень влажности;
- проводить регулярную влажную уборку в помещении;
- обеспечить полноценное питание младенца, обогащенное минералами и витаминами;
- проводить умеренное закаливание;
- ежедневно гулять с ребенком на свежем воздухе.
При наличии симптоматики стридора регулярно показывайте младенца врачам, чтобы избежать ухудшения состояния и возникновения осложнений.
Несмотря на то что стридор является частым спутником новорожденных, нельзя оставлять без внимания данное состояние. Под контролем врача, при профилактике и лечении инфекционных заболеваний данная проблема проходит к концу первого года жизни младенца.
Также читайте про икоту у новорожденных
Источник
Комментарии
Опубликовано в журнале:
«ПРАКТИКА ПЕДИАТРА»; март; 2016; стр. А.Г. Матроскин, к. м. н., ГБОУ ВПО РНИМУ им. Н.И. Пирогова Минздрава России, г. Москва
Ключевые слова: недоношенный ребенок, экссудативный средний отит, тимпанометрия, гипертрофия аденоидов
Key words: premature, otitis media with effusion, tympanometry, adenoid hypertrophy
Недоношенные дети на момент рождения находятся в тяжелом соматическом состоянии, в связи с чем им требуется проведение реанимационных мероприятий с длительным использованием ИВЛ и СРАР-терапии, а также вспомогательного кормления через назогастральный зонд. По данным мировой литературы [1, 2], применение СРАР в 30-35% случаев приводит к травматическим изменениям наружного носа, а по данным Rush V.V. [3], данные ятрогенные изменения возникают уже на 3-и сутки.
Длительное компрессионное воздействие биназальной канюли на кожно-перепончатый отдел перегородки носа приводит к ишемии тканей и в дальнейшем вызывает их деструктивные изменения (язва и некроз кожно-перепончатого отдела перегородки носа), такие же нарушения возникают в носоглотке при интубации через полость носа или при длительном стоянии назогастрального зонда.
Травматические изменения в полости носа, а также длительное горизонтальное положение ребенка приводят к затянувшимся ринитам, что в свою очередь может вызвать воспаление слуховой трубы и среднего уха.
Работ по изучению характера и закономерности течения патологических изменений в полости носа, носоглотки и среднего уха недостаточно [5, 6].
Учитывая вышеперечисленные факты, целью данной работы явилось определение особенностей течения и характера патологических изменений в полости носа, носоглотки и среднем ухе у недоношенных детей различного гестационного возраста в первый год жизни.
Материалы и методы
Для выявления распространенности патологии среднего уха у недоношенных детей в различные сроки гестации нами было обследовано 128 недоношенных и 49 доношенных детей, причем одни и те же дети обследовались лонгитюдно: первично (в предполагаемый срок родов), а также в 3 месяца, 6 месяцев и 1 год жизни.
Всем детям проводили оториноларингологический осмотр, включающий отоскопию, риноскопию и фарингоскопию, а также исследование состояния среднего уха методом высокочастотной тимпанометрии на частоте зондирующего тона 1 кГц.
При выявлении патологии со стороны среднего уха недоношенным детям проводилось эндоскопическое исследование полости носа и носоглотки аппаратом фиброэндоскоп Karl Storz диаметром 2,2-2,4 мм.
В работу были включены: недоношенные дети различного гестационного возраста; дети, прошедшие динамическое клинико-диагностическое обследование в течение первого года жизни включительно.
Критериями исключения были дети с врожденными аномалиями развития наружного слухового прохода, врожденными аномалиями среднего уха, родовой травмой головы (перелом костей черепа), наличием расщелины твердого и мягкого неба, а также дети, не прошедшие в полном объеме клинико-диагностические обследования (первично, в 3 месяца, 6 месяцев и 1 год).
Обследуемые дети были распределены по подгруппам в зависимости от гестационного возраста: I подгруппа – дети, рожденные в срок до 28 недель гестации; II подгруппа -дети, рожденные в срок от 29 до 32 недель гестации; III подгруппа – дети, рожденные в срок от 33 до 37 недель гестации.
Полученные данные подвергались статистической обработке при помощи программ Microsoft Exel 2010 и SPSS (IBM, США).
Результаты
Проведенная работа показала высокий процент патологических изменений в среднем ухе, связанных с воспалительными изменениями как в барабанной полости, так и слуховой трубе (рис. 1).
Рис. 1. Динамика распространенности патологии среднего уха у недоношенных детей, рожденных в различные сроки гестации, при лонгитюдном обследовании в течение 1-го года жизни
Из диаграммы, изображенной на рис. 1, видно, что максимальное число патологических изменений у недоношенных детей выявляется при первичном исследовании и в 1 год жизни, а у детей, рожденных доношенными, – в 1 год жизни.
Определение характера изменений среднего уха выявило преобладание экссудативного процесса до 6 месяцев жизни над воспалительным, а в 1 год – наоборот (рис. 2).
Рис. 2. Динамика выявленной патологии среднего уха у недоношенных детей, рожденных в различные сроки гестационного возраста, и доношенных детей в течение 1-го года жизни (ЭСО – экссудативный средний отит, ТО – тубоотит, ОКСО – острый катаральный средний отит, ОГСО – острый гнойный средний отит)
При выявлении патологических процессов в среднем ухе, учитывая длительность и степень внешнего воздействия на слизистую полости носа и носоглотки у детей, находящихся в реанимационном отделении, лечение назначалось отсроченно, через 2-3 недели после выписки ребенка со второго этапа выхаживания.
В схему проводимого лечения были включены деконгестанты на основе фенилэфрина, а также назальные антисептики или антибиотики (1%-й протаргол, фрамицитин) в соответствующей дозировке.
Наличие острого среднего отита у детей обусловливало назначение антибактериальной терапии с использованием антибиотиков пенициллинового или цефалоспоринового ряда в дозировке, соответствующей возрасту и массе тела ребенка.
При выявлении экссудата за барабанными перепонками детям назначалась муколитическая терапия, включающая Амброксол, и в более старшем возрасте (после 6 месяцев) добавлялось соответствующее физиотерапевтическое лечение – электрофорез или магнит.
Консервативная терапия проводилась курсом не менее 7 и не более 14 дней.
Критериями положительного эффекта от лечения считались отсутствие отека слизистой полости носа, отделяемого в общем носовом ходе – при риноскопии, а также отсутствие патологических изменений среднего уха – при отоскопии и высокочастотной тимпанометрии.
Выявленные заболевания среднего уха у недоношенных детей достаточно хорошо поддавались назначенному консервативному лечению, хотя в некоторых случаях заболевание переходило в хроническую форму.
Так, к 1-му году жизни в подгруппе недоношенных детей, рожденных в срок до 28 недель гестации, хронический экссудативный средний отит (ХЭСО) был выявлен у 4 детей, а в 29-32 недели – у 3 детей. В подгруппе детей, рожденных в 33-37 недель, хроническое течение патологии в 1 год жизни выявлено у 2 детей.
В связи с негативным влиянием длительно находящегося в барабанной полости экссудата на слуховую функцию недоношенные дети с ХСЭО направлялись на госпитализацию с целью оперативных вмешательств направленных на эвакуацию жидкости (тимпанопункцию или шунтирование барабанной полости), и в настоящий момент они находятся под наблюдением.
Учитывая выявленные патологические изменения в среднем ухе, а также длительное применение ИВЛ, СРАР-терапии и зондового питания, недоношенным детям с патологией проводили эндоскопическое обследование полости носа и носоглотки, выявившее ряд изменений.
Так, в подгруппе с гестационным возрастом до 28 недель у 17 недоношенных детей при обследовании были выявлены такие изменения полости носа и носоглотки, как тубарный рефлюкс слизи (7 детей), искривление перегородки носа (10 детей). У этих же детей определялась гипертрофия носоглоточной миндалины (аденоидные вегетации) I-II степени у 4 детей, а микроаспирация пищи в область гортани, говорящая о наличии гастроэзофагеальной рефлюксной болезни ГЭРБ, выявлена у 2 детей.
В подгруппе недоношенных, рожденных в срок 29-32 недели, при исследовании искривление перегородки носа выявлено у 10, а синехии слизистой полости носа – у 2 детей. У 7 детей при эндоскопии визуализировался тубарный рефлюкс слизи (рис. 3А), признаки ГЭРБ (у 4 детей) и гипертрофия аденоидных вегетаций I-II степени – у 1 ребенка.
Рис. 3. Эндоскопическая картина носоглотки недоношенного, рожденного в срок 29 недель (А) и 33 недели (Б) с тубарным рефлюксом (указано стрелкой)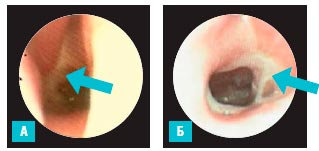
В подгруппе недоношенных детей, рожденных в 33-37 недель гестации, патологические изменения полости носа и носоглотки выявлены у 12 детей (искривление перегородки носа – у 10 детей, а тубарный рефлюкс слизи – у 2 пациентов (рис. 3Б.)).
В более старшем возрасте (начиная с возраста 6 месяцев 1 дня и вплоть до 1 года включительно) патологических изменений было выявлено меньше.
В подгруппе недоношенных детей, рожденных в срок до 28 недель, у10 детей было выявлено искривление перегородки носа и у этих же детей выявлена гипертрофия аденоидных вегетаций II степени (3 ребенка), III степени (2 ребенка), причем без блока глоточных устьев слуховых труб, и тубарный рефлюкс слизи (5 детей) (рис. 3).
В подгруппе недоношенных 29-32 недель за этот же период у 10 детей выявлено: искривление перегородки носа у 4 и рефлюкс слизи – у 6 детей. У этих же детей помимо вышеперечисленной патологии выявлены также гипертрофия аденоидных вегетаций II степени без блока глоточных устьев слуховых труб (4 ребенка) и гипертрофия лимфоидной ткани III степени (2 ребенка).
В подгруппе 33-37 нед из 15 человек (39%) патология среднего уха вновь выявлена у13 детей. При этом проведенное эндоскопическое обследование их полости носа и носоглотки патологии не выявило.
Резюме
Распространенность и характер заболеваний полости носа, носоглотки и среднего уха у недоношенных детей зависят от срока гестации ребенка и его периода жизни. В связи с чем детям, рожденным раньше срока физиологических родов, длительно получавшим респираторную поддержку и находящимся на зондовом кормлении, необходимо наблюдение врача-оториноларинголога, а также проведение высокочастотной тимпанометрии и эндоскопии полости носа и носоглотки.
СПИСОК ЛИТЕРАТУРЫ:
1. Рахманова И.В., Котов В.Р., Раш В.В., Милева О.И. Комплексная профилактика посттравматических изменений носа у новорожденных детей, находящихся в отделениях реанимации и интенсивной терапии (медицинская технология). М.: ГБОУ ВПО РНИМУ им. Н.И. Пирогова, 2012; 5.
2. Yong S.C., Chen S.J., Boo N.Y. Incidence of nasal trauma associated with nasal prong versus nasal mask during continuous positive airway pressure treatment in very low birthweight infants: a randomized control study // Arch Dis Child Fetal Neоnatal ED, 2005; 90: 480–483.
3. Rush V.V., Rakhmanova I.V., Bogomilsky M.R., Volodin N.N. Posttraumatic damages of nasal soft tisses under CPAP and methods of their prevention // The Journal of Maternal – Fetal and Neonatal Medicine, 2010; 23 (1): 607.
4. Бобошко М.Э., Савенко И. Экссудативный средний отит у недоношенных детей первых 3 лет жизни // Врач, 2014; 2: 56–59.
5. Nozza R.J., Bluestone C.D., Kardatzke D., Bachman R. Identification of middle ear effusion by acoustic admittance and otoscopy // Ear Hear, 1994; 15: 310–323.
6. Priyanka S., Javan J., Josef Cortez et al. Incidence of otitis media in preterm infants otolaryngology // Head and Neck Surgery, 2013 September; 149: 117–118.
Комментарии
(видны только специалистам, верифицированным редакцией МЕДИ РУ)
Источник