Диагностика гортани у детей

Ведущие специалисты в области отоларингологии:
 Волков Александр Григорьевич, Профессор, Доктор медицинских наук, Заведующий кафедрой оториноларингологии Ростовского государственного медицинского университета, Заслуженный врач РФ, I Действительный член Российской Академии Естествознания, Член Европейского общества ринологов.
Волков Александр Григорьевич, Профессор, Доктор медицинских наук, Заведующий кафедрой оториноларингологии Ростовского государственного медицинского университета, Заслуженный врач РФ, I Действительный член Российской Академии Естествознания, Член Европейского общества ринологов.
Прочитать о докторе подробнее…
 Бойко Наталья Владимировна, Профессор, Доктор медицинских наук.
Бойко Наталья Владимировна, Профессор, Доктор медицинских наук.
Прочитать о докторе подробнее…
 Золотова Татьяна Викторовна — профессор кафедры оториноларингологии Ростовского государственного медицинского университета, Доктор медицинских наук, Член-корреспондент РАЕ, Лучший изобретатель Дона (2003г.), Награждена: медалью В. Вернадского (2006г), Медалью А. Нобеля за заслуги в развитии изобретательства (2007г.).
Золотова Татьяна Викторовна — профессор кафедры оториноларингологии Ростовского государственного медицинского университета, Доктор медицинских наук, Член-корреспондент РАЕ, Лучший изобретатель Дона (2003г.), Награждена: медалью В. Вернадского (2006г), Медалью А. Нобеля за заслуги в развитии изобретательства (2007г.).
Прочитать о докторе подробнее…
 Карюк Юрий Алексеевич — врач отоларинголог (ЛОР) высшей квалификационной категории, кандидат медицинских наук
Карюк Юрий Алексеевич — врач отоларинголог (ЛОР) высшей квалификационной категории, кандидат медицинских наук
Прочитать о докторе подробнее…
 Вадим Николаевич Колесников — кандидат медицинских наук, Заведующий ЛОР-отделением ОКБ№1, врач высшей квалификационной категории
Вадим Николаевич Колесников — кандидат медицинских наук, Заведующий ЛОР-отделением ОКБ№1, врач высшей квалификационной категории
Прочитать о докторе подробнее…
Редактор страницы: Крючкова Оксана Александровна
ИССЛЕДОВАНИЕ ГОРТАНИ У ДЕТЕЙ
Функциональные методы исследования гортани предназначены для изучения голосовой, дыхательной и защитной функции гортани. Эти методы исследования часто сложны и требуют применения специальной аппаратуры и приспособлений.
Электронная ларингостробоскопия
Электронная ларингостробоскопия — наиболее распространенный и доступный метод изучения функционального состояния гортани, который делает видимыми для глаза быстрые, периодические фонаторные колебания голосовых складок, при обычной ларингоскопии не видимые. Принцип исследования основан на использовании вовремя ларингоскопии для освещения электронной лампы с кратковременными импульсами. Если световые импульсы совпадают по частоте с колебаниями голосовых складок, то последние, освещаясь лишь в определенной фазе колебательного цикла, будут казаться неподвижными, создавая стробоскопический эффект. Такая картина позволяет отчетливо и ясно рассмотреть края голосовых складок на разных фазах вибраторного цикла, что невозможно при обычной ларингоскопии вследствие диффузной расплывчатости.

Электронная ларингостробоскопия
Основные части электронного стробоскопа — импульсная лампа, пьезочувствительный датчик (ларингофон) и преобразователь. В нашей стране электронные стробоскопы выпускает Львовский завод радиоэлектронной медицинской аппаратуры. К числу последних моделей этого прибора относятся ЭЛС-02 и ЭЛС-03.
Принцип работы
Сигнал, снимаемый с ларингофона, закрепленного на шее ребенка после соответствующих преобразований в электрические импульсы, включает импульсную лампу-вспышку. Свет от этой лампы, как и при обычной непрямой ларингоскопии, направляется через лобный рефлектор и гортанное зеркало в гортань. При нарушении синхронности частоты вспышек импульсной лампы с частотой голоса обследуемого возникает впечатление, что голосовые складки совершают медленные и плавные движения. Хорошо видимые кажущиеся движения голосовых складок соответствуют более быстрым действительным колебаниям.
При оценке ларингостробоскопической картины следует обращать внимание на наличие или отсутствие фонаторных колебаний голосовых складок, их равномерность, частоту, амплитуду, силу, характер замыкания голосовой щели. У детей с нормальной гортанью при ларингостробоскопии наблюдаются равномерные, противоположные по направлению друг к другу колебания голосовых складок преимущественно в горизонтальной плоскости. Патологические изменения: при наличии узелков или более крупных образований фонаторные колебания часто ослаблены, имеют малую амплитуду, асинхронны. При папилломатозе гортани фонаторные колебания нередко не определяются. При мутационной дисфонии основная масса голосовых складок во время фонации неподвижна. По нижнемедиальному и верхнемедиальному краю голосовых складок возникают попеременно утолщения слизистой оболочки без полного замыкания голосовой щели (фальцетный механизм голосообразования).
Ларингостробоскопический контроль необходим при обследовании детей с различными нарушениями голоса (дисфониями). Его следует применять с профилактическими целями у детей, занимающихся в детских музыкальных школах, участвующих в хоре и т. д., для выявления ранних изменений в голосовом аппарате.
Метод ларингостробоскопии может быть использован у детей с 4—5 лет. У детей с повышенным рвотным рефлексом рекомендуется применять поверхностную анестезию путем пульверизации слизистой оболочки глотки слабыми растворами анестетиков.
Глоттография
Глоттография — метод регистрации фонаторных колебаний голосовых складок. Преимуществом этого метода является возможность исследовать функцию гортани при полном сохранении физиологии голосообразования, т. е. без введения гортанного зеркала в полость глотки. Глоттограф состоит из маленьких датчиков — электродов, которые укрепляют на обеих сторонах щитовидного хряща и через которые подают ток ультравысокой частоты и минимальной интенсивности. Прохождение слабого тока УВЧ через ткани шеи и гортани незаметно для обследуемого, не вызывает отрицательных реакций и безвредно. Смыкающиеся и размыкающиеся голосовые складки меняют величину сопротивления проходящему току: при размыкании складок сопротивление возрастает, при смыкании — уменьшается. На осциллограмме, отражающей работу голосовых связок, определяют частоту, амплитуду колебаний складок, фазу их смыкания, фазу раскрытия голосовой щели, фазу максимального удаления и фазу закрытия щели в течение каждого колебания. Это исследование может проводиться у детей с 5-летнего возраста.
Глоттография является объективным методом исследования колебательной функции голосовых складок, однако заменить полностью ларингостробоскопию или ларингоскопию она не может.
Время максимальной фонации (способность длительно произносить один из гласных звуков) определяют по секундомеру. Обследуемый после глубокого вдоха максимально долго, но без напряжения, должен фонировать одну из гласных в наиболее удобной для него тональности. Последовательно определяют время фонации гласных «а», «о», «э», «и», «у».
Результат оценивают по средним данным. Это исследование можно применять у детей с 4-5-летнего возраста. У здоровых детей время максимальной фонации зависит от возраста. Так, у детей 6—9 лет оно равно> 6 с, 10—12 лет — 8 с, 13—15 лет — в среднем 12 с. При несмыкании голосовых складок, при их воспалении, плохой дыхательной «опоре» время максимальной фонации снижено.
Электромиография гортани
Электромиография гортани — метод объективной регистрации колебаний электрического потенциала в мышце, находящейся в покое и в состоянии функциональной нагрузки (см. «Электромиография»). Исследование осуществляется с помощью миографа. Однако для этих целей пригодны усилители биопотенциалов и шлейфовые осциллографы. Различают игольчатый метод отведения потенциалов (с помощью игольчатых электродов) и контактный. Методом электромиографии может быть изучена функция внутренних и наружных мышц гортани. В, ларингологии и фонатрии этот метод используют для диагностики и дифференциальной диагностики параличей гортани и анкилоза перстнечерпаловидного сустава, для изучения фонаторной функции гортани в условиях нормы и патологии, для определения состояния нервно-мышечного аппарата гортани при функциональных расстройствах голосообразования. Полезно применение электромиографии при разработке вопросов функциональной хирургии гортани.
В детской практике эндоларингеальная методика электромиографии может быть использована с 10-летнего возраста.
Запись на прием к отоларингологу
Уважаемые пациенты, Мы предоставляем возможность записаться напрямую на прием к доктору, к которому вы хотите попасть на консультацию. Позвоните по номеру ,указанному вверху сайта, вы получите ответы на все вопросы. Предварительно, рекомендуем Вам изучить раздел О Нас.
Как записаться на консультацию врача?
1) Позвонить по номеру 8-863-322-03-16.
2) Вам ответит дежурный врач.
3) Расскажите о том, что вас беспокоит. Будьте готовы, что доктор попросит Вас рассказать максимально подробно о своих жалобах с целью определения специалиста, требующегося для консультации. Под руками держите все имеющиеся анализы, особенно, недавно сделанные!
4) Вас свяжут с вашим будущим лечащим доктором (профессором, доктором, кандидатом медицинских наук). Далее, непосредственно с ним вы будете обговаривать место и дату консультации — с тем человеком, кто и будет Вас лечить.
КВ опт: 05.04.2017г.
Источник
Стеноз гортани у детей — это сужение просвета органа вплоть до полной его закупорки, что сопровождается нарушением внешнего дыхания. Состояние развивается при ложном крупе, травматических и аллергических поражениях гортани, как следствие длительного периода интубации. Симптомы стеноза включают одышку, бледность и синюшность кожных покровов, повышенную потливость. На стадии декомпенсации возникают судороги, потеря сознания, остановка дыхания. С диагностической целью проводят ларингоскопию, МРТ и КТ гортани, эндоскопическое обследование. Лечение в основном хирургическое: коникотомия или плановые коррекции рубцовых изменений.
Общие сведения
Стеноз является осложнением болезней дыхательной системы или других органов, он не возникает изолированно на фоне полного здоровья (за исключением травм и аспирации инородных тел). Симптомы чаще наблюдаются у грудничков и детей раннего возраста, что обусловлено анатомо-функциональными особенностями верхних дыхательных путей. Заболевание является серьезной проблемой в современной отоларингологии, поскольку при тяжелых формах сужения и отсутствии неотложной медицинской помощи смертность достигает 90-100%.
Причины
Зачастую стеноз гортани у детей осложняет течение острого ларингита, вызванного вирусом парагриппа. При этом формируется ложный круп, при осложненном течении которого сужаются воздухоносные пути. Патология характерна для пациентов до 5-6 лет. Симптомы стеноза могут развиваться при других воспалениях (эпиглоттит, дифтерия). Невоспалительными причинами перекрытия гортани служат:
- Инородные тела. В раннем возрасте дети могут проглатывать бусины, пуговицы и другие мелкие предметы. Ввиду узости гортани посторонние тела застревают в области голосового аппарата, перекрывая доступ воздуха и вызывая симптомы удушья.
- Травма. Механическое воздействие на шею при падении, ударе, удушении сопровождается повреждением гортанных хрящей, тяжелыми нарушениями вентиляционной функции. Подобные травмы представляют угрозу для жизни детей, особенно при их сочетанном характере.
- Аллергия. В детском возрасте стенки гортани очень рыхлые, поэтому при иммунном воспалении они реагируют массивный отеком. При аллергической реакции немедленного типа симптомы полного перекрытия просвета у детей наступают за несколько минут.
- Длительная ИВЛ. Проблемой детской отоларингологии остаются рубцовые постинтубационные стенозы которые при отсутствии адекватного и комплексного лечения приводят к инвалидизации и социальной дезадаптации детей. Сужение становится осложнением «гортанного пролежня».
Частому развитию стеноза способствуют анатомо-физиологические особенности детской гортани. Она имеет короткое преддверие, малый диаметр и податливый хрящевой скелет, что создает благоприятные условия для сужения просвета и даже его полного перекрытия. У детей отмечаются симптомы гипервозбудимости рефлексогенных зон и повышенный тонус парасимпатической системы, с чем связана быстрая реакция мышц, замыкающих голосовую щель в ответ на раздражение.
Патогенез
Формирование стеноза у детей обусловлено тремя компонентами: отеком гортанной слизистой, спазмом мускулатуры и закупоркой просвета густыми слизистыми выделениями. Затруднение прохождения воздуха создает нарушения аэродинамики и увеличивает сопротивление воздушному потоку, провоцирует типичные симптомы (одышку, чувство нехватки воздуха). Недостаточное поступление кислорода сопровождается гипоксией и гипоксемией, кардиоваскулярными и мозговыми нарушениями.
Классификация
С учетом времени появления стенозы подразделяются на врожденные и приобретенные. По локализации бывают синехии заднего или переднего отдела, кольцевидные рубцовые изменения, тотальное заращение просвета. По размеру поражения выделяют ограниченный рубцовый стеноз (до 10 мм) и распространенную форму. В клинической практике наиболее важна классификация по тяжести течения, согласно которой выделяют 4 стадии:
- I (компенсация). Чтобы обеспечить адекватное дыхание, в процесс вовлекается вспомогательная мускулатура, но ЧДД в норме и состояние ребенка удовлетворительное.
- II (субкомпенсация). Происходит чрезмерное напряжение компенсаторных механизмов, в результате чего функция внешнего дыхания нарушается, возникает легкая степень гипоксии.
- III (декомпенсация). Характеризуется полным срывом адаптационных механизмов, тяжелыми расстройствами дыхательной функции и патологическими изменениями гомеостаза.
- IV (асфиксия). Жизнеугрожающее состояние, проявляющееся остановкой дыхания с соответствующими расстройствами кардиоваскулярной системы.
Симптомы
Основной признак стенозов у детей — нарушение функции внешнего дыхания, которое колеблется от небольшого учащения ЧДД до шумного и свистящего дыхания. Чтобы облегчить состояние, ребенок присаживается на корточки, садится, наклонившись вперед с упором на руки. Родители замечают, что при вдохе втягиваются межреберные промежутки, над- и подключичные ямки. Одышка сохраняется даже в покое.
Симптомы сужения гортани включают изменение цвета кожи. Ребенок становится бледным, вокруг губ появляется синеватый оттенок. При прогрессировании стеноза наблюдается тотальный цианоз кожного покрова. Беспокоит повышенная потливость, все тело покрывается липким холодным потом. При тяжелом поражении возможно непроизвольное мочеиспускание или дефекация, судороги. При асфиксии ребенок задыхается, после чего теряет сознание.
Осложнения
Грозное последствие тяжелого гортанного стеноза — летальный исход от остановки дыхания и расстройств сердечной деятельности. При длительном сужении просвета воздухоносных путей у детей возникают симптомы хронической гипоксии, которая нарушает работу внутренних органов и головного мозга, провоцирует отставание в физическом и психическом развитии. Рубцовая деформация чревата потерей голоса и инвалидизацией ребенка.
Диагностика
При развернутой клинической картине стеноза детский ЛОР ставит диагноз без дополнительных методов обследования и сразу переходит к оказанию экстренной помощи. Диагностический поиск выполняется при легких и среднетяжелых формах стеноза либо после купирования асфиксии и стабилизации состояния ребенка. Для обследования применяются инструментальные и лабораторные методы:
- Ларингоскопия. Как скрининговая диагностика используется непрямая ларингоскопия, которая производится быстро и дает врачу информацию о наличии и характере стеноза. Для изучения анатомического строения гортани и определения уровня сужения показана прямая ларингоскопия.
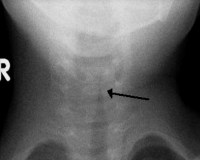
- Рентгенография. На рентгенологическом снимке в боковой проекции визуализируется рубцовая ткань, что необходимо для диагностики хронического стеноза. Чтобы точно установить локализацию и степень распространенности стенотических изменений, назначается компьютерная томография гортани.
- МРТ гортани. Проводится при затруднениях в диагностическом поиске. Она позволяет детально осмотреть состояние мягких тканей дыхательных путей и окружающей клетчатки, что дает отоларингологу ценную информацию для уточнения этиологического фактора стеноза.
- Эндоскопия. Фиброларинготрахеоскопия требуется для детального осмотра внутреннего состояния гортани, нижележащих отделов дыхательной системы. Методика сочетает диагностические и лечебные функции, поскольку с ее помощью можно удалить инородные тела и наладить нормальное дыхание.
- Лабораторные анализы. При подозрении на инфекционную природу стеноза у детей рекомендована микробиологическая диагностика мазка из зева или мокроты. Больным в тяжелом состоянии необходим расширенный биохимический анализ крови, выявляющий симптомы метаболических и гипоксических расстройств.
Лечение стеноза гортани у детей
Консервативная терапия
При острых стенозах медикаментозные мероприятия имеют вспомогательный характер и включаются в комплекс неотложной помощи. Ребенку вводят кортикостероиды в возрастных дозировках, антихолинэргические средства. Для компенсации гипоксии после устранения стеноза проводится дыхание увлажненными кислородными смесями. После стабилизации самочувствия лечение подбирается по этиопатогенетическому принципу.
Легкие формы болезни подлежат амбулаторной терапии, при остальных рекомендована госпитализация. Если выявлены симптомы ларингита, назначаются нестероидные противовоспалительные препараты, антигистаминные средства. Для ликвидации вязкой мокроты, которая закупоривает просвет дыхательных путей, используют муколитики, щелочные ингаляции (для детей после 4-5 лет). При необходимости подбирается антибактериальная терапия.
Соответственно причине стеноза в стационаре могут применяться противовирусные, противомикробные, противогрибковые препараты. Когда симптомы вызваны нервно-мышечными нарушениями, показаны миорелаксанты. При интенсивном отеке эффективны адреномиметики в виде растворов и ингаляций, которые обладают мощным сосудосуживающим эффектом. Из физиотерапии выполняют УФО, электрофорез на область шеи.
Хирургическое лечение
При остром развитии тяжелого стеноза и асфиксии оперативное вмешательство производится как можно быстрее. В экстренных случаях показана коникотомия — рассечение гортани между хрящами для обеспечения поступления воздуха в дыхательные пути. У детей старше 8 лет проводится менее травматичная пункционная коникотомия, в ходе которой устанавливается катетер с иглой.
При хронических рубцовых стенозах хирургическая коррекция выполняется в плановом порядке. Чаще используются эндоскопические операции: баллонная дилатация, лазерная микрохирургия, вмешательство с помощью микродебридера. У детей также применяют оперативное лечение с наружным доступом: ларингопластику с использованием аутотрансплантата, резекцию гортани, латерофиксацию голосовых складок.
Реабилитация
Для успешного восстановления после хирургического лечения ребенку назначают щадящий режим. Наблюдение у ЛОР-врача проводится в течение 2-3 месяцев один раз в 2 недели. Специалисты советуют соблюдать голосовой режим (тихий разговор, избегание крика и громкого смеха), исключить горячие и острые блюда, чтобы не раздражать слизистую и не провоцировать симптомы удушья.
Прогноз и профилактика
При стенозах 1-2 стадии у врачей есть время для выявления причины патологии и ее устранения, поэтому прогноз благоприятный. В случае декомпенсации состояния и развития асфиксии существует высокий риск смерти, если вовремя не оказана медицинская помощь. Профилактика заболевания включает раннее лечение ОРВИ (в частности парагриппа), избегание травм, проведение иммуностимулирующих и общеукрепляющих мероприятий.
Источник