Что можно есть при обострении гастрита с рвотой

Медицинский эксперт статьи
х
Весь контент iLive проверяется медицинскими экспертами, чтобы обеспечить максимально возможную точность и соответствие фактам.
У нас есть строгие правила по выбору источников информации и мы ссылаемся только на авторитетные сайты, академические исследовательские институты и, по возможности, доказанные медицинские исследования. Обратите внимание, что цифры в скобках ([1], [2] и т. д.) являются интерактивными ссылками на такие исследования.
Если вы считаете, что какой-либо из наших материалов является неточным, устаревшим или иным образом сомнительным, выберите его и нажмите Ctrl + Enter.
Диета при обострении гастрита мало чем отличается от принципов питания при остром гастрите, ведь и в том, и в другом случае мы имеем дело с острым воспалением слизистых тканей желудочной полости.
В чем суть такой диеты? Что нужно есть, а в чем следует себя ограничить? Как правильно составить меню, чтобы оно было одновременно разнообразным, вкусным и полезным при обострении гастрита?
[1], [2], [3], [4], [5], [6], [7], [8], [9]
Какая диета в период обострения гастрита?
Желудку трудно работать с воспаленными стенками, поэтому при обострении гастрита в первый день необходимо воздержаться от употребления пищи. Рекомендуется только прием теплой жидкости в виде чая, минеральной негазированной воды, отвара из шиповника, около 2-х л в сутки. В последующие дни больному позволяется понемногу употреблять паровые и отварные протертые продукты, без соли и специй. Основной принцип такого питания – пища ни в коем случае не должна раздражать слизистые ткани желудка, а значит, быть:
- протертой (без грубых кусков, которые тяжело переварить);
- не холодной и не горячей (только теплой, примерно около 35-40°C);
- без агрессивных для слизистой веществ (соли, перца, кислот, специй и пр.);
- не жаренной (а только отварной или приготовленной в пароварке);
- не жирной;
- без трудноперевариваемых включений (шоколада, орехов, семечек и пр.).
В медицине диета при обострении гастрита обозначена как диета №5а, которая назначается при гастритах, энтеритах, колитах в острой стадии и в период рецидивов.
Пищу принимают примерно 5 раз в день, не допуская переедания и чувства голода. Строгой диеты обычно придерживаются 1-2 недели.
Меню диеты при обострении гастрита
Предлагаем вам пример семидневного меню диеты при обострении гастрита.
I сутки
- Завтракаем: Рисовые паровые котлеты, чашка чая с молоком, сухарик.
- Обедаем: Суп-пюре из картофеля, отварное мясо с макаронами, чашка чая.
- Ужинаем: Кабачки с начинкой из отварного мяса, фруктовый кисель.
II сутки
- Завтракаем: Творог с нежирной сметаной, зеленый чай.
- Обедаем: Куриный суп, гречневые котлеты с мясом, яблочный компот.
- Ужинаем: Рыбное филе с картофелем в пароварке, чашка чая.
III сутки
- Завтракаем: Пудинг из манки, отвар шиповника.
- Обедаем: Вермишелевый суп, куриная ножка без кожи в пароварке, рис, чашка чая.
- Ужинаем: Запеканка морковная с творогом и со сметаной, чашка чая.
IV сутки
- Завтракаем: Протертая овсянка со сливочным маслом, чай с ромашкой.
- Обедаем: Рисовый суп, паровое мясо с ячневым гарниром, чашка чая с молоком.
- Ужинаем: Порция вареников с творогом и нежирной сметаной, кисель.
V сутки
- Завтракаем: Творожная запеканка с клубничным вареньем, зеленый чай.
- Обедаем: Суп-пюре из брокколи, паровые картофельные зразы с мясом, компот.
- Ужинаем: Овощное рагу, чашка чая.
VI сутки
- Завтракаем: Омлет из яичного белка на пару, сухарик, компот.
- Обедаем: Суп с рыбными фрикадельками, плов с курицей, чашка чая.
- Ужинаем: Гречневая каша с котлетой на пару, ягодный компот.
VII сутки
- Завтракаем: Творожная запеканка с медом, зеленый чай.
- Обедаем: Овсяный суп, фаршированный картофель с мясом, чашка чая.
- Ужинаем: Вареники с картошкой, овощи, травяной чай.
Помимо основных приемов пищи, на протяжении дня рекомендуется делать еще 2 перекуса. Такие перекусы делаются для того, чтобы не допустить развития чувства голода между приемами пищи. Перекус должен быть легким и состоять, к примеру, из следующих блюд:
- запеченные яблоки;
- творог;
- фруктовое желе;
- суфле и пудинги;
- чай с сухариком или галетным печеньем;
- йогурт без добавок;
- банан или мякоть груши.
Во все дни на ночь рекомендуется выпивать 100-200 мл свежего кефира или натурального йогурта. На протяжении дня следует употреблять чаи на травах, с добавлением рябины, земляники, крапивы, шиповника, смородины, ромашки, мяты, тысячелистника.
Рецепты диеты при обострении гастрита
При составлении меню можно воспользоваться следующими несложными и полезными рецептами.
[10], [11], [12], [13]
Рисово-кукурузный суп
Ингредиенты: вода 2 л, картошка 350 г, рис 80 г, баночка кукурузы, 250 г курицы (филе), зелень, немного соли.
В закипевшую воду прибавляем нарезанное кубиком мясо, отвариваем на протяжении 15 минут на малом огне. Рис отвариваем примерно 20 минут.
Картошку нарезаем кубиком и отправляем в бульон. Когда картошка сварится, добавляем в кастрюлю сваренный рис, кукурузу (без жидкости), немного соли и зелень. Выключаем огонь. Даем супу настояться примерно 5 минут, и наливаем в тарелки.
Морковно-творожная запеканка
Ингредиенты: 0,5 кг творога, морковь 3 шт., яйцо куриное 3 шт., сахар 100 г, крахмал картофельный 1 ст. л., масло сливочное 1 ст. л., молоко 150 мл, мед 3 ст. л., манка 3 ст. л., немного соли, ванилин.
Очищенную морковь натираем на терке и кладем в сотейник. Туда же кладем масло, мед, молоко и притушиваем до готовности на малом огне. Прибавляем манку, держим на огне ещё 3-4 минуты. Выключаем огонь, всыпаем немного ванилина, отставляем в сторону.
Творог вымешиваем с солью, яйцами, сахаром и крахмалом. Добавляем тушенную с манкой морковь, смешиваем. Выкладываем в форму, смазанную маслом, и отправляем в духовку при 180°C на 35-45 минут.
Такая запеканка станет ещё вкуснее, если при подаче полить её сметаной, медом или сиропом.
[14]
Крем-суп из кабачка и цветной капусты
Нам понадобятся: небольшой кочан цветной капусты, 1 кабачок (маленький), 2 небольших томата, лук, зелень, 50 мл растительного масла.
Овощи моем, капусту делим на соцветия, кабачок очищаем от кожицы. Нарезаем кабачок и капусту кубиком, отправляем в кастрюлю с кипящей водой (примерно 250 мл). Отвариваем до готовности.
Лук чистим, крошим и припускаем в растительном масле. Прибавляем нарезанные мелко помидоры без кожицы, тушим.
Готовые овощи и тушеные с луком помидоры соединяем и превращаем в пюре при помощи блендера. Разливаем по тарелкам, посыпав зеленью. При желании, можно добавить немного сметаны или сливочного масла.
[15], [16], [17]
Рисовая каша с тыквой
Нам потребуются: мякоть тыквы ½ кг, рис 10 ст. л., сахар по вкусу (до 100 г), масло сливочное 50 г.
Тыкву нарезаем кубиком и вместе с сахаром варим с добавлением воды. Рис варим отдельно до готовности.
Из тыквы делаем пюре, прибавляем сваренный рис, сливочное масло. Готовую кашу можно есть сразу, а можно разложить в глиняные горшочки и запечь в духовке около 10 минут. Приятного аппетита.
Что можно есть при обострении гастрита?
Кроме первого дня, когда рекомендована разгрузка пищеварения, в последующие дни диеты допускаются к употреблению:
- белый присушенный хлеб (вчерашний), несдобная выпечка (можно с начинкой из творога, яиц, риса, молотого отварного мяса);
- первые блюда на основе овощных бульонов (или слабых мясных или рыбных, без жира), с добавлением круп, вермишели, отварных овощей;
- постное мясо (желательно белое), рыба, молочные и детские колбасные изделия из натурального мяса;
- отварные овощи без кожуры;
- крупяные каши на воде или с добавлением 1/3 нежирного молока;
- отварные макароны, пудинги;
- пюре из яблок или груш, кисель, некислый компот, желе, некислый джем;
- омлет на пару, яйцо всмятку;
- кисломолочная продукция (свежая);
- чай, травяные настои.
Чего нельзя есть при обострении гастрита?
- свежая выпечка, сдоба и слоеное тесто;
- цельное молоко, окрошка, кислый кефир;
- животный жир в виде сала, жирного мяса;
- копченые и консервированные продукты;
- яйца жаренные или сваренные вкрутую;
- специи, хрен, горчица и пр.;
- сырые овощи, чеснок, лук, редька;
- грибы и грибной бульон;
- бобы (фасоль, горох и пр.), пшенная и перловая крупы;
- шоколад, пирожные, торты, мороженое;
- кислые соки, газированные напитки, магазинные пакетированные соки;
- топленый жир, кулинарный жир.
Отзывы о диете при обострении гастрита
Как правило, обострение гастрита наступает внезапно, и в первое время у больного пропадает аппетит вовсе. Этим можно воспользоваться: подавляющее большинство специалистов рекомендуют первые, а зачастую и вторые сутки обострения продержаться без еды, употребляя только жидкость. Поступая таким образом, мы позволяем воспаленному желудку немного отдохнуть и восстановиться.
Но, голодание голоданием, а без дальнейших изменений в питании обойтись не получится. Лечебная диета должна соблюдаться на протяжении 1-2-х недель, до полной нормализации функции желудка. Во время этой диеты голодать категорически не рекомендуется, впрочем, как и переедать. Необходимо составить для себя удобную схему приема пищи, чтобы питаться понемногу, но через каждые 2-3 часа. Это могут быть легкие перекусы, чай с сухариком, творожок и т. д.
Стоит ли напоминать, что спиртные напитки, никотин и прочие вредные привычки никак не совместимы с лечением гастрита. Более того, вся пища должна быть максимально свежей, овощи и фрукты – тщательно вымытыми и очищенными.
Диета при обострении гастрита должна продолжаться как можно дольше: не спешите возвращаться к прежнему питанию, иначе симптомы могут быстро вернуться. Длительное соблюдение диеты зачастую помогает надолго забыть о рецидивах и чувствовать себя замечательно при любых обстоятельствах.
Источник
«Обострился гастрит? Исключите все острое, жареное и жирное!».
Наверняка вы неоднократно сталкивались с этим советом гастроэнтеролога в своей поликлинике.
Но, может быть, есть что-то еще, чего вы не знаете о питании при гастрите?
Российские и зарубежные врачи смотрят на эту проблему немного по-разному.
Гастрит — поражение и воспаление слизистой оболочки стенки желудка разной природы. Больные гастритом часто жалуются на боль и жжение в области желудка, изжогу, отрыжку, тошноту и потерю аппетита. Иногда возникает рвота, нарушение стула. Заболевание, надо сказать, очень «популярное»: более 40 % взрослого населения планеты страдает от этого недуга в большей или меньшей степени.
Причины гастрита
У гастрита нет единственной причины возникновения, но именно от причины зависит подбор лечения и профилактика заболевания. К примеру, гастрит может быть вызван регулярным стрессом, чрезмерным употреблением алкоголя, приемом лекарств и другими факторами, которые можно отнести скорее к образу жизни. А иногда за гастритом стоят вирусные или бактериальные инфекции, неспособность усвоения витамина В12, грибковые инфекции или даже паразиты.
Читайте также:
Как лечить язву желудка
И если в первом варианте лечение будет в большей степени симптоматическое, то во втором одной диетой точно не обойтись. Однако в любом случае существует ряд продуктов и химических веществ, несовместимых с гастритом, их обычно требуется исключить полностью или свести к минимуму. И наоборот, есть продукты, помогающие восстановлению и борьбе с симптомами гастрита.
Отечественная диета № 1
Как известно, лечебные диеты, а точнее — диетические столы, — имеют порядковый номер. По этому номеру очень легко найти точное описание диеты, которая используется в период активной борьбы с заболеванием и во время восстановления. Для лечения гастрита разработана диета № 1. У нее есть две вариации — 1А (обострение гастрита) и 1Б (поддержание состояния). В данной диете исключены химические и физические раздражители, сильные стимуляторы желудочного сока, а пища готовится на пару, в отварном и/или протертом виде. Исключаются вещества, надолго задерживающиеся в желудке.
Подробнее описание диеты вы можете прочитать в книге М. М. Гурвича «Диетология и диетические столы. Полное руководство», последнее, 4-е издание выпущено в 2015 году.
Стоит отметить, что отечественная медицина выделяет два типа гастрита — с повышенной и пониженной кислотностью, для которых есть специфические варианты диетических рекомендаций.
Однако во всех случаях рекомендуется свести к минимуму или полностью исключить:
- алкоголь. Этанол разрушает поврежденные ткани, а также стимулирует выработку желудочного сока, который еще сильнее раздражает воспаленный орган;
- табак. Курильщики хорошо знают о том, как сигареты влияют на легкие, но редко задумываются о том, как вредная привычка влияет на пищеварительную систему. Во-первых, известно, что никотин вызывает спазм всех сосудов, в том числе желудка. Во-вторых, во время курения со слюной в наш желудок попадают вредные примеси, содержащиеся в сигаретах, что также интенсивно раздражает его;
- кофе. Неважно, содержит ли кофе кофеин — сам по себе напиток нарушает кислотно-щелочной баланс в пищеварительном тракте, закисляя его, причем натощак этот эффект еще более выражен.То же относится к газированным напиткам и пакетированным сокам, содержащим лимонную кислоту (грейпфрутовый, апельсиновый, ананасовый и др.);
- жирную и острую пищу. Такая еда вызывает изжогу и усугубляет симптомы гастрита. Жир в продуктах также тормозит пищеварение, и пища дольше задерживается в желудке, излишне раздражая его. Острые продукты, например, острый перец или жгучий соус содержат капсаицин, который может вызвать химический ожог на поврежденных тканях пищевода.
А что предлагают за рубежом?
Диетический стол № 1 был разработан отечественными врачами. Рекомендации же зарубежных коллег несколько отличаются от представлений российской медицины.
Например, наша «первая» диета разрешает употребление белого хлеба и мучных изделий, а также предполагает употребление молочных продуктов. А вот в статьях американских врачей довольно часто можно встретить совет исключить лактозу и глютен, которые содержатся в молоке и хлебе и вызывают раздражение пищевода.
Исключение острого и жареного у западных медиков носит больше рекомендательный, чем запретительный характер. Чаще рекомендуется не исключить, а, скорее, «снизить употребление» такой пищи.
И если основной мотив диеты № 1 — «не навреди», то зарубежные диетологи делают акцент на питании, которое будет стимулировать восстановительные процессы. Вот основные советы по обогащению рациона от американских врачей:
- Ешьте продукты, богатые флавоноидами. Этот класс веществ содержится в яблоках, сельдерее, луке, чесноке и чае. Флавоноиды способно подавить рост бактерии H. pylori, которая может быть причиной гастрита.
- Ешьте большое количество овощей и фруктов. Они — источник клетчатки и антиоксидантов. Исследования показывают, что именно эти два компонента положительно влияют на симптомы гастрита и подавляют развитие болезнетворных бактерий. Важно, чтобы овощи и фрукты были термообработанными или пюрированными, поскольку большие кусочки сырой пищи могут вызвать дополнительную изжогу.
- Включите в рацион еду, богатую витаминами группы В и кальцием. Это миндаль, бобовые, цельные злаки, темно-зеленые листовые овощи (например шпинат), водоросли. Витамины группы B благотворно влияют на слизистую желудка и способствуют заживлению тканей.
- Употребляйте ежедневно еду, богатую полиненасыщенными жирными кислотами омега-3. Данные кислоты содержатся в морепродуктах, растительных маслах. Они помогают снять раздражение желудка, но также повышают риск желудочного кровотечения. Поэтому перед приемом рыбьего жира в виде добавки лучше проконсультироваться с лечащим врачом.
Чьи рекомендации эффективнее?
Как это часто бывает, правы обе стороны. Российский подход к диете при гастрите создает щадящий режим питания для больного за счет исключения всего вредного и опасного. Западный подход больше сфокусирован на извлечении максимальной пользы из продуктов, которые помогают справиться не только с симптоматикой, но и первопричиной заболевания.
Однако окончательный вывод о том, как поступить именно вам, можно сделать только после установления истинных причин проблемы. Лишь точный диагноз позволит врачу установить, что требуется исключить, а что, наоборот, важно включить в рацион.
К примеру, если гастрит стал результатом плохого питания и стресса — достаточно просто ввести щадящий рацион: исключить алкоголь, кофе, острое и жирное, дабы не травмировать пищевод и снизить симптомы. Однако если гастрит имеет бактериальную природу — нужно в первую очередь бороться с инфекцией. И здесь уже важнее добавить в меню продукты, богатые флавоноидами и клетчаткой: они повысят эффективность медикаментозного вмешательства.
Поэтому при возникновении симптомов гастрита или обострении уже имеющегося хронического заболевания лучше не экспериментировать, а обратиться к гастроэнтерологу.
Мария Данина
Фото thinkstockphotos.com
Источник
Гастрит – это заболевание, характеризующееся воспалением слизистой оболочки желудка. Более глубокие изменения с распространением на мышечную стенку желудка – это уже язвенная болезнь, которая является значимым фактором риска рака желудка.
Так что, такое часто встречающееся заболевание, как гастрит, без внимательного к нему отношения, может привести к очень неприятным последствиям.
При хроническом течении заболевания, связанных с ним нарушений пищеварения и всасывания может возникать дефицит некоторых витаминов, в частности, вит. В12 и В9, а также дефицит железа. Недостаток перечисленных микронутриентов имеет свои специфические проявления, например, развивается анемия.

Что же способствует возникновению гастрита, может быть названо его причиной?
- Инфицированность хеликобактерной инфекцией (Helicobacter Pylori), в первую очередь. Эта хорошо изученная бактерия ассоциирована почти с 95% случаев язвы желудка и признана фактором риска рака желудка. При ее выявлении стоит серьезно отнестись к рекомендациям вашего врача, в том числе в отношении антибактериальной терапии.
- Длительный прием некоторых медикаментов. Аспирин и другие препараты из группы нестероидных противовоспалительных средств обладают выраженным раздражающим действием на слизистую желудка. Реже назначаются препараты для лечения подагры (колхицин) и остеопороза (бисфосфанаты), также способные вызвать воспаление желудка. Даже, казалось бы, безобидные витамины (витамин С, никотиновая кислота) в больших дозах способны вызвать обострение гастрита.
- Чрезмерное употребление алкоголя – прямой путь к гастриту. При исследовании людей, в течение года регулярно употреблявших алкоголь (независимо от крепости!) у 100% из них были признаки гастрита .
- Курение табака кроме заболеваний легких (что логично), также вызывает воспаление пищевода и желудка, является независимым фактором риска гастрита и рака желудка. Это происходит и за счет прямого воздействия смол на слизистую и общим действием аммиака и никотина.
- Все, что способствует повышенной выработке желудочного сока и повышению его кислотности или снижению защитных свойств слизистой желудка, тоже может быть причиной гастрита. Но здесь действие различных факторов очень индивидуально. Стрессовые ситуации, большие порции еды и, наоборот, длительные периоды голодания, даже бег на длинные дистанции, воспалительные заболевания других органов – у разных людей могут стать пусковым механизмом обострения гастрита.
- Несколько обособленно, тоже очень индивидуально, стоит такая причина, как аллергия или непереносимость отдельных продуктов. Употребление молочных продуктов, некоторых злаковых, цитрусовых или бобовых может спровоцировать симптомы гастрита. Но это не делает весь перечень продуктов «вредными» для всех.
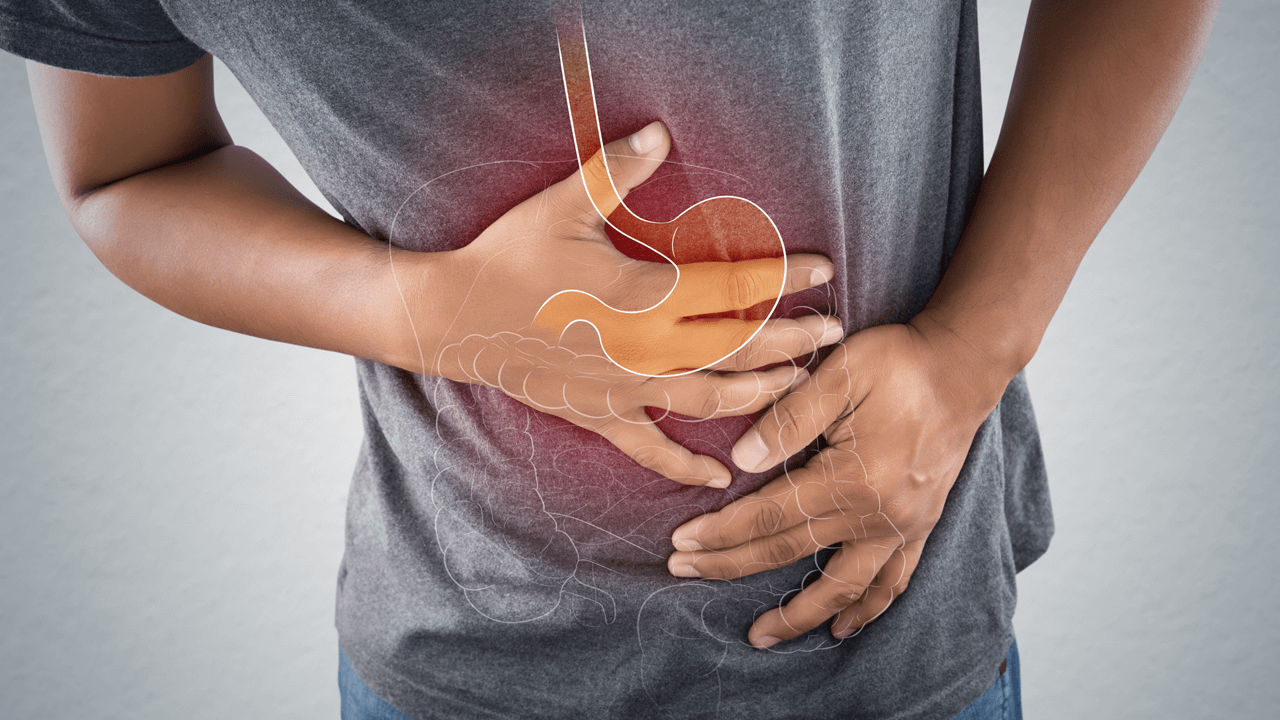
С симптомами гастрита сталкивается в течение жизни практически каждый человек.
Это различного характера боли в животе, чаще «под ложечкой», от ноющих до схваткообразных острых, тошнота и рвота, изжога и отрыжка, нарушения стула (как диарея, так и запор), вздутие живота – вот неполный перечень неприятностей, которые несет с собой воспаление желудка.
Гастрит может быть острым, это неприятная, но, как правило, быстро проходящая ситуация. Чаще его провоцирует какой-то яркий фактор. Например, большая порция алкоголя или непривычное употребление жирного жареного мяса, или прием 3-4 порошков от простуды в день.
Хронический же гастрит может протекать бессимптомно, о чем стало известно при анализе планово выполненных гастроскопий. Но стабильность такого гастрита очень неустойчивая и любое, менее выраженное воздействие, может привести к обострению.
Разделение гастрита на гипоацидный (с пониженной секрецией или кислотностью, чаще атрофический) и гиперацидный (с сохраненной или повышенной кислотностью) имеет важное значение не только для постановки грамотного диагноза, но и при выборе терапии и диетического подхода.
Диета при гастрите имеет некоторые общие положения.
Существуют также особенности меню во время обострения и в зависимости от типа секреции.
Итак, что нужно иметь в виду и стараться придерживаться человеку, которого беспокоит гастрит.
- Это тот случай, когда действительно оправдано питание частое и небольшими порциями. 4-5 приемов пищи в течение дня примерно одинакового объема, в период обострения – до 7-8 раз в день. Большие порции способствуют более длительному нахождению пищи в желудке и повышенной секреции желудочного сока.
- Способы приготовления пищи выбирать щадящие, не создающие аппетитную «корочку». Предпочтительны варка в воде или приготовление на пару, тушение, запекание. Стараться не жарить и, однозначно, не коптить продукты.
- Избегать чрезмерного употребления алкоголя (больше 1 порции на прием для женщин и 1-2 порций для мужчин). При обострении необходимо исключить алкоголь полностью, от 2-3 месяцев до полугода
- Хорошо пережевывать пищу. Можно не считать количество жевательных движений, как иногда рекомендуется (от 20 до 33), но обращать внимание на то, с какой скоростью вы едите, не заглатываете ли пищу практически целиком. Отношение к приему пищи, как к серьезному и приятному занятию — залог хорошего пищеварения и сохранения здоровой слизистой. Поэтому еще так важно есть с аппетитом, это способствует гармонизации процесса пищеварения. А болезнь — это всегда дисгармония, дисбаланс
Можно составить примерный список продуктов, допустимых и нежелательных при гастрите. Строгость в отношении последних зависит от стадии заболевания и от индивидуальных отношений с продуктами.
Основой рациона должны стать:
- Источники полноценного белка: нежирные сорта мяса, птицы и рыбы, приготовленные щадящими способами, если и поджаренные, то без панировки, маргарина и избытка любого жира. Яйца лучше вареные всмятку или в виде омлета, не жареные.
- Хлеб предпочтительно не самый свежий, «только из печи», неостывший – такой хлеб вызывает секрецию соляной кислоты еще до того, как попадет в рот. Сдобные булочки, пончики, жареные в масле – тоже за рамками нашего выбора. Во время обострения ограничиваются также грубые сорта хлеба: ржаной, с отрубями. Предпочтение слегка подсушенному белому хлебу, так называемой «вчерашней выпечки», сухому несоленому печенью типа галет.
- Крупы, макароны, картофель и бобовые – практически любые. С ними важнее способ приготовления. Снова выбираем варку, тушение, запекание.
- Супы, приготовленные на некрепком мясном, рыбном или просто овощной отваре, с крупой, овощами, картофелем, Крепкие насыщенные костные бульоны (как и студни) содержат множество экстрактивных веществ, усиливающих секрецию соков как желудка, так и поджелудочной железы, поэтому их стоит ограничивать или исключить во время обострения.
- Молочные продукты выбирать только свежие, не очень кислые. Как ни странно, исследования показали, что цельное молоко, раньше считавшееся чуть ли не лекарством от гастрита, не самый лучший для него продукт. Выяснили, что молоко повышает кислотность желудочного сока. Поэтому выбирать лучше свежие кисломолочные продукты – натуральный йогурт, кефир, нежирную сметану, молодые несоленые сыры. Молочные продукты, богатые пробиотиками (полезными живыми микроорганизмами) в исследованиях показали свою пользу в лечении гастрита
- Овощи допустимы любые. Индивидуально могут быть ограничены или исключены совсем такие овощи, как репа, редька, редис. Иногда большое количество свежих помидоров, особенно со шкуркой может стать причиной обострения. Кабачки, тыква, морковь, свекла, капуста – разрешены. В период обострения их свежие варианты заменяются на приготовленные.
- Фрукты предпочтительно спелые, некислые сорта. Запеченные, в компоте, киселе, в виде фруктового желе фрукты переносятся обычно лучше. Некоторые люди могут реагировать на цитрусовые появлением боли или изжоги, тогда их стоит ограничить или исключить
- Напитки также могут быть очень разными: некрепкий чай, напиток из цикория, овощные соки, компоты или морсы из ягод, фруктов и сухофруктов, кисели. Стоит совсем отказаться от крепкого кофе, сладких газированных напитков. Минеральные воды могут быть элементом терапии при обострении и в стадии ремиссии. Но назначаются они почти как лекарства, с точным указанием вида воды, количества, времени приема, температуры. И без газа.
Особенности питания при остром гастрите и обострении хронического
Когда симптомы очень выраженные и требуется лечение гастрита, наряду с медикаментозной терапией (ее определяет врач!) назначается и диетотерапия или лечебное питание. Без этого компонента невозможно достичь ремиссии, улучшения самочувствия.

Помимо лекарств назначается и диетотерапия.
В остром периоде назначают «Стол №1а». Это не совсем физиологичный рацион, он ограничен по калориям, однообразен, обеднен витаминами. Количество приемов пищи увеличивается до 6-8 в день, пища протертая, пюреобразная, свежие овощи и фрукты исключены совсем, супы только на воде или овощном отваре, «слизистой» консистенции, мясо и рыба исключительно в виде фарша, только вареные или на пару, никакие специи не добавляются, количество соли минимально, хлеба нет, даже подсушенного.
Такого режима можно придерживаться 5-7 дней. Назначение его направлено на максимальную защиту слизистой желудка от любых раздражающих факторов.
Затем режим питания несколько расширяется за счет добавления постных мясных бульонов, сухариков, фруктовых киселей.
Достаточно строгий лечебный режим питания рекомендовано соблюдать до 1,5-2 месяцев, затем постепенно расширять набор продуктов и блюд под контролем самочувствия.
Запрещенными (нежелательными) продуктами остаются:
Кофеин является сильным стимулятором желудочной секреции, поэтому его употребление должно быть ограничено.
- Любые алкогольные напитки. Если обострений нет, через 6-8 месяцев могут быть включены 1-2 порции хорошего вина в неделю.
- Кофе тоже употреблять нежелательно (как и крепкие чаи и насыщенное какао), так как кофеин является сильным стимулятором желудочной секреции. Но в состоянии стойкой ремиссии 1 чашка кофе утром, с молоком допустима. Конечно, при отсутствии неприятных ощущений в ответ.
- Консервы, копчености, колбасные изделия, готовые соусы, сильно соленые продукты, маринады желательно максимально удалить из своего привычного меню. Если есть проблемы с желудком, вероятность негативного воздействия этих продуктов очень велика. К тому же, ни одна система питания не относит их к разряду здоровых. Было исследование, показавшее связь Helicobacter pylori cсолью. Оказалось, вредоносная бактерия очень любит солености и эрадикационная терапия (для устранения этой инфекции) более эффективна при разумном ограничении соли в рационе
- Газированные напитки, как сладкие, так и минеральные воды. Углекислый газ в составе шипучек является сильным стимулятором выработки соляной кислоты, что не способствует нормальной работе желудка. Во многих из них есть также кофеин, про который уже сказано выше. К тому же огромное количество сахара, фруктозы (100г на 1л или 10% раствор глюкозы!) выносят их за рамки безопасных продуктов. Опять-таки, в период ремиссии или здоровому человеку в летнюю жару и в хорошей компании выпить стакан колы со льдом или мохито со спрайтом, разумеется можно. Нужно понимать только, что это редкое и сомнительное для здоровья удовольствие.
- Много разных мнений по поводу специй и горечей. Острый перец, имбирь, куркума, чеснок, лук и другие – богатейшие источники антиоксидантных веществ, которые защищают организм от всего, что можно представить – от УФ-излучения, воспаления до микробов и грибов. Есть даже данные о пользе чеснока и куркумы против хеликобактерной инфекции. При этом замечено, что горечи и пряности могут провоцировать желудочный дискомфорт. В этом вопросе также необходим индивидуальный подход. На период обострения лечебная диета, конечно, лишена всех специй. Но в «холодный» период они должны постепенно возвращаться в рацион, в небольших порциях, чеснок и лук после минимальной термической обработки и присутствовать в питании каждого человека.

- «Грубая еда». Речь идет о продуктах, богатых клетчаткой. Действительно, у некоторых людей сырая капуста, свежие кислые яблоки, отруби, ржаной хлеб, жесткая листовая зелень вызывает неприятные ощущения, симптомы гастрита. Но это не повод исключать их из рациона совсем. Любому человеку рекомендуется сочетать сырые овощи и фрукты с приготовленными. При повышенной чувствительности доля термически обработанных продуктов может быть увеличена. Лечебный стол при гастрите (1а, 1б) предполагает полное исключение свежих продуктов этой группы. Важно найти собственный баланс между пользой овощей и их переносимостью. Так, яблоки сырые можно есть спелые и сладкие, а зеленые кислые – запекать, зеленые листья петрушки и укропа нарезать как можно мельче и добавлять в тарелку с горячим блюдом – они станут мягче, но сохранят витамины. А капуста, несмотря на свою горечь и грубость структуры, содержит витамин U, второе название которого –«противоязвенный» витамин. Выбор хлеба и круп тоже зависит от личных предпочтений. Обострение предполагает отказ от ржаного хлеба и свежей выпечки, допустимы белые сухарики и манная каша. В состоянии ремиссии можно сочетать разные сорта хлеба, но помнить, что именно зерно с минимальной обработкой (и мука из него) приносят нам витамины и микроэлементы, а мука высшего сорта – исключительно калории.
Следуя принципам диетотерапии можно серьезно ускорить выздоровление и побороть гастрит.
Принципов «диеты гастрита» можно придерживаться при возникновении симптомов самостоятельно, особенно если предыдущий опыт работы с врачом в этом направлении. Крайние варианты ограничений (только протертая пища, исключение овощей и мяса, специй) не должны практиковаться больше 5-7 дней, это чревато другими нарушениями обмена.
Обязательно обратитесь к специалисту для выработки плана лечебной диеты именно для вас в конкретной клинической ситуации.
Вам поможет врач-гастроэнтеролог или врач-диетолог.
Источник