Черпаловидный хрящ парез гортани
Парез гортани — это болезненное состояние уменьшенной двигательной активности мышц гортани, которое приводит к нарушению голоса и дыхательной функции. Парез гортани может быть следствием патологии гортанных мышц, а также поражением иннервирующих нервов или нарушением, возникшим в коре головного мозга. Клиническое проявление пареза гортани выражается в слабости, осиплости и охриплости голоса, а иногда и присутствием афонии. Затрудненность дыхания до полной асфиксии — также один из возможных тяжелых симптомов.
Содержание статьи:
- Причины возникновения парезов гортани
- Симптомы парезов гортани
- Диагностика парезов гортани
- Лечение пареза гортани
- Прогноз и профилактика парезов гортани
Диагностика пареза гортани основана на проведении КТ, ларингоскопии, рентгенографии гортани и бакпосева мазков, взятых из зева. Также проводится электромиография, различные исследования, связанные с фонацией, обследование органов грудной полости, головного мозга и, конечно, щитовидной железы. Что касается лечения пареза гортани, то оно, в первую очередь, заключается в ликвидации причины, вызвавшей заболевание, и в полном восстановлении голосовой функции.
Как известно, гортанью называют участок верхних дыхательных путей, расположенный между трахеей и глоткой, который выполняет голосообразующую и дыхательную функции. Гортань имеет поперечно натянутые голосовые связки и голосовую щель, расположенную между ними. Сам же процесс голосообразования, то есть процесс фонации, происходит как результат колебаний голосовых связок в ходе прохождения воздуха через данную голосовую щель. Если же голосовые связки чересчур сомкнуты, это приводит к затруднению поступления воздуха по дыхательным путям, а значит, нарушается и сама дыхательная функция гортани. Что касается расширения и сужения голосовой щели, степени натяжения голосовых связок, то это регулируется при помощи внутренних мышц гортани. Сама же работа мышечного аппарата гортани осуществима посредством нервных импульсов, которые поступают через ветви блуждающего нерва со стороны коры и ствола головного мозга. В случае возникновения нарушения на каком-либо участке данной системы и развивается парез гортани.
Парез гортани одинаково часто встречается как у мужчин, так и у женщин. Из-за большого числа причин, вызывающих появление пареза гортани, его исследованием, диагностикой и лечением занимаются разные дисциплины: отоларингология, нейрохирургия, неврология, кардиология, психология, пульмонология, неврология и другие.
Классификация парезов гортани
Обычно парезы гортани классифицируются исходя из их этиологии. Так, к примеру, выделяют следующие типы:
- миопатический парез гортани (он возникает как результат различного рода патологических изменений, происходящих в самих мышцах гортани);
- нейропатический парез гортани (данный вид развивается в случае поражения участка нервного аппарата, который обеспечивает иннервацию гортанной мышцы. Если речь идет о патологии, связанной с блуждающим нервом, который иннервирует гортань, то обычно предполагают периферический парез гортани. Если повреждено ядро блуждающего нерва, расположенного в стволе головного мозга, то речь идет о бульбарном виде пареза. Если же нарушения происходят на уровне проводящих путей и других участков коры головного мозга, тогда мы имеем дело с корковым парезом гортани);
- функциональный парез гортани (обусловлен нарушением, связанным с работой коры головного мозга — возникновением дисбаланса между процессами торможения и возбуждения).
Следует также сказать, что парезы гортани могут быть как односторонними, так и двусторонними. Функциональный и корковый тип парезов гортани имеют только двусторонний характер.
Причины возникновения парезов гортани
Парез гортани — это полиэтиологическая патология, которая часто развивается на фоне другого заболевания. К примеру, парез гортани может наблюдаться при протекании воспалительного заболевания, которым может быть ларингит. Также парез гортани может проходить параллельно с такими инфекциями как грипп, ОРВИ, туберкулез, брюшной (или сыпной) тиф, вторичный (третичный) сифилис или ботулизм. Черепно-мозговая травма, миастения, полимиозит, сирингомиелия, а также опухоли и сосудистые нарушения (ишемический инсульт, атеросклероз и другое) — всё это также может сопровождать парез гортани.
Развитие пареза гортани может быть еще связано с повреждением ветви блуждающего нерва, то есть возвратного нерва, который выходит из грудной полости и проходит к гортани, контактируя с дугой аорты, сердцем, средостением, щитовидной железой и другими органами.
Среди патологических изменений органов, которые могут повредить или передавить возвратный нерв, можно выделить перикардит, аневризм аорты, опухоль (или увеличение) лимфоузлов средостения, а также опухоль пищевода, возможный шейный лимфаденит, рак щитовидной железы, который протекает с образованием зоба.
Спровоцировать парезы гортани может также повышенная голосовая нагрузка, а также вдыхание холодного или запыленного воздуха. Функциональный тип пареза гортани может возникнуть как результат стресса или сильного психо-эмоционального переживания. Случается, что парезы гортани развиваются на фоне истерии, неврастении, психопатии и ВСД.
Симптомы парезов гортани
Первым и главным симптомов развивающегося пареза гортани является нарушение голоса (или дисфония), а также нарушение процесса дыхания. Проявлениями нарушения голоса являются снижение его звучности (иногда наблюдается полная афония, то есть отсутствие голоса), переход на речь шепотом, потеря обычного тембра голоса, охриплость, осиплость голоса или его дребезжание, быстрая утомляемость при голосовых нагрузках.
Нарушение дыхание в случае парезов гортани связано с весьма затруднительным поступлением воздуха в дыхательные пути по причине сужения голосовой щели. Последнее может быть выражено в различной степени, включая даже асфиксию. Также нарушение дыхания может быть вызвано совершением форсированного выдоха с целью осуществления фонации. Клинические проявления пареза гортани зависят от его вида.
Так, к примеру, миопатический парез гортани обычно характеризуется двусторонним поражением. Ему характерны нарушения фонации или дыхания, что выражается в виде асфиксии (в случае пареза мышц-расширительной гортани).
Если говорить о нейропатическом парезе гортани, то он часто бывает односторонним, отличаясь медленным развитием слабости в самой мышце, а также расширенной голосовой щелью. Спустя несколько месяцев после заболевания начинается восстановление фонации путем компенсаторного приведения голосовых связок на стороне, которая является здоровой. Асфиксия грозит двустороннему нейропатическому парезу гортани только в первые дни заболевания.
Если речь идет о функциональном парезе гортани, то данный вид наблюдается у тех людей, которые имеют лабильную нервную систему. Последнее, как правило, бывает после тяжелых перенесенных эмоциональных нагрузок или при респираторном заболевании. Такой вид пареза характеризуется приходящим характером нарушенной фонации. Голос при таком виде пареза достаточно звучен, особенно во время плача или смеха, наблюдаются такие выраженные ощущения, как щекотание, першение или скрежет. Последнее характерно области гортани и глотки. Раздражительность, нарушение сна, головная боль, тревожность и неуравновешенность также могут быть характерными симптомами при данном виде пареза гортани.
Диагностика парезов гортани
Чтобы диагностировать парез гортани потребуется несколько специалистов. Так, к примеру, пациенту не обойтись без отоларинголога, невролога, психоневролога, торакального хирурга, эндокринолога, фониатора и психиатра. Большое значение имеет сбор анамнеза. Именно анамнез может определить тип основного заболевания, по причине которого и возник в дальнейшем парез гортани, а также склонность пациента к психогенной реакции. Большое значение отводится также ранее перенесенным операциям, совершаемым в области грудной клетки, на щитовидной железе, из-за чего мог быть поврежден возвратный нерв.
Любое обследование пациента с парезом гортани начинается с микроларингоскопии, что позволяет оценить положение голосовых связок, а также расстояние между ними и их состояние. Исследование помогает определить состояние слизистой гортани, присутствие различных воспалительных процессов, в том числе и кровоизлияния.
Эффективным методом диагностики может быть КТ гортани или рентгенография. Оценить сократительную способность мышц гортани можно с помощью электромиографии или электронейрографии. Любое исследование голосовой функции в случае пареза гортани подразумевает также стробоскопию, электроглоттографию, фонетографию и другое.
В случае подозрения периферического пареза гортани может применяться дополнительное проведение КТ, рентгенографии органов грудной клетки, УЗИ сердца и щитовидной железы, рентген пищевода и КТ средостения. С целью исключить центральный паралич гортани врачи назначают КТ головного мозга и МРТ. Если же при обследовании не будут выявлены морфологические изменения, тогда парез гортани, скорее всего, функционального типа. С целью подтвердить последнее проводят психологическое тестирование и осмотр пациента психиатром. При обследовании задачей врача является также дифференциация пареза гортани с крупом, артритом, срожденным стридором или подвывихом.
Лечение пареза гортани
Безусловно, терапия пареза гортани зависит от его этиологии. Заключается такая терапия в ликвидации главного заболевания, которое и вызвало в дальнейшем парез гортани. Само же лечение пареза гортани проводится как медикаментозным путем, так и хирургическим.
Медикаментозные методы включают антибиотикотерапию, противовирусную терапию (в случае инфекционно-воспалительной этиологии пареза гортани), применение нейропротекторов, а также витаминов группы В (в случае неврита возвратного нерва). Биогенные стимуляторы, а также стимуляторы мышечной активности могут быть частью медикаментозной терапии. Применение таких психотропных средств, как антидепрессанты, различные транквилизаторы, нейролептики также послужит хорошим лечением, если пациент болен функциональным парезом гортани. Неотъемлемым компонентом в лечении пареза гортани может стать один из сосудистых препаратов или ноотроп.
Если говорить о хирургических методах лечения пареза гортани, то в первую очередь, предусматривается операция по натяжению голосовой связки, а также удаление дивертикулов, возможных опухолей в пищеводе, удаление опухолей в средостении, резекция щитовидной железы и другое. Иногда неотложным является процедура трахеостомии или трахеотомии.
Независимо от вида пареза гортани и назначения основного типа лечения (медикаментозное или хирургическое), в дополнение врачи назначают еще и физиотерапевтические методы. В случае нейропатического или миопатического парезов гортани применяют электростимуляцию, магнитотерапию, лекарственный электрофорез, ДДТ, микроволновую терапию. Если говорить о функциональном парезе гортани, тогда физиотерапия включает массаж рефлексотерапию, водолечение и электросон. Также врачом назначается курс психотерапии.
После операции в период восстановления голосовых функций обычно назначаются различные фонопедические занятия, которые включают приобретение навыков качественной фонации, выработку работоспособности голосового аппарата.
Прогноз и профилактика парезов гортани
Говорить о прогнозе пареза гортани можно только исходя из его вида. Если лечение было проведено своевременно, а этиологический фактор пареза гортани был устранен, то пациент может быть уверен, что голосовая функция будет восстановлена полностью, но вокальные данные могут быть утеряны навсегда. Если речь идет о функциональном парезе, то заболеванию свойственно самопроизвольное выздоровление. Если парез гортани не лечится и продолжает мучать пациента на протяжении длительного времени, то не исключена необратимость атрофических изменений гортанных мышц с дальнейшим развитием нарушения фонации.
Основной профилактикой пареза гортани является чередование голосовых нагрузок и покоя. Любой человек должен избегать переохлаждения гортани и не пребывать длительно в пыльных помещениях. Также профилактикой послужит своевременное лечение каких бы то ни было воспалительных процессов в верхних дыхательных путях, лечение инфекционных заболеваний, неврозов, щитовидной железы, а также соблюдение правильной операционной техники при вмешательстве в щитовидную железу.
Источник
Причины, признаки и диагностика паралича и фиксации голосовой складки
Одностороннее ограничение подвижности голосовых складок может быть вызвано либо их параличом/парезом, либо фиксацией. Паралич/парез складок встречаются гораздо чаще, чем фиксация перстнечерпаловидного сустава или иные структурные нарушения. При фонации голосовые складки смыкаются как створки дверей на петлях; при глотании они крепко сжимаются, подобно сфинктеру.
Выраженность симптомов при одностороннем ограничении подвижности будет сильно зависеть от того, в каком положении находится пораженная складка, и от степени нарушения соприкосновения складок. Чаще всего пациентов беспокоит изменение голоса, афония (отсутствие голоса), дисфония, диплофония (одновременное образование двух тонов разной высоты при произнесении одного звука).
Аспирация при неосложненном периферическом неврогенном параличе встречается редко, чаще она возникает при сочетании поражения центральной нервной системы с нарушением функции верхнего гортанного или блуждающего нерва.
а) Частота паралича голосовой складки. Из всех пациентов, обращающихся в специализированные фониатрические отделения по поводу нарушений голоса, одностороннее ограничение подвижности голосовых складок составляет 1-5% (в зависимости от профиля конкретного медицинского учреждения).
К примеру, в центре, занимающимся хирургией основания черепа и онкологией, число случаев ятрогенного паралича голосовых складок будет достаточно велико. Также односторонний парез голосовых складок встречается примерно у 1% пациентов, которым выполнялась интубация трахеи.
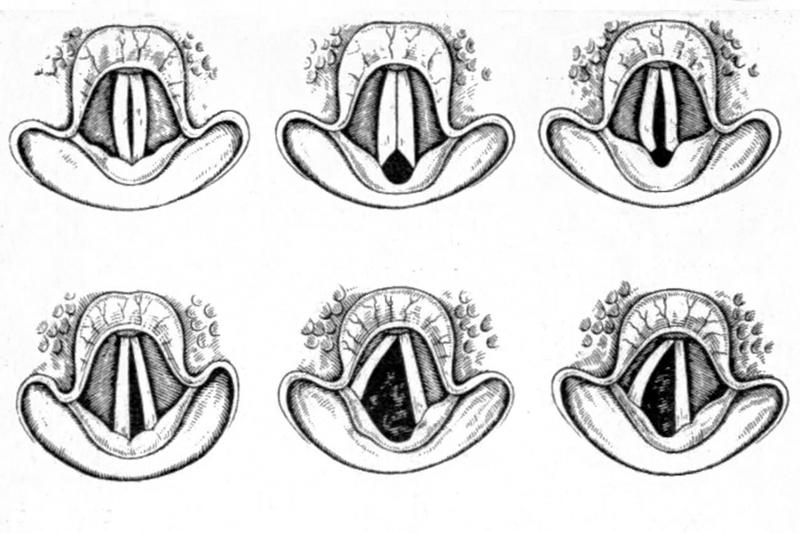
б) Терминология и классификация одностороннего паралича голосовой складки. Односторонний паралич голосовых складок обычно описывается по расположению неподвижной складки: медианное (по средней линии), парамедианное (около средней линии), промежуточное (частично открытая голосовая щель) и трупное (широко открытое, латерализованное).
Фиксация перстнечерпаловидного сустава может возникнуть вследствие фиброза, анкилоза или даже подвывиха. Посттравматический вывих перстнечерпаловидного сустава встречается редко.
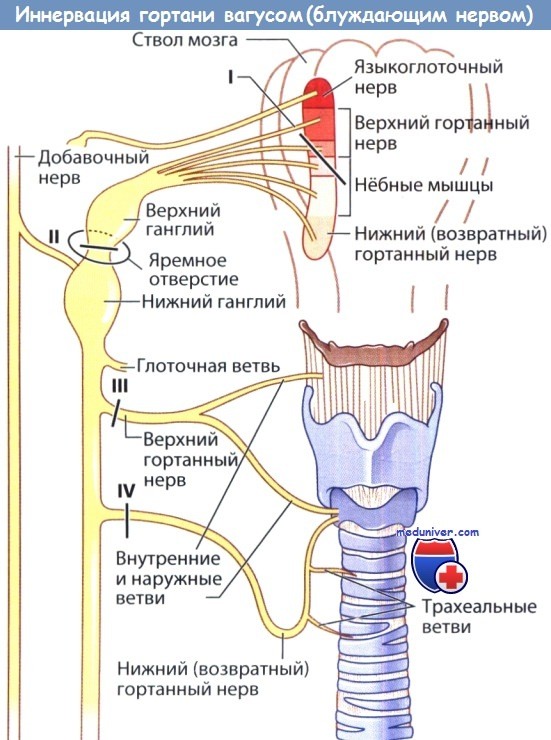
Блуждающий нерв и его ветви: места возможного поражения (I—VI) и его влияния на гортань.
Какой-либо строгой закономерности, определяющей положение парализованной голосовой складки, не существует, выявлена лишь тенденция:
I – поражение двойного ядра (кровоизлияние, опухоль) вызывает паралич голосовой складки в промежуточном и парамедианном положении;
II – перерыв на уровне яремного отверстия (опухоли основания черепа, аневризмы внутренней сонной артерии) над нижним узлом вызывает паралич верхнего и возвратного гортанных нервов.
Голосовая складка находится в промежуточном положении, мышцы мягкого нёба парализованы.
Локализация поражения на уровне яремного отверстия может вызвать также сопутствующий паралич языкоглоточного, добавочного и подъязычного нервов;
III – перерыв блуждающего нерва на уровне верхнего гортанного нерва (операции на сонной артерии) вызывает потерю тонуса перстнещитовидной мышцей и слабость голосовой складки;
IV – рассечение возвратного гортанного нерва (например, при операциях по поводу бронхогенного рака легкого, аневризмы аорты, заболеваний щитовидной железы) вызывает паралич голосовой складки с расположением ее в парамедианном положении.
в) Анатомия. Иннервация голосовых складок осуществляется верхним гортанным нервом и возвратным гортанным нервом. Верхний гортанный нерв в первую очередь чувствительный, возвратный гортанный — двигательный. Возвратный гортанный нерв получил свое название из-за своего необычного пути прохождения: в составе блуждающего нерва (в сонном влагалище) он проходит от основания черепа до грудной клетки, затем огибает слева дугу аорты, а справа — плечеголовной ствол (безымянную артерию).
Сделав петлю, нерв возвращается обратно к гортани, пролегая в трахеопищеводной борозде. Клиницисту важно понимать анатомию возвратных гортанных нервов, т.к. их повреждение может возникнуть абсолютно на любом уровне, от основания черепа до грудной клетки.
Также врачу необходимо знать анатомию перстнечерпаловидного комплекса. Черпаловидные хрящи соединяются с суставными поверхностями на верхней суставной площадке задней пластинки перстневидного хряща. Перстнечерпаловидные суставы являются истинными синовиальными суставами, движения которых осуществляются в трех плоскостях. Они способны не только вращаться и скользить, но также сдвигаться кпереди и наклоняться, почти «съезжая» с суставных поверхностей.
Высокая степень подвижности перстнечерпаловидных суставов, важных как для фонации, так и для дыхания, обеспечивается сложным взаимодействием наружных и внутренних мышц гортани. Голосовые отростки черпаловидных хрящей должны быть одинаковы по высоте для того, чтобы голосовые складки располагались на одном уровне. Разница в высоте голосовых отростков ведет к асимметрии голосовых складок, и, соответственно, к дисфонии.
Разница в высоте голосовых отростков является одним основанием для проведения оперативного вмешательства при одностороннем параличе гортани.

г) Причины одностороннего паралича голосовой складки. Паралитическая дисфония (односторонний паралич гортани) встречается гораздо чаще, чем фиксация перстнечерпаловидного сустава. Последняя может развиваться вследствие тупой травмы, интубации трахеи, воспаления при ларингофарингеальном рефлюксе и/или системных заболеваниях (чаще всего при ревматоидном артрите). Также к фиксации перстнечерпаловидного сустава могут приводить опухоли хрящей гортани, например, хондросаркома перстневидного хряща.
Односторонний парез гортани в большинстве случаев является идиопатическим; многие пациенты сообщают о том, что развитию пареза предшествовал эпизод инфекции верхних дыхательных путей. Далее в порядке убывания частоты следуют оперативные вмешательства на органах головы и шеи, неврологические заболевания, опухоли шеи и грудной клетки, интубация, травма шеи или грудной клетки.
За последние годы несколько изменилась частота встречаемости ятрогенных причин паралича: каротидная эндартерэктомия (38%) потеснила тиреоидэктомию (30%). Операции по поводу поражения основания черепа и новообразований головы и шеи составляют 14%, интубация трахеи— 10%. Оставшиеся 8% процентов приходятся на кардиохирургические и прочие вмешательства. Среди опухолей, вызывающих односторонний паралич голосовых складок, чаще всего встречаются рак верхушки легкого, рак щитовидной железы, рак пищевода и рак гортаноглотки.
Течение заболевания. Наиболее частым симптомом одностороннего паралича или фиксации голосовой складки является дисфония. В некоторых случаях могут присутствовать дисфагия, кашель и аспирация. При сборе анамнеза важно уточнить характер начала заболевания: внезапный или постепенный. Постепенное нарастание симптомов более характерно для опухолей, поражающих один или несколько нервов гортани, или онкологических и неврологических заболеваний.
Если паралич возник вследствие известной причины, например, оперативного вмешательства или травмы, у большинства пациентов можно ожидать восстановления нормального голоса в течение года. Нормализация голосовой функции часто возникает даже при отсутствии какого-либо лечения, она не обязательно сопровождается восстановлением подвижности голосовой складки. Возможна изокинетическая реиннервация голосовой складки, хотя и не восстанавливающая подвижность, но обеспечивающая необходимый для медиализации складки значительный мышечный тонус.
При сохранной функции второй голосовой складки эти изменения приводят к восстановлению или даже полной нормализации голоса. При отсутствии повреждении возвратного гортанного нерва можно ожидать постепенного полного восстановления подвижности голосовой складки.
Возможные осложнения паралича складки. Помимо дисфонии из-за невозможности полного смыкания голосовых складок дополнительная нагрузка при голосообразовании приводит к развитию вторичных изменений на участках соприкосновения (полипы, полипозный хордит, узелки, кисты, псевдокисты и даже гранулемы голосовых отростков). Если голосовая щель не смыкается во время глотания, может возникать аспирация и, в тяжелых случаях, пневмония.

д) Диагностика одностороннего паралича голосовой складки:
1. Жалобы. Пациенты могут предъявлять жалобы на охриплость, диплофонию (двойной тон), необходимость совершения усилий при фонации и разговоре, одинофонию (боль при фонации), чувство нехватки воздуха, повышенную утомляемость голоса, аспирацию, хронический кашель. Из-за неполного закрытия голосовой щели чаще всего возникают охриплость, потребность в дополнительных усилиях при разговоре, утомляемость голоса.
2. Осмотр. Как уже отмечалось ранее, важно уточнить время начала и длительность симптомов. Также необходимо узнать о событиях, предшествовавших потере голоса (респираторное заболевание, хирургическое вмешательство на органах шеи или грудной клетки). Необходимость восстановления функции зависит от наличия аспирации, голосовых потребностей пациента и степени, в которой нарушение голоса влияет на его жизнь.
Перед выполнением эндоскопии гортани, следует внимательно прислушаться к голосу пациента. «Влажный» голос характерен для снижения чувствительности гортани. Достаточна ли громкость голоса для разговора в тихом помещении? Достаточна ли громкость голоса для подавления фонового шума? Обратите внимание на характер кашля. При осмотре органов головы и шеи особое внимание следует уделить функции черепных нервов, а также поиску возможных новообразований (особенно щитовидной железы), которые могут вызывать вторичное нарушение подвижности голосовых складок.
Наконец, для постановки диагноза одностороннего паралича гортани требуется эндоскопический осмотр. В прошлом был широкого распространен осмотр при помощи гортанного зеркала, но к нашему времени данный метод устарел. Сейчас осмотр гортани чаще всего выполняется фиброларингоскопом. Перед осмотром пациенту желательно объяснить суть приема «иии — вдох через нос». Произнесение долгого гласного звука, например, звука «иии» приводит голосовые складки, в то время как резкий вдох носом («нюхательное» движение») открывает голосовую щель.
Прием «иии — вдох носом» является отличным способом оценить подвижность голосовых складок. Помимо степени подвижности складок, оценивается их положение, наличие атрофии или провисания, высота голосовых отростков.
При одностороннем парезе чаще всего обнаруживается ограничение подвижности и провисание голосовой складки, а также гиперкинетический механизм закрытия голосовой щели со сжатием структур надголосового пространства и глотки. При одностороннем парезе либо при двустороннем парезе со значительной разницей в натяжении голосовых складок отмечается аксиальное смещение и ротация структур гортани во время произнесения звуков высокой частоты (чаще при ослаблении перстнещитовидной мышцы и асимметричной функции внутренних мышц гортани).
Данные изменения в динамике возникают из-за несбалансированного закрытия голосовой щели при поражении только верхнего гортанного нерва. Но чаще подобные изменения встречаются при двустороннем парезе.
При одностороннем парезе стробоскопия показывает повышение амплитуды голосовой складки, свидетельствующее о снижении ее тонуса. Также при стробоскопии можно оценить форму остаточной голосовой щели, уточнить ее расположение (ближе к передним или к задним отделам). Следует обратить внимание и на степень контакта голосовых отростков (до того, как начнут действовать компенсаторные механизмы).
Наконец, необходимо оценить количество слизи в гортани, ее наличие в грушевидных синусах и в позадиперстневидной области, затекание в голосовую щель и трахею. Чувствительность можно оценить, коснувшись концом эндоскопа слизистой надголосовой области; в норме должно отмечаться закрытие голосовой щели. Для глоточной дисфунции характерно отсутствие сжимания глотки при фонации высоких звуков, а также расширение грушевидных синусов.
Сочетание снижения чувствительности, дисфункции мышц глотки и наличия стояния слизи должно насторожить врача в отношении повышенного риска аспирации (даже при отсутствии характерных жалоб, т.к. аспирация может быть скрытой).

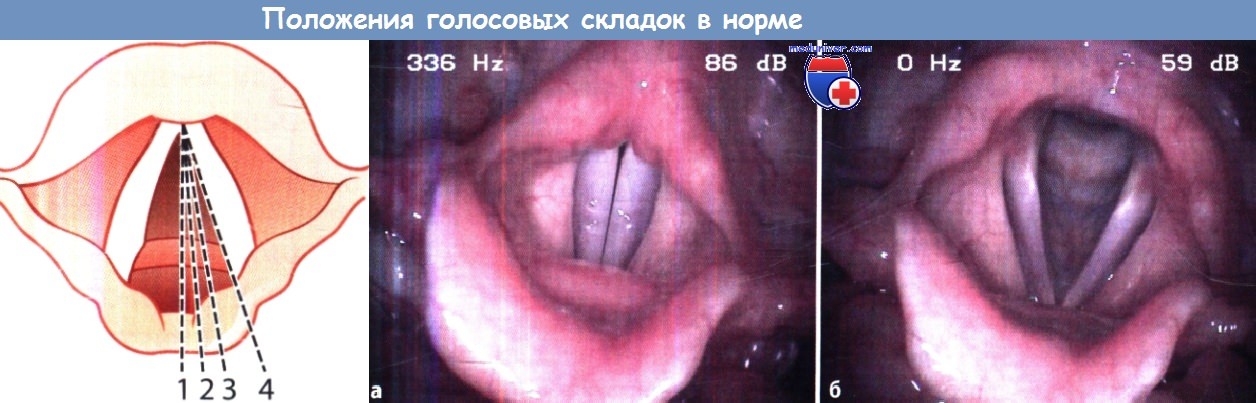
Положения, которые могут занимать голосовые складки:
1 – срединное, или фонаторное, положение; 2 – парамедианное положение;
3 – промежуточное положение; 4 – латеральное (дыхательное) положение.
а Гортань при фонации в норме.
б Вид гортани в норме во время дыхания.
3. Дополнительные методы обследования. Наиболее важным исследованием, позволяющим отличить парез голосовой складки от ее фиксации, является электромиография гортани (ЭМГ). Данное исследование представляет собой электрический нейродиагно-стический метод обследования, во время которого во внутренние мышцы гортани вводятся тонкоигольчатые электроды.
ЭМГ позволяет не только уточнить, какие мышцы поражены, но и спрогнозировать вероятность их восстановления. Обычно исследование проводится в срок от 2 до 6 месяцев после появления паралича/пареза. Если прогноз неблагоприятный, то нет смысла откладывать лечение на 12 месяцев, как это делалось ранее, а можно сразу переходить к процедурам перманентной реабилитации.
Для оценки степени смыкания голосовой щели можно использовать и другие аэродинамические и акустические исследования, а также электроглоттографию.
Если этиология пареза неясна, большинство врачей предпочитает для начала исключить периферическое поражение нерва: лабораторные исследования для выявления инфекционных заболеваний нервной системы (болезнь Лайма, лихорадка Западного Нила), а также КТ шеи для исключения опухолей, поражающих гортанные ветви блуждающего нерва.
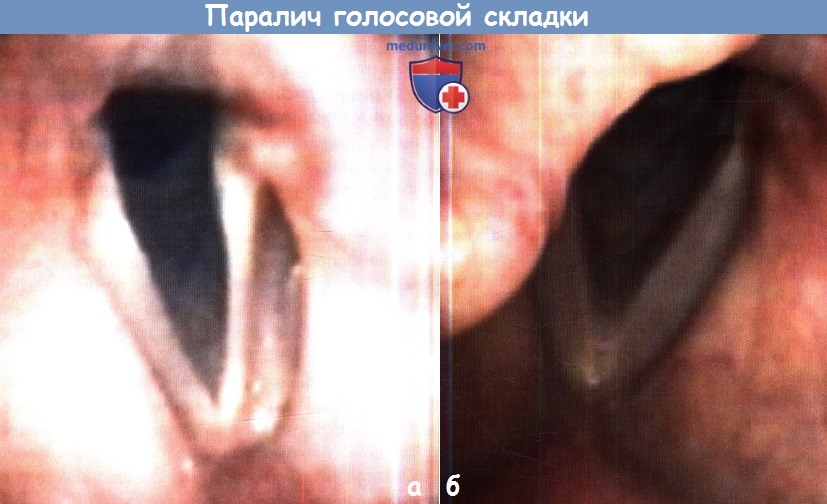
а – Паралич левой голосовой складки с ее атрофией и провисанием.
б – Паралич правой голосовой складки со смещением черпаловидного хряща кпереди и сокращением длины голосовой складки.
Атрофия менее выражена, чем на (а).
При неподвижности левой голосовой складки следует как минимум выполнить рентгенографию органов грудной клетки для оценки грудного компонента левого возвратного нерва; лучше же выполнить КТ органов грудной клетки, т.к. она является более чувствительным исследованием для выявления новообразований в аортопульмональном окне. Если наличие других симптомов вызывает подозрение на демиелинизирующее заболевание, показаны МРТ головного мозга и консультация невролога.
При идиопатическом парезе гортани авторы данной статьи предпочитают в первую очередь выполнять ЭМГ гортани, которая позволяет и уточнить причину паралича, и определить сроки его возникновения («ранний» или «поздний» парез). Наличие спонтанной активности является признаком сохраненной иннервации («ранний»). Если верхний гортанный нерв не поражен (что выясняется при оценке состояния ипсилатеральной перстнещитовидной мышцы), выполняется КТ шеи (от основания черепа до верхнего средостения).
При поражении или аномалии верхнего гортанного нерва, также выполняется МРТ головного мозга и основания черепа.
Если же на ЭМГ выявляются признаки позднего паралича (крупные полифазные моторные единицы, отсутствие спонтанной активности) в лучевых методах нет необходимости. Однако в сомнительных случаях они могут использоваться для исключения периферической нейропатии (сдавления опухолью) или неврологических заболеваний (например, рассеянного склероза).
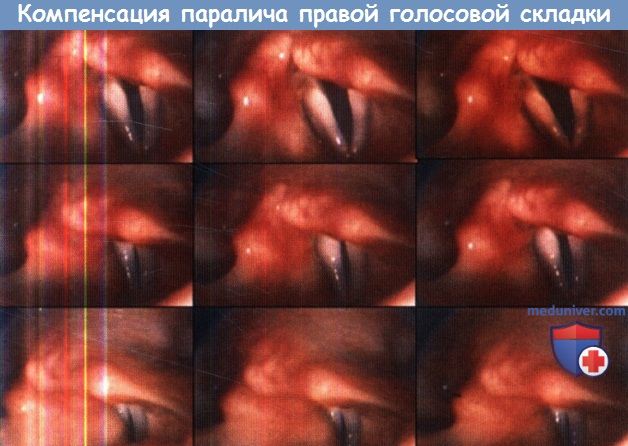
Компенсаторная биомеханика при параличе левой голосовой складки.
– Вернуться в оглавление раздела “отоларингология”
Оглавление темы “Болезни гортани”:
- Причины, диагностика и лечение нарушения голоса (дисфонии)
- Причины, признаки и диагностика ларингита
- Лекарства для лечения ларингита и операция
- Изменения гортани при ревматоидном артрите
- Изменения гортани при системной красной волчанке (СКВ)
- Изменения гортани при полихондрите
- Изменения гортани при саркоидозе
- Изменения гортани при гранулематозе Вегенера
- Изменения гортани при амилоидозе
- Причины, признаки и диагностика паралича и фиксации голосовой складки
Источник