Боли в желудке рвота горечь во рту

ВАЖНО!
Информацию из данного раздела нельзя использовать для самодиагностики и самолечения. В случае боли или иного обострения заболевания диагностические исследования должен назначать только лечащий врач. Для постановки диагноза и правильного назначения лечения следует обращаться к Вашему лечащему врачу.
Горечь во рту: причины появления, при каких заболеваниях возникает, диагностика и способы лечения.
Определение
Очень часто при появлении такого симптома, как привкус горечи во рту, пациенты не спешат с визитом к врачу, а пытаются справиться с ним самостоятельно, заедая или запивая неприятное ощущение, а также используя всевозможные полоскания. Для того чтобы эффективно избавиться от горечи во рту, следует рассмотреть разновидности и возможные причины ее появления.
Разновидности горечи во рту
В большинстве случаев горечь во рту ощущается по утрам – сразу после пробуждения. После гигиенических мероприятий, приема пищи она может исчезнуть до следующего утра.
Иногда горький привкус возобновляется после физической работы, резких наклонов или в горизонтальном положении.
Горечь может возникать после приема лекарственных средств (антибиотиков, анальгетиков, противовоспалительных, противосудорожных, гиполипидемических, антигипертензивных, снотворных препаратов) или определенных продуктов (например, кедровых и миндальных орехов), что свидетельствует об отсутствии ее связи с заболеваниями.
Иногда пациенты, особенно пожилого возраста, жалуются на горьковатый привкус любой пищи.
Возможные причины появления горечи во рту
К появлению горечи во рту могут привести нарушения гигиены полости рта и воспалительные заболевания (чаще всего десен). В этих случаях остатки пищи, скапливаясь между зубами и в карманах десен, начинают разлагаться и дают неприятный привкус, сопровождаемый гнилостным запахом.
Достаточно частая причина привкуса горечи – скопление на слизистой оболочке рта продуктов горения табачных смесей (смол).
Однако основная причина жалоб на горький привкус связана с рефлюксом (забросом) желчи в пищевод и полость рта.
Обычно такой симптом не единственный, иногда он сопровождается рвотой желчью, отрыжкой, болью и ощущением вздутия в области желудка. Возможна также боль вверху живота и в правом подреберье, иногда она иррадиирует в спину и/или правую подлопаточную область. Боль не изменяется и не снижается после опорожнения кишечника, при перемене положения тела, после приема антацидов (препаратов, снимающих изжогу).
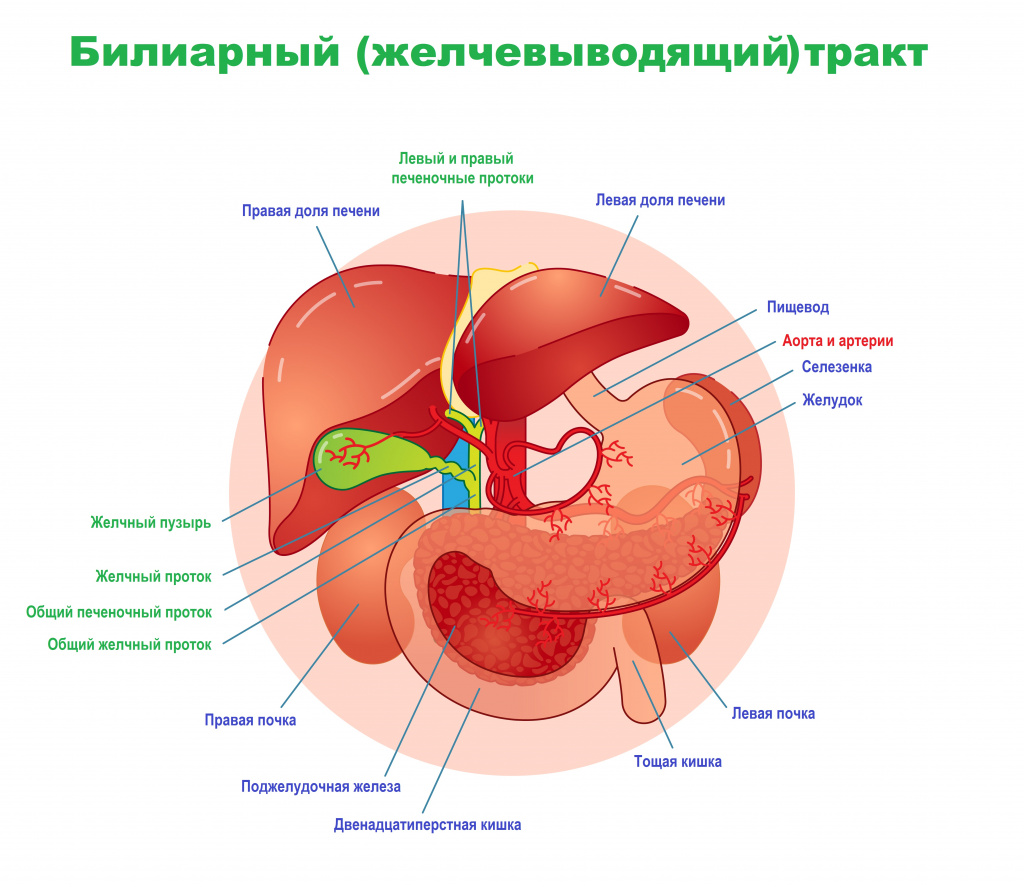
Причиной заброса желчи в пищевод чаще всего служит нарушение моторики (дискинезия) желудочно-кишечного тракта и желчных путей. Желчь необходима для эмульгирования жиров, что обусловливает ее продукцию и поступление в двенадцатиперстную кишку.
При нарушении моторики желчь из двенадцатиперстной кишки попадает обратно в желудок (дуоденогастральный рефлюкс).
А в тех случаях, когда нижний пищеводный сфинктер также открыт, желчь попадает в пищевод (дуоденогастроэзофагеальный рефлюкс) и полость рта, вызывая ощущение горечи.
 Такое встречается при язве двенадцатиперстной кишки, ожирении, сахарном диабете, низкокалорийной диете, во время беременности, а также при кормлении через назогастральный зонд (через нос проводится тонкая трубка в желудок для того, чтобы можно было доставить жидкую пищу. Это необходимо, если пациент не может принимать пищу обычным способом.).
Такое встречается при язве двенадцатиперстной кишки, ожирении, сахарном диабете, низкокалорийной диете, во время беременности, а также при кормлении через назогастральный зонд (через нос проводится тонкая трубка в желудок для того, чтобы можно было доставить жидкую пищу. Это необходимо, если пациент не может принимать пищу обычным способом.).
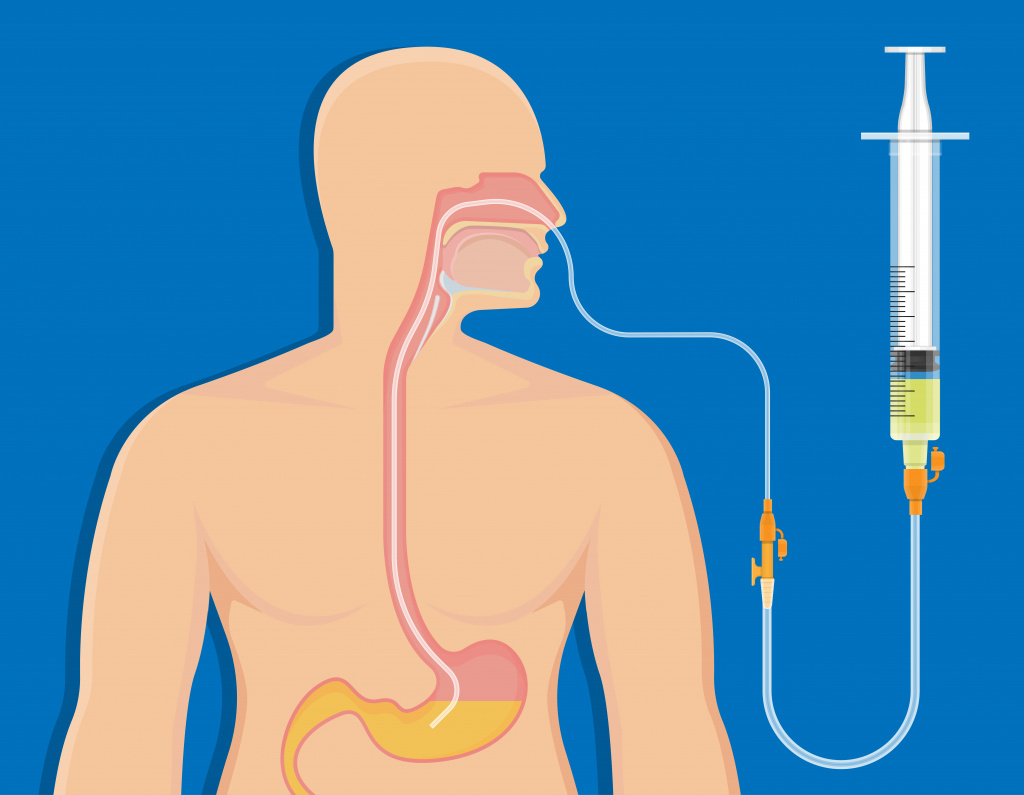 Кормление через назогастральный зонд
Кормление через назогастральный зонд
Заброс желчи также возникает из-за ее застоя в двенадцатиперстной кишке (дуоденостазе) после удаления желчного пузыря. Переполнение двенадцатиперстной кишки приводит к возбуждению рвотного центра и вызывает тошноту, рвоту и горький вкус во рту.
Ощущение горечи во рту вследствие нарушения моторики желчевыводящих путей сопровождает также ряд системных заболеваний, лечением которых занимается ревматолог.
Дискинезия желчных путей характерна для гормональных расстройств (в том числе и при гормонозаместительной терапии). При нарушениях работы головного мозга, в частности при поражении продолговатого мозга, дискинезия вызвана нарушением нервной и эндокринной регуляции билиарного (желчевыводящего) тракта.
К каким врачам обращаться при появлении горечи во рту
При появлении чувства горечи во рту в первую очередь необходимо провести санацию ротовой полости, посетив стоматолога.
При отсутствии стоматологических проблем следует обратиться к
терапевту для получения направления на необходимые исследования. После опроса пациента и получения результатов анализов крови и мочи лечение может продолжить
гастроэнтеролог или
эндокринолог.
Диагностика и обследования при появлении горечи во рту
Если при осмотре не выявлены проблемы стоматологического характера, а также признаки ревматологических (системных) заболеваний, врач назначает пациенту клинический и биохимический анализы крови для оценки уровня печеночных ферментов (АЛТ, АСТ), билирубина и щелочной фосфатазы, общий анализ мочи.
Анализ мочи общий (Анализ мочи с микроскопией осадка)
Исследование разовой утренней порции мочи, включающее в себя определение физических (цвет, прозрачность, удельный вес), химических (pH, содержание белка, глюкозы, кетонов, уробилиногена, билирубина, гемоглобина, нитритов и лейкоцитарной эстеразы), а также оценку качественного и количественного со…
370 руб
Если при опросе подтверждается связь привкуса горечи с приемом пищи или физическими нагрузками, или пациенту проводилось хирургическое вмешательство на желудке, кишечнике или желчном пузыре, это может свидетельствовать о забросе желчи. Для подтверждения диагноза проводят УЗИ желчного пузыря; может быть также назначена эндоскопическая ретроградная холангиопанкреатография и эндоскопическая манометрия сфинктера Одди.
УЗИ желчного пузыря
Исследование желчного пузыря с целью диагностики состояния органа и наличия патологических изменений.
Однако основным методом диагностики дуоденогастрального и дуоденогастроэзофагеального рефлюкса служит суточная интрагастральная и внутрипищеводная рН-метрия. Диагноз подтверждает увеличение кислотности (рН) тела желудка выше 5, не связанное с приемом пищи. Дуоденогастральный рефлюкс считают выраженным, если эпизоды забросов превышают 10% времени мониторирования.
Что делать при возникновении горечи во рту?
Необходимо убедиться, что чувство горечи не возникает в связи с приемом лекарственных препаратов и не связано с курением. Если горечь появляется во рту после приема пищи или физических упражнений, в частности наклонов, необходимо изменить режим питания, сократив время между приемами пищи и уменьшив порции.
Не следует сразу же после еды ложиться или делать наклоны. Не стоит принимать пищу второпях или в напряженной обстановке, поскольку стресс вызывает спастические явления, которые провоцируют рефлюкс.
Регуляции деятельности гепатобилиарной системы очень часто помогает восстановление нормального веса – ожирение всегда приводит к нарушению функции печени, ее жировой инфильтрации, холестазу, холангиту и желчнокаменной болезни. Если несмотря на меры профилактики рефлюкса чувство горечи становится постоянным симптомом, визит к врачу откладывать нельзя. Не диагностированный вовремя гастродуоденальный и гастродуоденоэзофагеальный рефлюкс переходит в гастроэзофагеальную рефлюксную болезнь, лечить которую значительно труднее.
Лечение заболеваний, сопровождающихся горечью во рту
Если чувство горечи вызвано заболеванием десен, плохой гигиеной зубов и полости рта, решение проблемы может быть достигнуто гигиеническими мероприятиями.
При таких заболеваниях, как сахарный диабет, а также ревматологические заболевания, необходима патогенетическая терапия.
Если чувство горечи во рту обусловлено билиарными расстройствами, лечение предусматривает нормализацию деятельности желчного пузыря, желчевыводящих путей и сфинктера Одди. В этих случаях врач может назначить препараты нескольких групп. В комплексе они должны усиливать секрецию желчи и моторику желчного пузыря (препараты урсодезоксихолевой кислоты и средства растительного происхождения), а также оказывать спазмолитическое действие на сфинктер Одди. Необходимо также нормализовать процессы пищеварения, используя ферментативные препараты. Состояние диспепсии требует восстановления микрофлоры кишечника, для чего врач может назначить пробиотики. Улучшение реологических свойств желчи с помощью диеты и питьевого режима положительно сказывается на работе желудочно-кишечного тракта.
Из рациона исключают жирное, жареное, копченое, острое и алкоголь.
При обострении заболевания нельзя употреблять продукты, оказывающие желчегонное действие (термически необработанные растительные масла, цитрусовые, яблоки, бананы, курагу и т.д.).
Источники:
- Щербенков И.М. Возможности терапии дискинезии желчевыводящих путей. Медицинский совет, журнал. № 1, 2013. С. 47-51.
- Середа Н.Н. Гастроэзофагеальная рефлюксная болезнь. Сибирский медицинский журнал. № 4, 2014. С. 133-139.
ВАЖНО!
Информацию из данного раздела нельзя использовать для самодиагностики и самолечения. В случае боли или иного обострения заболевания диагностические исследования должен назначать только лечащий врач. Для постановки диагноза и правильного назначения лечения следует обращаться к Вашему лечащему врачу.
Информация проверена экспертом

Лишова Екатерина Александровна
Высшее медицинское образование, опыт работы – 19 лет
Поделитесь этой статьей сейчас
Источник
Горечь во рту может свидетельствовать о нарушениях работы органов пищеварения. Сильная или постоянная горечь во рту – повод обратиться к врачу.

Время от времени во рту может возникать неприятный горький привкус. Как правило, это связано с резким выбросом желчи в желудочно-кишечный тракт. При этом некоторое количество желчи может попасть в пищевод и вызвать ощущение горечи во рту. Часто горечь во рту ощущается по утрам, поскольку желчь может попадать в желудок во время сна (особенно, если вы спите на левом боку, а ужин включал в себя жирную пищу).
Желчь – секрет, вырабатываемый печенью и необходимый для переваривания пищи. По желчному протоку желчь попадает из печени в желчный пузырь, выполняющий функцию накопительного резервуара. Во время активной пищеварительной фазы желчь из желчного пузыря поступает в двенадцатиперстную кишку. Некоторые вещества обладают желчегонными свойствами, то есть увеличивают выработку желчи. Употребление в пищу продуктов, обладающих желчегонными свойствами (например, кедровых орехов), может спровоцировать резкое увеличение поступления желчи в кишечник и, как следствие, появление горечи во рту. Таким же действием обладают и некоторые лекарства – как медицинские препараты, так и средства народной медицины (зверобой, облепиховое масло и др.).
Однако горечь во рту не следует оставлять без внимания. Её появление свидетельствует о том, что с системой пищеварения не всё в порядке. Например, горький привкус может появляться после приёма жирной (тяжелой) пищи. Жирная пища стимулирует желчеотделение. В норме выделяемая желчь не должна попадать в желудок и пищевод, а выделяться её должно ровно столько, сколько необходимо для пищеварительного процесса в кишечнике. Появление горечи свидетельствует, что это не так. И надо разбираться, что стало тому причиной. Если же горечь во рту возникает часто или сохраняется длительное время, то с визитом к врачу лучше не откладывать.
Причины горечи во рту
Горечь во рту может быть симптомом различных заболеваний.
Чаще всего она вызывается заболеваниями органов, отвечающих за выработку и перемещение желчи в организме, таких как хронический холецистит (воспаление желчного пузыря), желчнокаменная болезнь (в этом случае образование камней мешает правильному оттоку желчи), дискинезия желчевыводящих путей (нарушение их моторики). Иногда пациенты, у которых ранее была горечь во рту по причине ЖКБ или воспаления желчного пузыря, и которым была сделана холецистэктомия (операция по удалению желчного пузыря), удивляются возвращению симптома. Но горький привкус во рту может быть и при отсутствии желчного пузыря, ведь желчь по-прежнему вырабатывается и может попадать в желудок, а из него – в пищевод. Если человек удалил желчный пузырь, но не изменил пищевых привычек, возвращение проблем с пищеварением и горького вкуса во рту весьма вероятно
Горечь во рту может возникать при различных нарушениях системы пищеварения, например при хроническом гастрите или хроническом панкреатите
Заболевания печени могут привести к изменению состава слюны, в результате чего также может появиться горечь во рту.
Еще одна группа причин ощущения горечи во рту – это заболевания полости рта (стоматит, воспаление языка). Горький привкус может быть и реакцией на зубные протезы, если они были подобраны неправильно (не была учтена индивидуальная непереносимость материала, из которого они изготовлены).
Иногда горечь во рту вызывается другими причинами: токсикозом (у беременных), острым отравлением, онкологическими заболеваниями.
Дополнительные симптомы при горечи во рту
Горечь во рту может сопровождаться дополнительными симптомами. Если ощущается тяжесть или боль в правом боку, то это может указывать на заболевания печени или желчного пузыря. Если горечь во рту сопровождается тошнотой, изжогой, отрыжкой, то причиной могут быть болезни желудка. В том случае, если причина – заболевания ротовой полости, то ощущению горечи может сопутствовать неприятный запах изо рта.
Горечь во рту – повод для обращения к врачу
Если Вас стала беспокоить горечь во рту, например, горький вкус слюны или ощущение, что Вы поели горькой еды, не задерживайтесь с визитом к врачу. Сильная горечь во рту – достаточный симптом, чтобы обратиться за медицинской помощью. Стоит помнить, что на ранних стадиях многих заболеваний горечь во рту может быть единственным симптомом, а запущенную болезнь лечить гораздо сложней.
К какому врачу идти с жалобой на горечь во рту?
Если нет причин подозревать, что причина горечи во рту – заболевания полости рта, то обращаться необходимо к врачу-гастроэнтерологу. Именно гастроэнтеролог сможет установить, почему возникает ощущение горечи. Для этого, скорее всего, ему потребуется провести ряд исследований.
Источник
Тошнота может быть симптомом десятков различных болезней и состояний. Чаще других в этом списке заболевания органов пищеварения, однако она может указывать и на иные проблемы.
Опубликовано: 7 апреля 2020 г.
Причина тошноты – ГАСТРИТ И ЯЗВЕННАЯ БОЛЕЗНЬ
Мутить начинает чаще всего во время или сразу после еды.Вместе с этим появляются и такие неприятные симптомы, как ощущение переполненности, тяжесть в желудке, кислая отрыжка, изжога, жжение и боль в эпигастрии (под мечевидным отростком грудины). В зависимости от локализации язвы могут возникать «голодные», ночные или поздние боли, то есть такие, которые начинаешь ощущать спустя несколько часов после приема пищи. Может возникнуть рвота, после которой на некоторое время станет легче.
ЧТО ДЕЛАТЬ?
Побывать у гастроэнтеролога, сделать гастроскопию, УЗИ органов брюшной полости, сдать общий и биохимический анализ крови, пройти тест на антитела к бактерии Helicobacter pylori, вызывающей язву желудка и двенадцатиперстной кишки. После исследований вам назначат лечение и обязательно посоветуют пересмотреть диету – об остром, соленом, жирном и жареном придется забыть.
Причина тошноты – ЗАБОЛЕВАНИЯ ЖЕЛЧНОГО ПУЗЫРЯ
Подташнивать начинает во время еды. Нередко это сопровождается появлением горького или металлического привкуса во рту или даже рвотой, которая не приносит облегчения. После приема пищи к симптомам присоединяется тупая боль в области правого подреберья или в правом боку, а также возникают ощущение переполненности желудка и метеоризм.
ЧТО ДЕЛАТЬ?
Обратиться к гастроэнтерологу, сделать УЗИ органов брюшной полости. Диагнозом может быть и дискинезия желчевыводящих путей, и холецистит, и желчнокаменная болезнь. Лечение будет зависеть от тяжести и формы заболевания: от дието- и лекарственной терапии до холецистэктомии (удаление желчного пузыря).
Причина тошноты – ЗАБОЛЕВАНИЯ ПОДЖЕЛУДОЧНОЙ ЖЕЛЕЗЫ
Тошнота, вздутие живота, тупая ноющая боль в правом подреберье, горечь во рту – все эти неприятные ощущения обычно появляются после еды, особенно если пища была острая или жирная. Также возможны расстройство кишечника, потеря веса, жажда и постоянная усталость. При остром панкреатите тошнота обязательно завершится рвотой, не приносящей облегчения, и будет сопровождаться сильной болью в области эпигастрия, отдающей в спину.
ЧТО ДЕЛАТЬ?
При остром панкреатите необходима срочная госпитализация. В других случаях нужно проконсультироваться с гастроэнтерологом, сдать анализ крови на сахар и ферменты (прежде всего амилазу), анализ мочи на уровень амилазы, сделать ультразвуковое исследование поджелудочной железы.
Причина тошноты – АППЕНДИЦИТ
Тошнота не связана с едой. Боль сначала вокруг пупка, а затем в правой подвздошной области (место расположения аппендикса). Она может усиливаться при движении или покашливании. Живот становится твердым, температура повышается до 37,5–38°С, пульс учащается.
ЧТО ДЕЛАТЬ?
Срочно вызвать скорую– промедление чревато развитием перитонита. До приезда врача необходимо находиться в полном покое. Ни в коем случае не принимать болеутоляющие или слабительные средства (это может затруднить диагностику) и не прикладывать к больному месту грелку. Аппендэктомию (операцию по удалению воспалившегося аппендикса) проводят в первые сутки после приступа.
ЕЩЕ 10 ВОЗМОЖНЫХ ПРИЧИН ТОШНОТЫ:
1. Гипотиреоз. Тошнота незначительная, но постоянная, аппетит понижен, но наблюдается прибавка в весе. Проверьте щитовидную железу, сдайте анализ крови на уровень гормонов ТТГ, Т4, Т3.
2. Мигрень. Тошнотой, а часто и рвотой сопровождается приступ сильной боли в половине головы. Облегчить страдание помогут тишина и темнота. Обязательно побывайте у невролога.
3. Сотрясение мозга. Если есть основания подозревать сотрясение мозга, а тошнота и головокружение при этом не только не проходят, но и усиливаются, вызывайте скорую.
4. Менингит. Мутит сильно, до рвоты, при этом температура поднимается до 38–40°С, появляются светобоязнь и напряжение затылочных мышц – необходимо срочно вызывать скорую.
5. Повышение внутричерепного давления. Утренняя тошнота, тяжесть в голове, темные круги под глазами. Ухудшение состояния часто связано с понижением атмосферного давления. Необходима МРТ головного мозга.
6. Морская болезнь. Тошнота, головокружение, рвота, возникающие в результате длительного раздражения вестибулярного аппарата. Морской болезни в той или иной степени подвержено более 90% населения планеты. Для профилактики назначают противорвотные средства.
7. Передозировка кофеина. Тошнота, беспокойство, тремор – первые признаки передозировки кофеина. В кружке эспрессо содержится до 200 мг кофеина, а для появления симптомов передозировки достаточно 600 мг. Неотложные меры: обеспечить доступ воздуха, промыть желудок, принять абсорбирующие и обволакивающие препараты.
8. Побочное действие лекарств. Может быть виновато практически любое лекарство из тех, что вы принимаете в настоящий момент. Внимательно прочтите описание препарата и посоветуйтесь с лечащим врачом.
9. Беременность. Утренняя тошнота, как правило, отступает после 12–13 недель. Спросите врача, ведущего беременность, как вы можете скорректировать диету и образ жизни, чтобы приступы тошноты были не такими выраженными.
10. Панические состояния. Тошнота, затрудненное дыхание, учащенное, обильное потоотделение, чувство страха. Порой паническую атаку принимают за сердечный приступ. Чтобы исключить его, проверьте сердце.
Причина тошноты – КИШЕЧНАЯ ИНФЕКЦИЯ, ПИЩЕВОЕ ОТРАВЛЕНИЕ
Тошнота возникает через какое-то время после еды и почти всегда завершается рвотой. К этим симптомам присоединяются боль в верхней части живота, повышение температуры до 37,5–39°С, слабость, расстройство желудка. При тяжелом отравлении возможны судороги и потеря сознания.
ЧТО ДЕЛАТЬ?
Промыть желудок: выпить маленькими глотками 3–4 стакана воды и вызвать рвоту. Однако это имеет смысл делать только в том
случае, если вы догадываетесь, что отравились именно пищей, а с момента появления первых симптомов прошло не более двух часов. Если рвота не прекращается даже после промывания, а в рвотных массах есть желчь и если к этим симптомам присоединились признаки обезвоживания (редкое мочеиспускание, сухость во рту), следует вызвать скорую – это может быть сальмонеллез или другая серьезная инфекция.
Причина тошноты – НАРУШЕНИЕ ВЕСТИБУЛЯРНОГО АППАРАТА
Тошнота, сильное головокружение, шум в ушах, рвота, нистагмы (непроизвольные колебательные движения глаз) появляются внезапно при изменении положения тела или головы. Например, когда вы поворачиваетесь на другой бок в постели, резко встаете или наклоняетесь.
ЧТО ДЕЛАТЬ?
Посетить оториноларинголога и невролога. Возможны заболевания внутреннего уха, нарушение вестибулярного аппарата, например, вестибулопатия, болезнь Меньера, лабиринтит.
Причина тошноты – ГИПЕРТОНИЯ
Мутить может в течение всего дня. Дополнительно к этому появляются быстрая утомляемость, головная боль и головокружение, тревожность, потливость, утренняя одутловатость, отеки рук, покраснение лица, «мушки» перед глазами.
ЧТО ДЕЛАТЬ?
Проконсультироваться у терапевта, кардиолога, возможно, и нефролога, взять под контроль давление. Чтобы установить причину его повышения, нужно сдать анализы мочи и крови, сделать ЭКГ, УЗИ почек и почечных артерий.
Причина тошноты – ИНФАРКТ
Тошнота и рвота, сильные боли в эпигастрии или правом подреберье, вздутие живота, понос, напряжение и болезненность брюшной стенки. Возможны икота, нехватка воздуха, бледность. Все это может быть симптомами абдоминального типа инфаркта миокарда.
ЧТО ДЕЛАТЬ?
Немедленно вызвать скорую. Особенно если вы в группе риска по инфаркту: вам больше 45–50 лет, у вас гипертония, вы курите, имеете избыточный вес. Чтобы отличить этот тип инфаркта от острых заболеваний органов брюшной полости или пищевого отравления, врач сделает ЭКГ, послушает сердцебиение и измерит давление.
Причина тошноты – ОСТРЫЙ ПИЕЛОНЕФРИТ
Не связанная с едой тошнота может переходить в рвоту и сопровождаться повышением температуры до 38–40°С, ознобом и сильным потоотделением, а также мышечной слабостью, ноющей тупой или приступообразной болью в пояснице, реже – в животе, нарушением мочеиспускания, изменением мочи – она становится мутной.
ЧТО ДЕЛАТЬ?
Правильнее всего – вызвать скорую. Предстоят общий и специальные анализы мочи, общий и биохимический анализы крови, УЗИ почек и других органов мочевой системы. В дальнейшем понадобятся наблюдение у нефролога, курс медикаментозной терапии, диета.
Причина тошноты – ГЛАУКОМА
Тошнота появляется внезапно, сопровождается общей слабостью, сильной болью в глазу и половине головы, а порой и рвотой. Острый приступ глаукомы часто принимают за мигрень, менингит, отравление или гипертонический криз. Поэтому имеет смысл обратить внимание на наличие дополнительных симптомов: покраснение одного из глаз, отечность век, расширение зрачка, помутнение роговицы, затвердение глазного яблока, снижение остроты зрения.
ЧТО ДЕЛАТЬ?
Немедленно вызвать скорую. Для временного облегчения состояния можно положить на затылок горчичник.

Опубликовано: 7 апреля 2020 г.
Источник