Асфиксии гортани у детей
Симптомы асфиксии у ребенка
В течении асфиксии выделяют 4 фазы.
- 1 фаза (характеризуется компенсаторной активацией деятельности дыхательного центра в ответ на недостаток кислорода):
- пациенты возбуждены (беспокойны), испуганы;
- выраженная одышка (с усиленным вдохом);
- головокружение;
- потемнение в глазах;
- синюшность кожных покровов;
- учащение пульса;
- повышение артериального (кровяного) давления.
- 2 фаза (истощение компенсаторных возможностей организма):
- одышка (с усиленным выдохом);
- урежение частоты дыхания;
- урежение пульса;
- постепенное снижение артериального давления;
- нарастание синюшности кожных покровов.
- 3 фаза (претерминальная пауза – характеризуется временным (от нескольких секунд до нескольких минут) прекращением деятельности дыхательного центра):
- эпизоды остановки дыхания;
- значительное снижение артериального давления;
- утрата сознания, развитие комы.
- 4 фаза (терминальное (агональное) дыхание):
- редкие глубокие судорожные вздохи;
- судороги;
- артериальное давление и пульс не определяются.
Формы асфиксии у ребенка
- Механическая – развивается вследствие прекращения или резкого ограничения доступа воздуха в легкие (например, утопление, сдавление дыхательных путей опухолью, попадание инородного тела в дыхательные пути).
- Токсическая – является результатом воздействия на организм веществ (например: яды, лекарственные средства), угнетающих дыхательный центр, дыхательную мускулатуру, транспортировку кислорода кровью, молекулярные механизмы тканевого дыхания. Например: цианиды, нитриты, окись углерода, передозировка морфина.
- Травматическая – при сдавлении грудной клетки твердыми веществами (например, при авариях, обвалах зданий).
Причины асфиксии у ребенка
- Сдавление дыхательных путей извне (при удушении, травмах шеи, опухоли).
- Попадание инородных тел или жидкости в дыхательные пути (например, крови, рвотных масс, воды при утоплении).
- Западение языка при нахождении человека в коматозном состоянии.
- Патологические процессы на уровне дыхательных путей и легких (например, отек, ожог, резкий спазм бронхов, отек легкого).
- Передозировка некоторых лекарственных веществ (например, морфин – угнетает дыхательный центр, миорелаксанты – средства, вызывающие расслабление мышц, в том числе и дыхательных).
- Воздействие токсических веществ (нитриты, окись углерода, цианиды).
- Некоторые заболевания (миастения – заболевание, характеризующееся мышечной слабостью, в том числе и дыхательной мускулатуры, ботулизм – инфекционное заболевание, поражающее в первую очередь нервную систему и вызывающее расстройства дыхания).
- Длительные судорожные состояния (например, при столбняке – инфекционном заболевании, характеризующемся развитием судорог).
LookMedBook напоминает: что данный материал размещен исключительно в ознакомительных целях и не заменяет консультацию врача!
Диагностика асфиксии у ребенка
- Сбор жалоб (одышка, головокружение, потемнение в глазах).
- Сбор анамнеза (истории развития) заболевания.
- Общий осмотр (осмотр кожных покровов, грудной клетки, подсчет пульса, измерение артериального (кровяного) давления, выслушивание легких с помощью фонендоскопа).
- Определение насыщения крови кислородом (пульсоксиметрия) с помощью специального датчика, надетого на палец пациента.
- Возможна также консультация пульмонолога.
Лечение асфиксии у ребенка
- Обеспечение проходимости дыхательных путей (удаление инородных тел, рвотных масс, крови, сдавливающих предметов, устранение западения языка).
- Искусственная вентиляция легких и непрямой массаж сердца (при остановке сердечной деятельности).
- Интубация трахеи (введение в трахею специальной трубки (воздуховод) для обеспечения проходимости дыхательных путей).
- Трахеотомия (рассечение трахеи) – при отсутствии возможности устранить причину асфиксии на уровне верхних дыхательных путей.
- Ингаляции кислорода.
- В случае отравления химическими веществами – применение антидотов (обезвреживающие средства).
- Препараты для поддержания функции сердечно-сосудистой и дыхательной систем.
- В случае развития асфиксии (удушье) на фоне других патологий – лечение основного заболевания (например, болезней нервной системы, инфекционных заболеваний).
Осложнения и последствия асфиксии у ребенка
- Психические и неврологические расстройства (например, нарушение памяти).
- Отек легких.
- Присоединение инфекции с развитием пневмонии (воспаление легких).
- Нарушение ритма сердца.
- Риск летального исхода.
Профилактика асфиксии у ребенка
- Своевременная диагностика и лечение заболеваний, способных привести к асфиксии (удушью). Например, инфекционные заболевания, болезни органов дыхания.
- Обеспечение положения человека, находящегося без сознания, лежа на боку (для предупреждения западения языка).
- Исключение контакта с токсическими веществами (нитриты, цианиды).
Источник
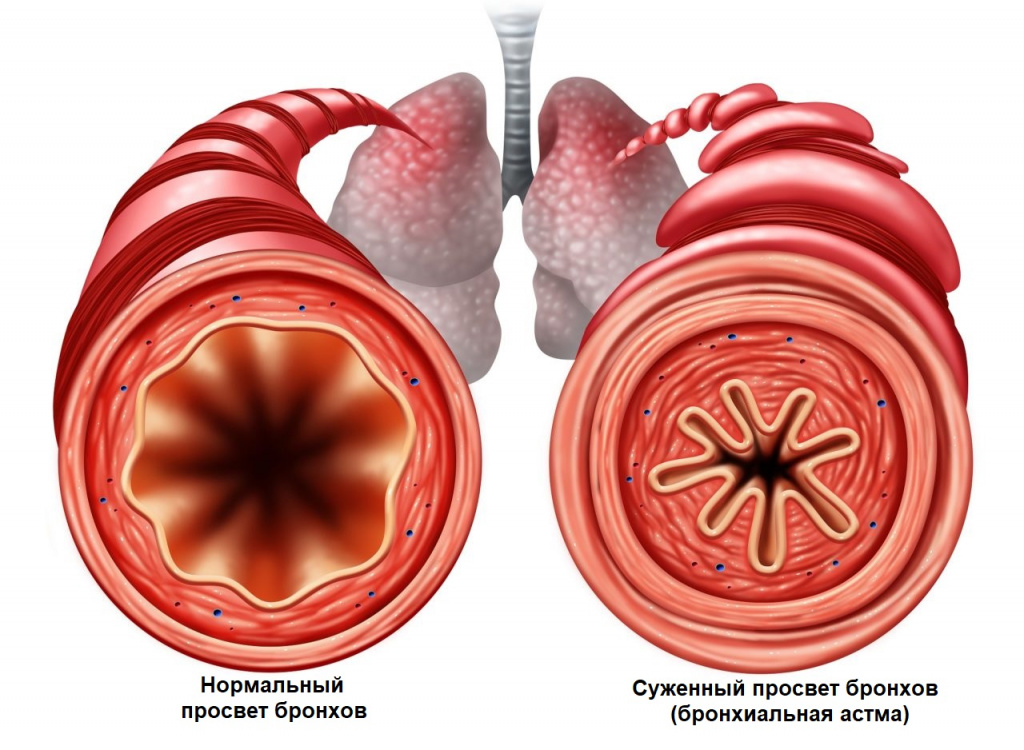
Стеноз гортани у детей — это сужение просвета органа вплоть до полной его закупорки, что сопровождается нарушением внешнего дыхания. Состояние развивается при ложном крупе, травматических и аллергических поражениях гортани, как следствие длительного периода интубации. Симптомы стеноза включают одышку, бледность и синюшность кожных покровов, повышенную потливость. На стадии декомпенсации возникают судороги, потеря сознания, остановка дыхания. С диагностической целью проводят ларингоскопию, МРТ и КТ гортани, эндоскопическое обследование. Лечение в основном хирургическое: коникотомия или плановые коррекции рубцовых изменений.
Общие сведения
Стеноз является осложнением болезней дыхательной системы или других органов, он не возникает изолированно на фоне полного здоровья (за исключением травм и аспирации инородных тел). Симптомы чаще наблюдаются у грудничков и детей раннего возраста, что обусловлено анатомо-функциональными особенностями верхних дыхательных путей. Заболевание является серьезной проблемой в современной отоларингологии, поскольку при тяжелых формах сужения и отсутствии неотложной медицинской помощи смертность достигает 90-100%.
Стеноз гортани у детей
Причины
Зачастую стеноз гортани у детей осложняет течение острого ларингита, вызванного вирусом парагриппа. При этом формируется ложный круп, при осложненном течении которого сужаются воздухоносные пути. Патология характерна для пациентов до 5-6 лет. Симптомы стеноза могут развиваться при других воспалениях (эпиглоттит, дифтерия). Невоспалительными причинами перекрытия гортани служат:
- Инородные тела. В раннем возрасте дети могут проглатывать бусины, пуговицы и другие мелкие предметы. Ввиду узости гортани посторонние тела застревают в области голосового аппарата, перекрывая доступ воздуха и вызывая симптомы удушья.
- Травма. Механическое воздействие на шею при падении, ударе, удушении сопровождается повреждением гортанных хрящей, тяжелыми нарушениями вентиляционной функции. Подобные травмы представляют угрозу для жизни детей, особенно при их сочетанном характере.
- Аллергия. В детском возрасте стенки гортани очень рыхлые, поэтому при иммунном воспалении они реагируют массивный отеком. При аллергической реакции немедленного типа симптомы полного перекрытия просвета у детей наступают за несколько минут.
- Длительная ИВЛ. Проблемой детской отоларингологии остаются рубцовые постинтубационные стенозы которые при отсутствии адекватного и комплексного лечения приводят к инвалидизации и социальной дезадаптации детей. Сужение становится осложнением «гортанного пролежня».
Частому развитию стеноза способствуют анатомо-физиологические особенности детской гортани. Она имеет короткое преддверие, малый диаметр и податливый хрящевой скелет, что создает благоприятные условия для сужения просвета и даже его полного перекрытия. У детей отмечаются симптомы гипервозбудимости рефлексогенных зон и повышенный тонус парасимпатической системы, с чем связана быстрая реакция мышц, замыкающих голосовую щель в ответ на раздражение.
Патогенез
Формирование стеноза у детей обусловлено тремя компонентами: отеком гортанной слизистой, спазмом мускулатуры и закупоркой просвета густыми слизистыми выделениями. Затруднение прохождения воздуха создает нарушения аэродинамики и увеличивает сопротивление воздушному потоку, провоцирует типичные симптомы (одышку, чувство нехватки воздуха). Недостаточное поступление кислорода сопровождается гипоксией и гипоксемией, кардиоваскулярными и мозговыми нарушениями.
Классификация
С учетом времени появления стенозы подразделяются на врожденные и приобретенные. По локализации бывают синехии заднего или переднего отдела, кольцевидные рубцовые изменения, тотальное заращение просвета. По размеру поражения выделяют ограниченный рубцовый стеноз (до 10 мм) и распространенную форму. В клинической практике наиболее важна классификация по тяжести течения, согласно которой выделяют 4 стадии:
- I (компенсация). Чтобы обеспечить адекватное дыхание, в процесс вовлекается вспомогательная мускулатура, но ЧДД в норме и состояние ребенка удовлетворительное.
- II (субкомпенсация). Происходит чрезмерное напряжение компенсаторных механизмов, в результате чего функция внешнего дыхания нарушается, возникает легкая степень гипоксии.
- III (декомпенсация). Характеризуется полным срывом адаптационных механизмов, тяжелыми расстройствами дыхательной функции и патологическими изменениями гомеостаза.
- IV (асфиксия). Жизнеугрожающее состояние, проявляющееся остановкой дыхания с соответствующими расстройствами кардиоваскулярной системы.
Симптомы
Основной признак стенозов у детей — нарушение функции внешнего дыхания, которое колеблется от небольшого учащения ЧДД до шумного и свистящего дыхания. Чтобы облегчить состояние, ребенок присаживается на корточки, садится, наклонившись вперед с упором на руки. Родители замечают, что при вдохе втягиваются межреберные промежутки, над- и подключичные ямки. Одышка сохраняется даже в покое.
Симптомы сужения гортани включают изменение цвета кожи. Ребенок становится бледным, вокруг губ появляется синеватый оттенок. При прогрессировании стеноза наблюдается тотальный цианоз кожного покрова. Беспокоит повышенная потливость, все тело покрывается липким холодным потом. При тяжелом поражении возможно непроизвольное мочеиспускание или дефекация, судороги. При асфиксии ребенок задыхается, после чего теряет сознание.
Осложнения
Грозное последствие тяжелого гортанного стеноза — летальный исход от остановки дыхания и расстройств сердечной деятельности. При длительном сужении просвета воздухоносных путей у детей возникают симптомы хронической гипоксии, которая нарушает работу внутренних органов и головного мозга, провоцирует отставание в физическом и психическом развитии. Рубцовая деформация чревата потерей голоса и инвалидизацией ребенка.
Диагностика
При развернутой клинической картине стеноза детский ЛОР ставит диагноз без дополнительных методов обследования и сразу переходит к оказанию экстренной помощи. Диагностический поиск выполняется при легких и среднетяжелых формах стеноза либо после купирования асфиксии и стабилизации состояния ребенка. Для обследования применяются инструментальные и лабораторные методы:
- Ларингоскопия. Как скрининговая диагностика используется непрямая ларингоскопия, которая производится быстро и дает врачу информацию о наличии и характере стеноза. Для изучения анатомического строения гортани и определения уровня сужения показана прямая ларингоскопия.
- Рентгенография. На рентгенологическом снимке в боковой проекции визуализируется рубцовая ткань, что необходимо для диагностики хронического стеноза. Чтобы точно установить локализацию и степень распространенности стенотических изменений, назначается компьютерная томография гортани.
- МРТ гортани. Проводится при затруднениях в диагностическом поиске. Она позволяет детально осмотреть состояние мягких тканей дыхательных путей и окружающей клетчатки, что дает отоларингологу ценную информацию для уточнения этиологического фактора стеноза.
- Эндоскопия. Фиброларинготрахеоскопия требуется для детального осмотра внутреннего состояния гортани, нижележащих отделов дыхательной системы. Методика сочетает диагностические и лечебные функции, поскольку с ее помощью можно удалить инородные тела и наладить нормальное дыхание.
- Лабораторные анализы. При подозрении на инфекционную природу стеноза у детей рекомендована микробиологическая диагностика мазка из зева или мокроты. Больным в тяжелом состоянии необходим расширенный биохимический анализ крови, выявляющий симптомы метаболических и гипоксических расстройств.
Лечение стеноза гортани у детей
Консервативная терапия
При острых стенозах медикаментозные мероприятия имеют вспомогательный характер и включаются в комплекс неотложной помощи. Ребенку вводят кортикостероиды в возрастных дозировках, антихолинэргические средства. Для компенсации гипоксии после устранения стеноза проводится дыхание увлажненными кислородными смесями. После стабилизации самочувствия лечение подбирается по этиопатогенетическому принципу.
Легкие формы болезни подлежат амбулаторной терапии, при остальных рекомендована госпитализация. Если выявлены симптомы ларингита, назначаются нестероидные противовоспалительные препараты, антигистаминные средства. Для ликвидации вязкой мокроты, которая закупоривает просвет дыхательных путей, используют муколитики, щелочные ингаляции (для детей после 4-5 лет). При необходимости подбирается антибактериальная терапия.
Соответственно причине стеноза в стационаре могут применяться противовирусные, противомикробные, противогрибковые препараты. Когда симптомы вызваны нервно-мышечными нарушениями, показаны миорелаксанты. При интенсивном отеке эффективны адреномиметики в виде растворов и ингаляций, которые обладают мощным сосудосуживающим эффектом. Из физиотерапии выполняют УФО, электрофорез на область шеи.
Хирургическое лечение
При остром развитии тяжелого стеноза и асфиксии оперативное вмешательство производится как можно быстрее. В экстренных случаях показана коникотомия — рассечение гортани между хрящами для обеспечения поступления воздуха в дыхательные пути. У детей старше 8 лет проводится менее травматичная пункционная коникотомия, в ходе которой устанавливается катетер с иглой.
При хронических рубцовых стенозах хирургическая коррекция выполняется в плановом порядке. Чаще используются эндоскопические операции: баллонная дилатация, лазерная микрохирургия, вмешательство с помощью микродебридера. У детей также применяют оперативное лечение с наружным доступом: ларингопластику с использованием аутотрансплантата, резекцию гортани, латерофиксацию голосовых складок.
Реабилитация
Для успешного восстановления после хирургического лечения ребенку назначают щадящий режим. Наблюдение у ЛОР-врача проводится в течение 2-3 месяцев один раз в 2 недели. Специалисты советуют соблюдать голосовой режим (тихий разговор, избегание крика и громкого смеха), исключить горячие и острые блюда, чтобы не раздражать слизистую и не провоцировать симптомы удушья.
Прогноз и профилактика
При стенозах 1-2 стадии у врачей есть время для выявления причины патологии и ее устранения, поэтому прогноз благоприятный. В случае декомпенсации состояния и развития асфиксии существует высокий риск смерти, если вовремя не оказана медицинская помощь. Профилактика заболевания включает раннее лечение ОРВИ (в частности парагриппа), избегание травм, проведение иммуностимулирующих и общеукрепляющих мероприятий.
Источник
ВАЖНО!
Информацию из данного раздела нельзя использовать для самодиагностики и самолечения. В случае боли или иного обострения заболевания диагностические исследования должен назначать только лечащий врач. Для постановки диагноза и правильного назначения лечения следует обращаться к Вашему лечащему врачу.
Приступы удушья: причины появления, при каких заболеваниях возникают, диагностика и способы лечения.
Определение
Удушье, или асфиксия, – мучительное, жизнеугрожающее, патологическое состояние, которое характеризуется нехваткой кислорода и накоплением углекислого газа в тканях.
Удушье является крайней степенью одышки, когда человек ощущает внезапную нехватку воздуха, учащение сердцебиения и страх.
Удушье является симптомом тяжелых заболеваний и состояний, для которых характерно нарушение проходимости дыхательных путей, наблюдается при некоторых патологиях сердечно-сосудистой, костно-мышечной и нервной системы.
Разновидности удушья
По механизму возникновения и развития выделяют следующие виды асфиксии:
- механическая асфиксия – это удушье, возникающее вследствие ограничения или прекращения притока воздуха в дыхательные пути при их сужении (например, из-за отека подсвязочного пространства при развитии ложного крупа у детей), обтурации (или иначе закупорке) дыхательных путей и их сдавлении (например, при опухолях).
- травматическая асфиксия – это удушье, возникающее из-за сильного сдавления грудной клетки. Часто происходит во время дорожно-транспортных происшествий.
- токсическая асфиксия – удушье, которое развивается в результате угнетения дыхательного центра, паралича дыхательной мускулатуры (диафрагмы) или при нарушении транспортной функции крови (при отравлении угарном газом).
Возможные причины удушья
При развитии бронхиальной обструкции (уменьшении диаметра мелких бронхов вследствие спазма или отека) приступ развивается внезапно, может сопровождаться предвестниками: чувством давления за грудиной, беспокойством, а также кожным зудом.
Приступы бронхиальной астмы часто возникают после контакта с аллергеном, при острых респираторных заболеваниях.
Удушье постепенно нарастает, и человеку становится тяжело дышать, увеличивается частота дыхания, выдох удлиняется. Состояние несколько облегчает принятие специфической позы: сидя или стоя, упершись руками в стол, кровать или в подоконник. Так восстанавливается дыхание за счет вовлечения вспомогательной дыхательной мускулатуры. Приступ удушья может сопровождаться выраженными хрипами, которые слышны на расстоянии, цианозом (цвет кожи принимает синеватый оттенок) и набуханием вен. Продолжительность приступа может варьироваться от нескольких минут до нескольких часов. По окончании приступа появляется кашель с последующим отхождением бесцветной мокроты.

Удушье может быть проявлением развивающегося отека легких при болезнях сердечно-сосудистой системы. Образуется застой в кровеносной системе легких из-за снижения насосной функции сердца, поэтому ткань легких пропитывается жидкой частью крови. Скопившаяся жидкость попадает в дыхательные пути, затрудняет движение воздуха, вызывая удушье, и выходит в виде розовой пены.
Отек легких часто является следствием инфаркта миокарда.
Причиной удушья у детей часто становится попадание инородного тела в верхние дыхательные пути. Это случается из-за невнимательности и спешки при приеме пищи, смехе, кашле и чихании во время еды. Дети, оставленные без присмотра, могут проглотить мелкие игрушки или их части. У взрослых инородные тела нередко попадают в дыхательные пути при алкогольном опьянении. Для пожилых людей опасность представляют зубные протезы.
Удушье у детей может стать следствием развития ложного крупа. Из-за воспаления слизистой оболочки гортань отекает и просвет дыхательных путей значительно сужается. Сопутствующими симптомами являются лающий кашель, осиплость, грубый голос, небольшой подъем температуры тела и участие вспомогательной мускулатуры в процессе дыхания.
При термическом или химическом ожоге дыхательных путей возникает рефлекторный спазм (сужение) бронхов, вследствие чего человек не может сделать полноценный вдох.
Заболевания, при которых могут наблюдаться приступы удушья
Основной группой заболеваний, при которых возникают приступы удушья, являются болезни системы органов дыхания:
- бронхиальная астма,
- хроническая обструктивная болезнь легких (ХОБЛ),
- пневмоторакс (попадание воздуха в плевральную полость, вследствие чего легкое сжимается),
- опухоли органов средостения и дыхательных путей (гортани, трахеи, бронхов),
- острый стенозирующий ларинготрахеит, или ложный круп (характерен для детского дошкольного возраста),
- эпиглоттит (воспалительное заболевание надгортанника),
- рак легкого.
Среди других причин удушья выделяют следующие:
- тромбоэмболия легочной артерии (закупорка тромботическими массами сосуда, по которому кровь попадает в легкие. Тромбы чаще всего образуются в венах нижних конечностей, а когда отрываются, попадают в легочную артерию);
- отек легкого;
- черепно-мозговая травма;
- отек Квинке (аллергическая реакция);
- ожоги верхних дыхательных путей;
- эпилепсия;
- передозировка некоторых лекарственных и наркотических средств;
- панические атаки.
К каким врачам обращаться при возникновении приступов удушья
Прежде всего, в момент приступа удушья необходимо вызвать скорую медицинскую помощь.
Подбор основного лечения для профилактики дальнейших эпизодов удушья и одышки осуществляет
врач-терапевт или
педиатр. В зависимости от сопутствующих симптомов может потребоваться консультация узких специалистов, например,
кардиолога, пульмонолога, врача-эндоскописта, аллерголога, токсиколога,
невролога.
Диагностика и обследования при приступах удушья
В зависимости от сопутствующих симптомов могут быть назначены следующие обследования:
- клинический анализ крови;
Клинический анализ крови: общий анализ, лейкоформула, СОЭ (с микроскопией мазка крови при наличии патологических сдвигов)
Синонимы: Общий анализ крови, ОАК. Full blood count, FBC, Complete blood count (CBC) with differential white blood cell count.
Краткое описание исследования Клинический анализ крови: общий анализ, лейкоформула, СОЭ
Кровь – это жидкая ткань, выполняющая различные функции, в том числе, транспорта …
720 руб
IgE общий (Иммуноглобулин Е общий, IgE total)
Синонимы: Иммуноглобулины класса Е.
Immunoglobulin E; IgE, total (serum).
Краткое описание определяемого аналита IgE общий
Антитела, ответственные за развитие аллергических реакций.
Иммуноглобулины Е вырабатываются локально, преимущественно в подслиз…
670 руб
Эозинофильный катионный белок (Eosinophil Cationic Protein, ECP)
Синонимы: ЭКБ.
Eosinophil cationic protein (ECP).
Краткая характеристика определяемого вещества Эозинофильный катионный белок
Эозинофильный катионный белок (ECP) – компонент специфических секреторных гранул эозинофилов человека, представитель суперсемейства рибонуклеаз (рибонуклеа…
960 руб
Эхокардиография
Исследование, позволяющее оценить функциональные и органические изменения сердца, его сократимость, а также состояние клапанного аппарата.
Что делать при удушье?
Необходимо вызвать бригаду скорой медицинской помощи. Далее следует открыть окна и обеспечить больному приток свежего воздуха.
Если человек в момент начала приступа находился на улице и приступ начался из-за аллергической реакции (например, на пыльцу растений), нужно покинуть это место или перейти в помещение. Следует расстегнуть или снять стесняющую одежду (галстук, рубашку, бюстгальтер) – ничто не должно мешать процессу дыхания. По возможности необходимо, чтобы человек сел, уперся руками в сиденье или другой стул, постарался глубоко дышать. Если лечащим врачом было прописано лечение, следует использовать необходимые медикаменты.
Если пострадавший находится в бессознательном состоянии, следует повернуть его набок во избежание западения языка и аспирации рвотных масс.
При попадании инородного тела в дыхательные пути выполняется прием Геймлиха: нужно обхватить пострадавшего сзади и надавливать на область желудка кулаком. Вторую руку положить на кулак и сильно надавить снизу вверх (под грудную клетку).
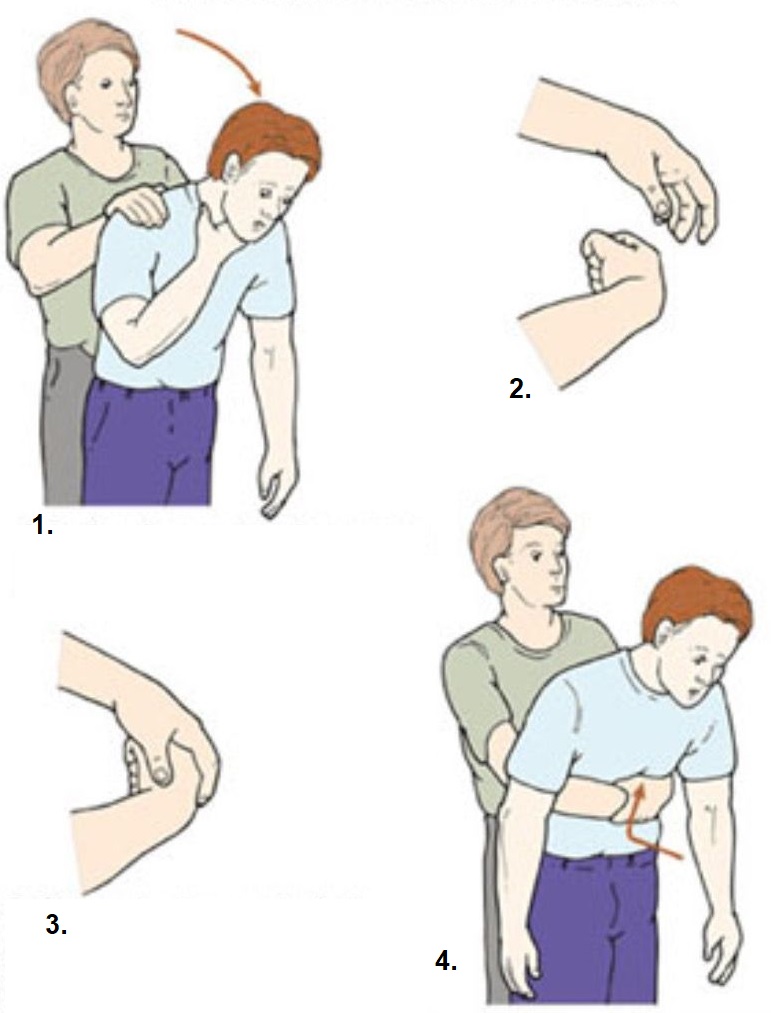 Прием Геймлиха
Прием Геймлиха
Если после принятых мер застрявший предмет не вышел, пострадавший потерял сознание, переходят к проведению сердечно-легочной реанимации до приезда скорой помощи. Компрессии могут способствовать выходу инородного тела, поэтому следует регулярно проверять ротовую полость.
Если ребенок подавился едой или мелким предметом и не может сделать вдох и откашляться самостоятельно, нужно положить ребенка на живот на свою руку, голова при этом должна находиться ниже туловища, и ребром ладони сделать пять похлопываний между лопатками. Важно придерживать голову ладонью для профилактики травм шеи.
 Помощь ребенку
Помощь ребенку
Второй вариант оказания помощи –взять ребенка за ножки, опустить вниз головой и похлопать между лопатками. Все производимые похлопывания должны быть не сильными, но резкими.
При приступе удушья важно не паниковать, быстро вызвать бригаду скорой помощи и эффективно оказать первую помощь.
Лечение приступов удушья
Удушье является симптомом многих заболеваний и состояний, поэтому в зависимости от причины его появления подходы к лечению существенно отличаются друг от друга.
Самостоятельный подбор медикаментов недопустим и опасен для здоровья.
При выявлении в ходе обследования тех или иных заболеваний специалист назначает соответствующее лечение. Так, при развитии отека легкого больного госпитализируют и проводят комплексное лечение, направленное на устранение причины возникновения отека и восстановление функций дыхания и кровообращения.
Для лечения бронхиальной астмы используется ступенчатая схема терапии, которая включает применение препаратов неотложной помощи – ингаляционных бета-адреномиметиков короткого действия, глюкокортикостероидов, а также препаратов основной (базовой) терапии – глюкокортикостероидов, бета-адреномиметиков длительного действия, м-холиноблокаторов. Схема лечения подбирается индивидуально врачом.
Для лечения ХОБЛ используют бронхорасширяющие препараты различных групп короткого и длительного действия.
Для лечения острого стенозирующего ларинготрахеита (ложного крупа) используются ингаляции глюкокортикостероидов.
При попадании инородного тела в дыхательные пути необходимо обратиться за медицинской помощью для его извлечения с помощью специальных методик и инструментов.
Источники:
- Думанский Ю.В., Кабанова Н.В. и соавт. Заболевания и поражения системы дыхания. Медицина неотложных состояний, журнал. № 3(42), 2012. С. 135-145.
- Сизых Т.П. Современные аспекты клинических проявлений астматического состояния. Сибирский медицинский журнал. 1995. С. 19-23.
ВАЖНО!
Информацию из данного раздела нельзя использовать для самодиагностики и самолечения. В случае боли или иного обострения заболевания диагностические исследования должен назначать только лечащий врач. Для постановки диагноза и правильного назначения лечения следует обращаться к Вашему лечащему врачу.
Информация проверена экспертом

Лишова Екатерина Александровна
Высшее медицинское образование, опыт работы – 19 лет
Поделитесь этой статьей сейчас
Похожие статьи
Нарушения голоса
В зависимости от степени сохранности голоса его нарушения делят на две большие группы. Функциональные изменения голоса чаще носят временный характер, в то время как изменения голоса вследствие органического повреждения голосового аппарата являются более стойкими.
Красные пятна на ладонях
Любые изменения цвета кожи на руках всегда обращают на себя внимание. В большинстве случаев пятна на ладонях возникают как симптом некоторых заболеваний. Появление красных пятен на ладонях может быть причиной как личного дискомфорта, так и нарушения социальных контактов.
Источник